Остеосинтез челюсти – это метод оперативного лечения переломов кости при помощи специальных, чаще всего металлических, конструкций. Операция по остеосинтезу проводится, если место перелома не удается скрепить при помощи шин, а также когда сложно зафиксировать осколки кости. Существуют различные способы проведения операции, они могут быть использованы в зависимости от вида травмы и степени ее тяжести.
Остеосинтез позволяет сохранить необходимый уровень циркуляции крови в поврежденной кости, а значит и заживать такой перелом будет быстрее. Восстанавливается не только целостность кости, но и ее структура, причем на это понадобится всего несколько недель.
Во время реабилитационного периода важно соблюдать определенные правила и наблюдать за своим самочувствием и состоянием костной ткани. Нарушения предписаний врача могут привести к появлению болей и даже к утрате жевательных функций.
Показания к остеосинтезу
Остеосинтез может быть назначен в следующих случаях:
- если на участках перелома недостаточно устойчивых коренных зубов;
- при ударе осколки значительно сдвинулись с места;
- сломана кость челюсти за зубами. При такой травме смещаются отдельные части костной ткани;
- травма возникла вследствии развития воспалительных заболеваний, истончающих ткань кости;
- при переломе нижней челюсти, в случае, если образовались слишком мелкие или массивные осколки;
- если ветви и тело челюсти неправильно расположены относительно друг друга;
- необходимо выполнить реконструктивную операцию или остеопластику.
Обсуждение
Несмотря на развитие медицины в целом и челюстно-лицевой хирургии в частности, проблема оказания экстренной медицинской помощи при переломах костей лицевого черепа остается до конца не решенной. В связи с ростом числа дорожно-транспортных происшествий и бытовых конфликтов, увлеченностью молодежи травматичными видами спорта отмечается увеличение числа пострадавших с повреждениями лицевого черепа, среди которых переломы нижней челюсти занимают первое место [12].
Сложность ранней диагностики переломов угла нижней челюсти связана с недостаточной информативностью рутинных методов лучевого исследования (рентгенография черепа в прямой или боковой проекции), поздней обращаемостью пострадавших в специализированные челюстно-лицевые стационары и, как следствие, выбором нерациональных методов лечения, что в свою очередь приводит к развитию различного рода осложнений, снижению качества лечения и жизни пациентов.
Виды остеосинтеза
Методов остеосинтеза несколько, какой именно тип операции необходим пациенту, решает врач. Чаще всего хирурги комбинируют несколько методов между собой, так удается достичь лучшего результата.
Остеосинтез челюсти бывает:
- Открытый. Обычно он применим при тяжелых переломах. При операции рассекают мягкие ткани и обнажают обломки кости. Их соединяют между собой и удаляют нефункциональные мелкие осколки, освобождают сдавленные мягкие ткани и фасции. Однако при такой операции сохраняется вероятность отслаивания ткани от кости, тогда костная мозоль на месте перелома будет сформирована неправильно. А это может повлиять на качество жизни пациента. Кроме того, на коже остаются швы и даже возможен парез (снижение активности) мимических мышц. В зависимости от вида скрепляющего приспособления, возможно, что разрез на лице придется делать повторно, для удаления крепежа.
- Закрытый. Врач совмещает костные обломки без рассечения тканей лица;
- Очаговый. Фиксирующий крепеж накладывают непосредственно на место перелома;
- Внеочаговый. Крепежные элементы накладывают поверх кожного покрова, над местом слома.
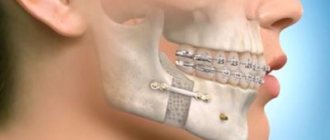
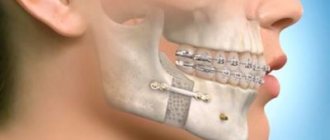
Ортогнатическая хирургия. Остеотомия верхней и нижней челюсти. Гениопластика.
В XXI веке современная ортодонтия обладает огромными возможностями для решения проблем аномалий прикуса, которые связаны с неправильным расположением скелетной структуры верхней и нижней челюстей. Неправильный прикус может быть как врожденным, так и приобретенным вследствие полученных травм.
К 16-20 годам человека, такая челюстная аномалия становится более выраженной, что создает определенный дискомфорт, как психологический, так и эстетический. Люди становятся неуверенными в себе, идет снижение собственной оценки. Но это не только вопрос эстетики, подобная патология способствует развитию целого ряда заболеваний суставов, потери зубов, нарушение дыхательной функции и т.д. Все проблемы, связанные с устранением подобной дисгармонии лица, возвращением нормальной окклюзии ( прикуса) и лицевой эстетики, способна решить ортогнатическая хирургия.
В ФГБУ НКЦ оториноларингологии ФМБА России ортогнатические операции выполняют сотрудники научно-клинического отдела челюстно-лицевой хирургии. В нашем Центре работают одни из лучших специалистов России в области ортогнатической хирургии – к.м.н. Сенюк А.Н., Ляшев И.Н., Мохирев М.А. Назарян Д.Н., которые применяют не только самые современные мировые методики, но и пользуются своими собственными разработками.
«Нам часто приходится исправлять ошибки врачей, которые при недостаточном опыте работы с такими пациентами, либо в погоне за прибылью, проводили исправления неправильного прикуса, что в конечном итоге привело к тяжелым осложнениям и неудовлетворенности пациента конечным результатом лечения», — говорит заведующий отделением челюстно-лицевой и реконструктивной хирургии, к.м.н. Назарян Д.Н.
В своей практике наши специалисты для достижения функциональных и эстетических целей проводят комплексное лечение, которое включает ортопедическое и ортодонтическое вмешательство. Только опытный специалист может определить, что брекеты и ортодонтические дуги не смогут избавить пациента со скелетной деформацией челюсти от выступающего вперед подбородка или «десневой улыбки», а наоборот — могут привести к вывиху зубов и развитию височно-нижнечелюстного сустава. Мы комплексно подходим к решению таких задач, суть которых заключается в предварительной этапной подготовке, предварительном 3D планировании. Компьютерная томография, фотографирование, создание гипсовых и STL моделей позволяют нам провести полный предоперационный анализ и модельную хирургию. Ортогнатическая хирургия позволяет переместить одну или обе челюсти пациента вперед-назад, вверх-вниз. Процедура лечения проходит по заранее спланированной схеме, предусматривающей перемещения челюстей, подбородка, мягких тканей, предусматривающей устранение зубоальвеолярной компенсации, выравнивание зубного ряда по отношению к основной кости.
Ортогнатические операции выполняют при остеотомии верхней челюсти, когда проводятся внутриротовые костные разрезы над зубами и ниже обеих глазниц, позволяющие переместить верхнюю челюсть, включая небо и верхний ряд зубов. Такое перемещение позиционируют при помощи заранее изготовленной специальной шины, которая будет надежно гарантировать ее правильное положение нижней челюсти по отношению к мягким тканям.
Остеотомия нижней челюсти предусматривает костные разрезы за коренными зубами вдоль челюсти вниз, чтобы нижняя челюсть могла двигаться как единое целое. В результате такой манипуляции нижняя челюсть, с помощью титановой пластины, плавно перемещается на новое место.
Операция гениопластики направлена на выравнивание срединной линии лица пациента, при которой производят отсечение подбородочной части нижней челюсти с перемещением ее в правильном, гармоничном направлении.
Все ортогнатические операции проводятся методом внутриротового доступа и не имеют наружных разрезов и шрамов. Такие операции, во избежании рецидивов, связанных с продолжением роста челюстей, можно проводить пациентам старше 18 лет, так как считается, что к этому возрасту завершается рост челюстей человека. Ортогнатические операции проводятся под общим наркозом и в зависимости от планирования лечения, требующего коррекции, могут длиться от одного до шести часов.
В нашем Центре, с помощью специально изготовленных пластинок из титана, специалисты фиксируют все отделяемые части челюсти. После операции возможны следующие временные симптомы – послеоперационный отек, синяки в области губ и щеки, затруднение общения в первую неделю после операции, ограниченная гигиена полости рта, онемение оперируемой области, ощущение заложенности носа. Для того, чтобы свести к минимуму риски и осложнения после операции, пациент должен выполнять рекомендации врача в восстановительном периоде. После операции пациентам рекомендована полужидкая пища, особых ограничений по питанию не существует.
Благодаря Сенюку Андрею Николаевичу в России ортогнатическая операция стала проводиться полностью с применением внутриротовых доступов, с применением предварительного предоперационного планирования таким образом, что достигается точно спланированный заранее результат, совпадающий с конечным и в плане эстетики и прикуса. Именно он организовал первую в России международную конференцию поортофациальной хирургии.
Многолетний опыт в ортогнатической хирургии и глубокое знание проблемы позволят нашим высококвалифицированным специалистам творить чудеса, как отмечают сами пациенты), возвращать пациентам уверенность в себе, вести полноценный образ жизни. Хирургическая бригада отдела, во главе с д.м.н., профессором Караяном А.С., для каждого пациента разрабатывает индивидуальную программу лечения, а внимание и тепло со стороны лечащего персонала гарантировано всем!
Клинические случаи
Пример 1
| Диагноз: сочетанная деформация челюстей, асимметричная деформация по горизонтали. Планируется: остеотомия челюстей по Ле_Форт 1 и сагитальная нижней челюсти. |
| На 7-е сутки: |
Другие примеры:
| ДО | ПОСЛЕ |
Суть остеосинтеза и что это за процедура
При остеосинтезе врач не просто соединяет обломки поврежденной челюсти, но и надежно скрепляет их металлическими конструкциями или клеем.
Открытый очаговый остеосинтез проводят при помощи:
- Костного шва. Если сломана нижняя челюсть, скуловая кость и травма нанесена недавно, ее можно скрепить с помощью костного шва.Для этого используется проволока из нержавеющей стали, титана или капроновая нить.
При операции врач врач рассекает мягкие ткани лица и фиксирует обломки при помощи проволоки. Если осколки соединены методом костного шва, пациент сохраняет жевательную функцию и может продолжать ухаживать за полостью рта. Этот метод противопоказан, если место перелома воспалилось, у пациента имеется инфекционное или гнойное поражение кости.
- Установки надкостных металлических мини-пластин. Этот метод хорошо зарекомендовал себя при лечении любых видов переломов кости челюсти, кроме тех, при которых образовалось большое количество осколков. При этом надрез достаточно сделать только с одной стороны. Врач совмещает места перелома прикладывает к ним мини-пластины и прикручивает их. Сейчас мини-пластины чаще всего фиксируют внутри ротовой полости.
- Фиксации при помощи быстротвердеющих пластмасс. Практикуется только при переломе нижней челюсти. После обнажения фрагментов кости врач прокладывает костный желоб и выкладывает в него специальный фиксирующий состав. Излишек пластмассы удаляется фрезой, после чего рану можно зашивать.
- Клея остеопласта. Этот состав для фиксации костных обломков изготовлен из очищенной эпоксидной смолы с органическим антисептическим средством – резорцином. После наложения клей затвердевает через 8-12 минут и надежно фиксирует совмещенные обломки кости. Сейчас этот метод применяют редко.
- Металлических скоб. Для остеосинтеза используются скобы, изготовленные из никель-титанового сплава. При пониженной температуре сплав становится пластичным и ему легко придать нужную форму. Затем, при комнатной температуре, скоба восстанавливает свою прежнюю форму. При операции ее сначала охлаждают, затем вставляют в подготовленные отверстия на костных осколках. Как только скобы согреваются, они распрямляются и надежно фиксируют место перелома. При помощи металлических скоб особенно удобно фиксировать перелом угла нижней челюсти.
Закрытый очаговый остеосинтез практикуют для сращивания мест переломов, где не произошло смещение костей. Методы:
- Установка спиц Киршнера. В костные обломки при помощи хирургической дрели врач вводит металлические спицы. Для надежной фиксации в каждый обломок спицы фиксируют на глубину до 3 см. Рассекать мягкие ткани не нужно, операцию проводят через рот. Это малотравматичная практика, но ношение спиц создает множество неудобств для пациента.
- Наложение окружающего шва. Применим при смещении щели перелома вперед или назад по ходу челюсти. При этом шов проходит через центральную часть каждого костного осколка. Если осколков много, операция проходит долго, но это один из самых надежных методов остеосинтеза. Он позволяет восстановить челюсти пациента даже после очень сложных травм.
Введение
Травмы челюстно-лицевой области продолжают оставаться одной из актуальных хирургических проблем, что связано с увеличением числа больных с переломами костей лицевого черепа в результате дорожно-транспортных происшествий и бытовых конфликтов, утяжелением этого вида патологии, ростом множественных и сочетанных повреждений [1, 2]. Согласно данным специализированной литературы, удельный вес челюстно-лицевой травмы в структуре различных травм среди городского населения составляет 3,2—8,0% [3]. На долю переломов нижней челюсти приходится до 85% от общего числа переломов костей лицевого черепа [4—7]. Разработка и внедрение новых способов фиксации фрагментов кости существенно повысили эффективность хирургического лечения у обсуждаемой категории пациентов, тем не менее, по данным ряда авторов, осложнения составляют от 5,2 до 38,4% случаев [8—11].
Многие из предложенных методик успешно используются в повседневной практике для проведения остеосинтеза при переломах лицевого черепа — накостные титановые пластины, шов кости проволокой из нержавеющей стали либо тантала, спицы Киршнера, возможна комбинация шва кости и спицы, фиксирующие конструкции из материалов с памятью формы. Целью данной статьи является описание клинического применения скобок с памятью формы из никелида титана (нитинол) при переломе нижней челюсти в области угла.
Клинический случай
Пациент Т.
, 41 года, поступил в клинику челюстно-лицевой хирургии Университетской клинической больницы (УКБ) № 2 Первого МГМУ им. И.М. Сеченова с жалобами на боли в области нижней челюсти справа, усиливающиеся при жевании и открывании рта, отеком лица справа, нарушением прикуса.
Из анамнеза установлено, что травма была получена в результате драки с неизвестным за 8 ч до обращения в стационар. Пациент коммоционных явлений не отмечал. Обратился в травматологический пункт, в котором произведены рентгенография черепа и межчелюстная фиксация с помощью назубных шин Тигерштедта. Бригадой скорой медицинской помощи пациент доставлен в клинику УКБ № 2 Первого МГМУ им. И.М. Сеченова, госпитализирован в экстренном порядке.
При поступлении: общее состояние относительно удовлетворительное. Соматический статус без особенностей. При осмотре определялся выраженный отек мягких тканей в околоушно-жевательной, щечной и поднижнечелюстной областях справа. Кожные покровы в складку собирались с трудом, отмечалась локальная болезненность при пальпации. Регионарные лимфатические узлы не увеличены. Симптом прямой и непрямой нагрузки положительный в области угла нижней челюсти справа. Симптом Венсана был положительным справа. Со стороны полости рта: открывание ограничено до 2 см, отмечалось нарушение смыкания зубов по типу открытого прикуса справа. Визуализировались разрывы слизистой оболочки альвеолярной части нижней челюсти в области 4.7—4.8 зубов, а также наличие геморрагических сгустков в полости рта. Глотание свободное, умеренно болезненное (рис. 1, 2,
Рис. 1. Внешний вид пациента Т. при госпитализации.
Рис. 2. Ортопантомограмма пациента Т. при госпитализации. Определяется нарушение целостности костной ткани в области угла нижней челюсти справа с наличием зуба 4.8 в линии перелома. 3).
Рис. 3. Рентгенограмма черепа пациента Т. в прямой проекции.
На основании жалоб, анамнеза, данных клинического осмотра и рентгенологического обследования поставлен диагноз: «Перелом нижней челюсти в области угла справа со смещением отломков».
После дообследования и предоперационной подготовки в день поступления в стационар пациенту выполнено оперативное вмешательство: остеосинтез нижней челюсти в области угла справа наружным доступом с помощью скобок из никелида титана.
Операцию проводили следующим образом: на фоне премедикации в условиях местной анестезии с Sol. Lidocaini 1% 20 мл, на стороне перелома параллельно краю нижней челюсти, отступив на 2 см в области угла, выполнен разрез кожи длиной 4 см. Послойно рассечены кожа, подкожно-жировая клетчатка, поверхностная фасция шеи и m. рlatisma. У места прикрепления к углу нижней челюсти была отсечена собственно жевательная мышца. Скелетирована нижняя челюсть в области угла. После визуализации линии перелома проведено удаление мелких костных фрагментов, устранена интерпозиция мягких тканей, удалены сгустки крови. Перед проведением остеосинтеза нижней челюсти удален свободнолежащий фрагмент кости и зуб 4.8 из линии перелома (рис. 4),
Рис. 4. Удаленный фрагмент кости, не связанный с надкостницей, и зуб 4.8 из линии перелома. выполнена репозиция фрагментов кости. Проведены фиксация прикуса в привычном для больного положении при помощи резиновых тяг и остеосинтез с помощью двух скобок из никелида титана Ω- и S-образной формы под контролем прикуса (рис. 5).
Рис. 5. Этап операции. Остеосинтез нижней челюсти с помощью скобок из никелида титана Ω- и S-образной формы.
Скобки устанавливали следующим образом: бикортикально формировали отверстия на каждом фрагменте с помощью сверла, далее предварительно охлажденные до +1—3 °С ножки скобки разгибали в стороны (активировали скобку) и вводили в соответствующие фрезевые отверстия. При нагревании скобки до 35—36 °С происходило восстановление первоначальной формы — сближение ножек скобки, что приводило к дозированной компрессии фрагментов кости. Послеоперационную рану обрабатывали растворами антисептиков, устанавливали латексный выпускник. Рану послойно ушивали. По ходу операции осуществляли гемостаз.
Послеоперационный период протекал без особенностей. Пациент был выписан на амбулаторное наблюдение на 7-е сутки после операции, после снятия швов. Открывание рта на момент выписки составляло 3,0 см.
На 2-е сутки после операции выполнены контрольные рентгенограммы черепа в прямой проекции и ортопантомография. Положение костных фрагментов и фиксирующих конструкций было правильным, вторичных смещений не выявлено (рис. 6,
Рис. 6. Ортопантомограмма пациента Т. после хирургического лечения. 7).
Рис. 7. Рентгенограмма черепа пациента Т. в прямой проекции после хирургического лечения.
При контрольном осмотре через 1 мес отмечено увеличение открывания рта до 4,2 см, жевательная функция и внешний вид пациента были восстановлены полностью (рис. 8).
Рис. 8. а — внешний вид пациента Т. через 1 мес после операции; б — амплитуда открывания рта пациента Т. через 1 мес после операции. В результате динамического наблюдения и междисциплинарного лечения совместно с физиотерапевтом, назначения физио- и витаминотерапии на пораженной стороне чувствительность кожных покровов и зубов в зоне иннервации нижнеальвеолярного нерва была восстановлена через 6 мес.
За трехлетний период наблюдения с проведением осмотров 1 раз в 6 мес отмечены стабильное состояние прикуса, отсутствие болей в области нижней челюсти и нейропатии нижнеальвеолярного нерва.
Остеосинтез при помощи ультразвука
При помощи металлического крепежа кости челюсти можно зафиксировать достаточно прочно. Но при операции чаще всего необходимо рассекать ткани лица и можно повредить слюнные железы или ветви лицевого нерва.
Менее травматично проведение остеосинтеза при помощи ультразвука. При этом фиксирующие кость аппараты можно вводить неглубоко в кость и на лице пациента остается незначительное количество шрамов.
На титановую пластину с шипами врач воздействует низкочастотным ультразвуком. Пластина с отверстиями для зубного бора устанавливается на месте перелома и адаптируется к форме челюсти. Затем при помощи инструмента выполняются неглубокие отверстия в кости через пластину. После чего низкочастотные колебания УЗИ направляются в основание шипов. Так шипы постепенно погружаются в ткань кости, надежно фиксируя костные обломки. При этом через инструмент подается антисептический раствор, который обрабатывает рану.
Костная ткань вокруг шипов под воздействием ультразвука становится плотнее. Это происходит благодаря значительной площади контакта, снижения давления на кость за счет применения шипа и собственного внутреннего усилия сжатия костной ткани.
При ультразвуковом остеосинтезе можно сократить время проведения операции, уменьшить объем послеоперационной травмы. Метод дает меньше осложнений, и обеспечивает хороший косметический эффект.