Метастазы в костях могут развиться абсолютно при любом злокачественном процессе, для некоторых раков это практически обязательная локализация, при других заболеваниях — редкость. В метастатическом рейтинге первое место по частоте встречаемости достанется метастазам в лёгкие, второе — печеночным очагам и третье — скелетным метастазам.
Метастазы в костях трудно лечатся и обещают боли, тем не менее, скелетные очаги менее прочих локализаций опухоли сокращают жизнь, но способны испортить её переломом или сдавлением спинного мозга.
- Какими могут быть метастазы в костях?
- При каких раках развиваются?
- Когда появляются скелетные метастазы?
- Какие отделы скелета поражаются чаще всего?
- Клинические проявления костного метастазирования
- Почему возникает боль?
- Как обнаруживают метастазы в кости?
- Лечение скелетных поражений
- Зачем нужны бисфосфонаты?
Какими могут быть метастазы в костях?
По клинико-рентгенологическим признакам все костные очаги подразделяют на три группы:
- остеобластические — с преобладанием уплотнения сверх физиологической меры, но дополнительно наросшая опухолевая ткань не придаёт кости прочности и может сдавливать проходящие по соседству нервы;
- остеолитические — превалирует разрушение структуры и вероятность перелома увеличивается по мере разрастания рака;
- смешанные — сочетание двух видов и это ситуация встречается чаще всего.
Практически не случает такого, чтобы у пациента были исключительно остеолитические или только остебластические очаги, как правило, диагностируется сочетание с превалированием либо разреженной литической, либо избыточной бластической структуры.
Деструкция височной кости
Диагностируется лучше всего с помощью компьютерной томографии и магнитного-резонансного исследования. Такие способы наиболее информативные, они доступные большинству людей и это позволяет ограничить величину проведенного поиска.
В пирамидной части такой кости часто встречаются опухоли: невритомные, фибромные, гломусные, остеомные. Чаще всего подвержены ушные участки.
Метастические поражения возможны при раковой опухоли молочных желез, легких, почек.
Важно! Рентгенологически можно опередить проявление опухоли в данной области, с соответственным размером. Необходимо знать особенности строения кости, основы анатомии для своевременного обнаружения первых признаков разного характера и подходов их устранения.
При каких раках развиваются?
Лидер среди всех злокачественных процессов, протекающих с метастатическим поражением скелета, миеломная болезнь — разрушение кости начинается в самом начале заболевания и в 100% клинических случаев отмечается множественная деструкция костной ткани.
При раке молочной и предстательной желёз у двух третей больных диагностируются скелетные метастазы, а патологоанатомические наблюдения выявляют вовлечение костей в злокачественный процесс практически у 90% пациентов. При раке молочной железы (РМЖ) превалируют смешанные и остеолитические варианты, при раке простаты — остеобластические.
Высокая частота метастазирования в кости отмечается при раке легкого, но при мелкоклеточном варианте — вдвое чаще и множественные костные дефекты, тогда как при немелкоклеточном — у 40% больных с тяготением к очагам единичным или солитарным, то есть единственному.
Каждый четвёртый, страдающий раком почки, имеет скелетные метастазы, при карциноме мочевого пузыря костные новообразования встречаются много реже.
При раке толстой кишки костное метастазирование выявляется у каждого восьмого больного, при раке желудка — не часто, поскольку раньше и обильнее рак поражает печень и брюшную полость. Рак кишечника тяготеет к мелкоочаговым и множественным вторичным образованиям.
Запись на консультацию круглосуточно
+7+7+78
Характеристика деструкции кости
Деструкция – это процесс разрушения структуры кости с ее заменой опухолевой тканью, грануляциями, гноем. Разрушение кости только в редких случаях проходит ускоренными темпами, в большинстве случаев этот процесс достаточно продолжительный. Часто деструкцию путают с остеопорозом, но, несмотря на неизменный факт разрушения, эти два процесса имеют существенные отличия. Если при остеопорозе костная ткань разрушается с замещением элементами, сходными с костью, то есть кровью, жиром, остеоидной тканью, то при деструкции происходит замещение патологической тканью.
Рентгенограмма – метод исследования, позволяющий распознать деструктивные изменения кости. В этом случае, если при остеопорозе на снимках можно заметить разлитые пятнистые просветления, не имеющие четких границ, то деструктивные очаги будут выражены в виде дефекта кости. На снимках свежие следы деструкции имеют неровные очертания, в то время как контуры старых очагов, наоборот, выглядят плотными и ровными. Разрушения костной ткани не всегда протекают одинаково, они отличаются формой, размерами, контурами, реакцией окружающих тканей, а также наличием внутри деструктивных очагов теней и количеством очагов.
В человеческом организме часто отмечается деструкция кости зуба, тел позвонков и других костей в результате неправильного питания, несоблюдения гигиены, развития гемангиомы, других сопутствующих заболеваний.
Когда появляются скелетные метастазы?
При злокачественных процессах время появления метастазов в кости различается, тогда как скорость роста очага зависит исключительно от индивидуальных биологических характеристик опухолевой ткани, меняющихся под воздействием лечения и по мере раковой диссеминации.
При первичном обращении костные очаги при отсутствии других проявлений ракового процесса имеются едва ли у 20% пациентов, в подавляющем большинстве случаев опухолевое поражение костей признак диссеминации рака — распространения по системам или генерализации. При РМЖ, немелкоклеточной карциноме легких и раке толстой кишки именно так и происходит.
При раке предстательной железы нередко скелетная патология обнаруживается одновременно с опухолью простаты или в ближайшие сроки после диагностики неблагополучия в половой железе.
При карциноме почки часто сначала находят метастазы в костях и легочной ткани, а после обнаруживается первичная опухоль.
Деструктивные изменения позвоночника
Деструкция кости – это опасный процесс, дальнейшее развитие которого необходимо предупредить при первых признаках патологии. Деструктивные изменения затрагивают не только костную ткань зуба, без соответствующего лечения они могут распространяться и на другие кости в организме. Например, в результате развития спондилита, гемангиомы деструктивные изменения затрагивают позвоночник в целом или позвонковые тела в отдельности. Патология позвоночника может привести к нежелательным последствиям, осложнениям, частичной или полной потере подвижности.
Спондилит – заболевание, хронически воспалительного характера, является разновидностью спондилопатии. В процессе развития болезни отмечается патология тел позвонков, их разрушение, что грозит деформацией позвоночника.
Встречается специфический и неспецифический спондилит. Специфический спондилит вызывают разные инфекции, которые попадают в кровь и с ее помощью разносятся по всему организму, поражая на своем пути кости и суставы.
К инфекционным возбудителям относятся микробактерии:
- туберкулеза;
- сифилиса;
- гонорейный гонококк;
- кишечные палочки;
- стрептококк;
- трихомонада;
- золотистый стафилококк;
- возбудители оспы, тифа, чумы.
Иногда недуг могут спровоцировать грибковые клетки или ревматизм. Неспецифический спондилит встречается в виде гематогенного гнойного спондилита, болезни Бехтерева или анкилозирующего спондилоартроза.
Независимо от причины развития заболевания, к лечению необходимо приступать сразу после диагностики.
Какие отделы скелета поражаются чаще всего?
Локализация метастаза в кости определяется не нозологической принадлежностью первичной злокачественной опухоли, а функциональной нагрузкой и связанной с нею развитостью кровоснабжения. Множественные очаги в скелете более характерны для высоко агрессивного рака, единичные и тем более один метастаз свидетельствует в пользу благоприятного прогноза заболевания.
- Чаще всего вторичные отсевы рака возникают в обильно питаемых кровью губчатых костях — позвонках, причём преимущественно в испытывающих высокую нагрузку поясничных и грудных отделах позвоночника.
- Далее по частоте следуют метастазы в костях таза — почти половина всех случаев, типичные локализации — подвздошная и лонные кости.
- Вполовину реже отмечается метастазирование в костях черепа и нижней конечности, где превалирует поражение бедренной кости.
- Грудная клетка, преимущественно ребра и грудина, вовлекаются в злокачественный процесс практически в 30% случаев.
Меры профилактики
Из-за специального метода диагностирования, возможна большая точность выявления изменений в плотность.
Есть ультразвуковая методика, что называется денситометрия. Благодаря этой методике можно определить даже минимальные показатели снижения плотности. Иные аппаратные вмешательства на ранних стадиях неэффективны. Для сравнения: рентгеновский аппарат покажет результат при показателе в двадцать пять – тридцать процентов.
Специалисты обговаривают некоторые признаки, указывающие на протекание данной болезни: уменьшение роста больше десяти миллиметров, позвоночная часть искривляется, поясница и грудная часть болит, особенно при активном занятии физическими нагрузками, быстро утомляетесь, работоспособность минимальная.
Подвижная жизнь является наилучшей профилактической мерой развития данного заболевания. Это:
- сбалансированное питание: правильное соотношение белков, жиров, углеводов, большое количество употребление свежих овощей и фруктов;
- ходьба на чистом воздухе;
- утренняя зарядка, физкультурные тренировки, не на износ;
- сведение к минимуму пагубных привычек в образе сигар, спиртных напитков и употребление кофейных напитков;
- расслабляющие и тонизирующие массажи.
Обратите внимание! До подбора упражнений подойдите осознанно, не лишней будет консультация врачей, или инструктора по фитнесу. В течение нескольких месяцев совмещения сбалансированного питания плюс умеренных физических нагрузок – косная масса увеличивается на несколько процентов.
Клинические проявления костного метастазирования
Вопреки сложившимся мифам, скелетное метастазирование часто протекает без выраженной боли и даже вовсе без симптомов. Остеобластические очаги реже сопровождаются болевыми ощущениями, нежели остеолитические.
Опасные проявления метастатического костного поражения:
- гиперкальциемия — значительное повышение концентрации кальция из-за разрушения костного матрикса приводит к тяжелейшему состоянию, требующему коррекции метаболизма фактически реанимационными мерами;
- перелом — для возникновения достаточно разрушения половины поперечника кости или позвонка, каждому одиннадцатому пациенту с патологическим переломом необходима срочная хирургическая помощь;
- синдром сдавления или компрессии спинного мозга осколками сломанного грудного или поясничного позвонка осложняется тяжелыми неврологическими нарушениями ниже зоны повреждения;
- нарушение двигательной активности вплоть до паралича возможно при сдавлении спинного мозга в шейном отделе остеобластическим очагом или повреждении отломками при литическом разрушении.
Осложнения метастазирования в кости фатально отражаются на состоянии пациента и активно мешают проведению адекватного лечения, что может сократить срок жизни при безусловном отсутствии качества.
Деструкция костей черепа
Самое распространенное поражение. После длительного периода времени некоторые очаги костей замещаются совсем другими. Выявить дефект костной ткани поможет рентгенологическое исследование.
Очаги деструкции могут быть десяти сантиметровым размером и больше в диаметральном измерении. В таком случаи люди ощущают сильную головную боль, ушную боль. Болевые ощущения преимущественно ночью отмечаются у людей с пораженными трубчатыми костями.
Дети проявляют в этот период большую пассивность. Она проявляется в сокращении подвижности, отказами поднимать какой-либо предмет руками, или банально ходить.
Форма очагов – продолговатая, вытянутая по длине кости. Осложнение в зоне позвоночника, человек перестает двигаться.
Почему возникает боль?
Боль обусловлена тремя причинами:
- разрушением раковым конгломератом обильно иннервированной надкостницы;
- раздражением в надкостнице болевых рецепторов биологически активными продуктами жизнедеятельности раковых клеток;
- вовлечением в метастатический узел нервных окончаний мышц.
Невыносимая боль далеко не всегда связана со скелетным метастазированием, как правило, это следствие высокой агрессивности опухолевых клеток в терминальной стадии процесса, когда в крови огромна концентрация биологически активных веществ — цитокинов, которые буквально «жгут» нервные окончания даже не поражённых опухолью тканей. При высокой степени злокачественности первичной опухоли болевой синдром отмечается чаще и более интенсивный. Наиболее наглядный пример, распространенные и постоянные боли в абсолютно целых костях при аденокарциноме легкого, операция с удалением пораженного легкого полностью излечивает боль.
Деструкция костей таза
Сопровождается длительным бессимптомным лечением. Чаще всего это крыло подвздошных костей рядом с крестцово – подвздошным сочленением. Первый признак – это изменение костей, припухлость. Дети и подростки наиболее подвержены этой болезни. Болевой порог умеренный, ощущение имеет ноющий характер. С патологической точки зрения – отсутствие переломов. Лечить можно только хирургически – резекцией костей. Большие размеры образуют дефект и их показывают аутопластические и аллопластические замещения.
Как обнаруживают метастазы в кости?
Диагностика скелетных повреждений не сложная, но высокотехнологичная, начинают с изотопного обследования — остеосцинтиграфии, выявляющей минимальные раковые новообразования. Затем засвеченные изотопом «горячие очаги» подвергают рентгенографии или, что лучше, компьютерной томографии (КТ). ПЭТ — «королева» доказательств, к сожалению, дорогое исследование, поэтому для контроля эффективности терапии не очень подходит.
Для выявления очагов в скелете маркеры костной резорбции не подходят, в практической онкологии активного применения не нашли.
Анализы крови позволяют заподозрить опухолевое поражение костного мозга, что часто сопровождает метастазирование в грудину.
Деструкция плечевой кости
Является серьезной болезнью, что действует от костного элемента с появлением омертвевших участков. Далее меняется на жировую ткань. Это заболевание называют ишемическим некрозом. В основе патологии – изменение нормального состояния кровоснабжения костей. Вследствие этого, данную ткань лишают стопроцентного питания – она медленно отмирает.
Страшнее всего-то, что данная болезнь приводит к необратимости в состоянии костей. Минимальный процент восстановления структурной части костей.
Важно! Прохождение пациентом всех стадий патологии совершается в течение от нескольких месяцев до 1-1,5 лет. Если деструкция плечевой кости начала свое действие – остановить этот процесс уже нельзя. Больной проходит через все стадии, вследствие чего, что больше всего вероятно, приводит к инвалидному креслу.
Лечение скелетных поражений
Можно ли вылечить метастазы в костях? Однозначно лечением можно продлить жизнь при хорошем самочувствии. С одной стороны, скелетные поражения — манифестация распространения рака по организму, с другой — признак относительно благоприятного прогноза заболевания при отсутствии опухоли в других тканях и висцеральных (внутренних) органах, что даёт годы жизни при стабилизации процесса.
На этапе костного метастазирования вопрос о радикальном лечении уже не стоит, но операция не исключается при благоприятной гистологической структуре и солитарном — единственном костном поражении. Так при раке легкого или почки с метастазом в плечевую кость или бедро можно выполнить одномоментное вмешательство с удалением больного органа и резекцией кости с протезированием, но после нескольких месяцев химиотерапии.
Химиотерапия — главный метод лечения костных поражений, лекарственная схема определяется первичной опухолью. При раке молочной и предстательной железы хорошие результаты демонстрирует гормональная терапия.
Дополнение химиотерапии локальным облучением позволяет повысить общий результат терапии, снять боль и уменьшить вероятность перелома. Так при поражении шейных позвонков лучевая терапия обязательна уже на первом этапе.
Операция необходима при угрозе сдавления (компрессии) спинного мозга поломанным позвонком, как правило, удаляется поражённая часть позвонка — ламинэктомия. При длительной — более полугода стабилизации в результате химиотерапии можно поставить вопрос об удалении поражённой кости конечности с заменой на протез, если больше нет других проявлений рака.
Спондилит – причина развития деструкции тел позвонков
При туберкулезном спондилите отмечается поражение тел позвонков шейного и грудного отдела. Патология приводит к развитию одиночных гнойных абсцессов, порезов, часто необратимому параличу верхних конечностей, образованию горба остроконечной формы, деформации грудной клетки, воспалению спинного мозга.
При бруцеллезном спондилите отмечается поражение тел позвонков поясничного отдела. На рентгеновских снимках отмечается мелкоочаговая деструкция костных тел позвонков. Для диагностики применяют серологическое исследование.
Сифилитический спондилит — редкая патология, поражающая шейные позвонки.
При тифозной форме патологии происходит поражение двух смежных тел позвонков и соединяющего их межпозвоночного диска. Процесс разрушения в груднопоясничном и пояснично-крестцовом секторе происходит быстро, при этом образуются множественные гнойные очаги.
Поражение надкостницы тел позвонков в грудном отделе происходит при поражении актиномикотическом спондилите. При развитии патологии образовываются гнойные очаги, точечные свищи, отмечается выделение белесых веществ, разрушение костной ткани.
В результате травмы позвоночника может развиться асептический спондилит, при котором отмечается воспаление тел позвоночника. Патология опасна тем, что может протекать длительное время бессимптомно. В этом случае пациенты о деструкции позвоночника могут узнать с опозданием, когда позвонок приобретет клиновидную форму, а в позвоночнике возникнут очаги некроза.
Что собой представляет гемангиома позвоночника?
Деструкция – патология, которая может поражать как мягкие ткани, так и кости, у пациентов часто наблюдаются гемангиомы тел позвонков.
Гемангиома – опухолевое новообразование доброкачественного характера. Развитие гемангиомы может наблюдаться у человека независимо от возраста. Часто патология встречается у детей вследствие неправильного развития кровеносных сосудов в эмбриональном периоде.
Обычно явных нарушений со стороны новообразовавшейся опухоли не отмечается, поскольку она не проявляется какими-либо симптомами, но это зависит от ее размеров и места локализации. Дискомфорт, некоторые нарушения в работе внутренних органов, разные осложнения может вызвать развитие гемангиомы в ушной раковине, почках, печени и других органах.
Несмотря на то, что опухоль является доброкачественным новообразованием, у детей отмечается ускоренный ее рост в ширину и глубину мягких тканей без метастазирования. Встречаются гемангиомы слизистой оболочки, внутренние и костных тканей (вертебральная гемангиома).
Гемангиомы тел позвонков у детей встречаются крайне редко. Развиваются они в результате врожденной неполноценности структуры кровеносных сосудов. Когда на пораженный позвонок припадает повышенная нагрузка, возникает кровоизлияние, активирующее работу клеток, разрушающих костную ткань, так происходит деструкция тел позвонков. В месте поражения образовываются тромбы (сгустки крови), а на месте разрушенной ткани кости появляются новые сосуды, опять неполноценные. При новой нагрузке на поврежденный участок позвоночника они снова лопаются, происходит кровоизлияние. Все эти процессы один за другим приводят к образованию гемангиомы тел позвонка.
Лечение гемангиомы
У детей чаще всего встречается гемангиома внешних покровов, чем внутренних органов или позвоночника. Зависимо от структуры опухоли, патология бывает:
Опухолевое новообразование никак не влияет на дальнейшее развитие ребенка, выглядит как косметический дефект. Но поскольку опухоли свойственно быстро разрастаться, врачи рекомендуют все время следить за ее состоянием, в случае ее активного роста, потребуется немедленное лечение.
Для этих целей используется:
- криодеструкция;
- склерозирование;
- прижигание;
- хирургическое вмешательство.
Одним из самых эффективных методов считается криодеструкция – удаление капиллярных поверхностных гемангиом, которые у детей встречаются чаще всего. Этот метод можно применять при активном росте опухоли. Нельзя его использовать для лечения кавернозных или комбинированных гемангиом, поскольку на коже могут остаться следы уродливых рубцов. Криодеструкция – способ удаления опухоли с применением жидкого азота, который разрушает ее структуру. Для полного удаления новообразования необходимо пройти три сеанса лечения, после чего поврежденные кожные ткани начнут заново восстанавливаться.
Деструктивные изменения костных тканей – патология, требующая своевременной диагностики и правильного лечения. Такой подход к патологии поможет избежать многих заболеваний костной системы и осложнений в будущем.
Процессом разрушений в структуре костей, что постепенно приводит к ее замене на злокачественную ткань, грануляции, гной – это деструкция кости. Прогрессирующий патологический процесс сопровождается снижением показателя плотности у костей и увеличения их хрупкости. Гармония в развитии костной ткани до двадцатилетнего возраста происходит нормально, естественно. После этой возрастной границы формировка таких тканей стает медленнее, а разрушительный процесс только усугубляется.
Кости – это твердый орган в нашем организме, их функции заключаются в обеспечении опорно-механической и защитной функции. Они состоят из гидроксиапатита, минерального вещества, около 60-70% от веса кости и органического коллагена первого типа около 30-40%.
Когда же этот состав изменяется, плотность костей уменьшается. Это одна из причин, когда пожилым людям вылечится после любых травм сложнее, чем человеку в юном возрасте. Небольшие негативные внешние факторы могут легко привести к травме, ведь слабые кости больше поддаются воздействию. Ускорить этот процесс могут ряд факторов.
Зачем нужны бисфосфонаты?
Использование бисфосфонатов при метастатическом поражении скелета стало стандартом адекватной терапии.
Человеческие кости постоянно обновляются: остекласты разрушают, а остеобласты наращивают ткани, в норме процессы уравновешены, в присутствии злокачественной опухоли остеокласты приобретают избыточную активность. Бисфосфонаты по своему строению схожи с костным матриксом, поэтому после введения в организм направляются в кости, где губительно действуют на активизированные раковыми продуктами остеокласты, параллельно снимая боль и оберегая от переломов.
Бисфосфонатами можно лечиться около двух лет, при утрате чувствительности к ним аналогичную роль выполняет моноклональное тело деносумаб. Демосумаб и бисфосфонаты относят к остеомодифицирующим агентам (ОМА).
Для назначения ОМА недостаточно выявления «горячих» очагов при остеосцинтиграфии, их применяют при доказанном рентгенологическими методами опухолевом поражении.
Химиотерапия и ОМА — основные методы лечения скелетных поражений, но не единственные. Лечение костных метастазов должно быть комплексным, только комбинацией облучения и лекарств, с коррекцией метаболизма и присоединением паллиативной хирургии можно избавить от боли и вернуть пациенту активную жизнь.
Когда и что нужно и возможно в каждом конкретном клиническом случае онкологического заболевания знают специалисты нашей клиники. Узнайте больше, звоните:
Запись на консультацию круглосуточно
+7+7+78
| Подробнее о лечении в «Евроонко»: | |
| Консультация онколога | от 5100 руб |
| Скорая онкологическая помощь | от 12100 руб |
| Приём химиотерапевта | 6900 руб |
| Паллиативная терапия в Москве | от 44300 руб в сутки |
Список литературы:
- Алиев М.Д., Тепляков В.В., Каллистов В.Е., Валиев А.К., Трапезников Н.Н. / Современные подходы к хирургическому лечению метастазов злокачественных опухолей в кости// Практическая онкология, № 1(5) (март), 2001
- Белозерова М. С., Кочетова Т. Ю., Крылов В. В. Практические рекомендации по радионуклидной терапии при метастазах в кости // Злокачественные опухоли, № 4, 2016, Спецвыпуск 2.
- Кондратьев В.Б., Мартынюк В.В., Ли Л.А. / Метастазы в кости: осложненные формы, гиперкальциемия, синдром компрессии спинного мозга, медикаментозное лечение// Практическая онкология, № 2 (июнь), 2000
- Манзюк Л.В., Багрова С. Г., Копп М.В., Кутукова С.И., Семиглазова Т.Ю/ Использование остеомодифицирующих агентов для профилактики и лечения патологии костной ткани при злокачественных новообразованиях // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2022 (том 7)
- Снеговой А. В., Багрова С. Г., Болотина Л. В., Владимирова Л. Ю., Горбунова В. А., Когония Л. М./ Профилактика и лечение патологии костной ткани остеомодифицирующими агентами (ОМА) при злокачественных новообразованиях // Злокачественные опухоли, № 4, 2016, Спецвыпуск 2.
Особенности диагностики и лечения заболеваний, сопровождающихся резорбцией костных структур
Peculiarities of diagnostics and treatment of diseases, accompanied by resorption of bone structures
И. К. Луцкая д. м. н., профессор, заведующая кафедрой терапевтической стоматологии БелМАПО
А. О. Коржев врач стоматолог-хирург УЗ «8-я городская клиническая стоматологическая поликлиника» г. Минска
А. А. Есьман главный врач УЗ «8-я городская клиническая стоматологическая поликлиника» г. Минска
Основной объем работы хирурга-стоматолога на амбулаторном приеме занимают операции удаления зуба. На следующем месте по частоте стоят хирургические вмешательства на пародонте, цистотомия. В настоящее время расширяются показания к установке внутрикостных имплантатов с последующим протезированием. При этом одной из серьезных проблем, с которыми сталкиваются специалисты, является резорбция костной ткани на фоне воспалительного процесса, осложнений ранее выполненного лечения зубов или после оперативного вмешательства [3, 7]. В качестве примера можно рассматривать первичное образование кистозной полости в области корня или вторичное рассасывание альвеолярной кости после удаления зуба.
Одним из наиболее распространенных методов диагностики большинства заболеваний зубов и челюстей человека является рентгенологическое обследование пациента. Достижения стоматологии в последнее десятилетие ознаменовались не только появлением новых способов лечения и профилактики, но и развитием рентгеновской техники, разработкой новых методик рентгенографии [6]. Это закономерно вызвало повышение частоты использования и расширение спектра рентгенологических исследований зубочелюстной системы.
При осложненном кариесе рентгенологические исследования необходимы для определения характера и распространенности поражения периапикальных тканей, осуществляется точная диагностика заболеваний тканей пародонта. При травматических повреждениях, опухолях, опухолеподобных заболеваниях, кистах, деформациях и системных поражениях костей черепа рентгенологическое исследование является ведущим способом первичной диагностики и оценки эффективности лечебных мероприятий, своевременного выявления осложнений [3, 4].
На рентгенограммах кости лицевого скелета, челюстей имеют характерную структуру, так называемый костный рисунок, который отображает особенности функции и анатомического строения. Патологические процессы приводят к изменению костного рисунка, что позволяет врачу-стоматологу диагностировать различные заболевания.
Так, остеопороз — дистрофический процесс, в основе которого лежит уменьшение и замещение костной ткани остеоидным веществом, жировой тканью, кровью. При остеопорозе снижается количество костных балочек в единице объема кости, они истончаются, костномозговые пространства расширяются.
По характеру теней на рентгенограмме остеопороз делят на очаговый и диффузный. Первый представлен отдельными, размером от 1 до 5 мм, очагами разрежения костной ткани с четкими или нечеткими контурами и предшествует секвестрации при остеомиелите кости. Для диффузного остеопороза характерно равномерное разрежение костной ткани, кортикальный слой кости истончен, иногда разволокнен, костномозговые пространства расширены. Такой вид остеопороза встречается после утраты зубов.
Деструкция — разрушение кости и замещение ее патологической тканью (гноем, грануляциями и т. д.). На рентгенограмме очаг деструкции имеет меньшую плотность по сравнению с рядом расположенными неизмененными участками.
Деструктивные изменения костного вещества чаще всего наблюдаются при воспалительных и опухолевых поражениях костей. Разрушение идет, с одной стороны, путем рассасывания костных балок и трабекул в результате непосредственного воздействия патологического процесса (гнойное воспаление, распад, некроз, прорастание опухолевой тканью и др.), а с другой — рефлекторным нейрогуморальным путем. При этом костномозговые пространства сливаются и увеличиваются в объеме.
Резорбция — рассасывание костных структур или дентина, в том числе верхушек корней, которое может носить физиологический характер (корни временных зубов) или являться следствием патологического процесса. Если на рентгенограмме в области верхушки корня обнаруживается деструктивный очаг с лучше или хуже очерченными контурами, это может быть обусловлено различными стадиями гранулирующего, гранулематозного и фиброзного периодонтита. Рентгеновское изображение кисты, находящейся в процессе формирования, вначале может не отличаться от других стадий развития хронического периодонтита. Дальнейшее формирование кисты приводит к увеличению размеров. При рентгенологическом исследовании в области верхушки корня зуба обнаруживается очаг просветления, имеющий шаровидную форму. Границы этой полости гладкие и четко очерченные. Нередко вокруг полости образуется тонкий склеротический ободок.
При тяжелом течении пародонтита на рентгенограмме определяются значительные по площади участки просветления, характеризующие убыль костной ткани более 1/2 длины корня у многих зубов, иногда полное рассасывание межзубной перегородки и выраженные изменения в области фуркации корней. Вертикальная резорбция приводит к образованию глубоких костных карманов вдоль зубного ряда [3, 6].
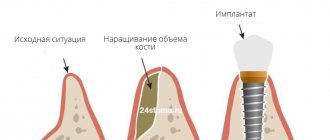
Среди оперативных методов лечения особое место занимает реконструктивная хирургия с использованием остеозамещающих материалов, которые способствуют восстановлению костной ткани и активизируют процессы регенерации тканей живого организма [1, 2, 5].
Репаративная регенерация костной ткани как биологический процесс генетически предрасположенна, процесс нельзя ускорить [5]. Однако существуют факторы регенерации, на которые можно оказывать оптимизирующее воздействие, поэтому возрастает роль средств, обладающих положительным влиянием на остеогенез. Термин «направленная регенерация кости», предложенный Д. Басером, определяет принцип создания благоприятных условий для развития костных клеток между дефектом кости и окружающими мягкими тканями для предотвращения проникновения в область остеорепарации эпителия. По данным литературы, при обеспечении наиболее благоприятных условий особого внимания заслуживают средства, способствующие образованию костной ткани и ее обызвествлению. С этой целью используют барьерные мембраны в сочетании с остеопластическим материалом, что должно обеспечивать реализацию тех способностей, которыми изначально обладает костная ткань [5, 7].
Большой интерес вызывают кальцийфосфатные соединения (гидроксиапатит), как материал, наиболее близкий по составу костной ткани, минеральному компоненту и твердым тканям зуба.
В настоящее время выпуск препаратов на основе гидроксиапатита освоен многими , «Колапол», «Гидроксиапол» и «Коллапан»), в Республике Беларусь («КАФАМ», гель гидроксиапатита). Материалы применяются с различными типами антибиотиков и антисептиков, не требуют специального инструментария и оборудования, изготавливаются в различных формах (блоки, пластины, гранулы, порошки, суспензии). Все типы гидроксиапатита используются при хирургическом лечении различных стоматологических заболеваний.
Средство на основе нанокристаллического гидроксиапатита (кальция фосфата) предназначено для имплантации в костную ткань с целью активации остеорепаративных процессов, обладает повышенной способностью трансформироваться в биологических средах в ионы кальция и фосфаты, что обеспечивает лучшее усвоение указанных ионов непосредственно в «зоне интереса» — костной ране (зона между отломками при переломах, костный дефект, секвестральная полость и т. д.).
Кальций снижает проницаемость клеточных мембран и сосудистой стенки, предотвращает развитие воспалительных реакций. Ионы кальция участвуют в передаче нервных импульсов, в свертывании крови и других физиологических процессах.
Гидроксиапатит способствует оптимизации заживления костной раны, формированию функционально и структурно полноценного остеорегенерата по типу первичного заживления костной раны. Применение препарата позволяет уменьшить длительность болевого периода у пациентов после операции и способствует скорейшей ликвидации отека мягких тканей в этой зоне. Гидроксиапатит характеризуется низкой растворимостью в биологических средах и медленным поступлением ионов кальция в межуточную среду и кровь.
Применение в стоматологии:
- при открытом (осложненном) переломе челюстной кости — непосредственно в костную рану в объеме, адекватном межотломковому пространству;
- при образовании костных дефектов челюстных костей после удаления доброкачественных новообразований — непосредственно в костную рану в объеме, адекватном костному дефекту;
- при образовании вертикальных костных дефектов в области альвеолы челюстной кости при проведении радикальных операций на тканях пародонта — после удаления из костного кармана патологических тканей, обработки костного кармана перед зашиванием операционной раны;
- при хроническом посттравматическом остеомиелите челюстей после удаления секвестров в условиях иммобилизации — непосредственно в секвестральную полость (полость дефекта) в объеме, адекватном костному дефекту.
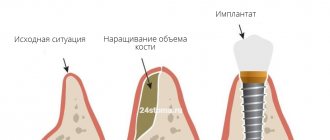
- заполнение костных дефектов после оперативного вмешательства по поводу удаления зуба, цистэктомии, резекции верхушки корня (рис. 1, 2).
Рис. 1. Радикулярная киста верхней челюсти. КЛКТ-исследование.
Рис. 2. Рентгенограмма моляра после резекции верхушки корня.
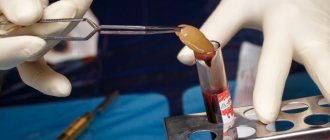
Примером препаратов на основе гидроксиапатита может служить «Коллапан» — препарат, применяемый для восстановления костной ткани, профилактики и лечения гнойных осложнений. Состоит из гидроксилапатита и коллагена. Полностью замещается костной тканью, сохраняет антимикробную активность в ране до 20 суток, в течение которых происходит равномерное выделение антибиотика в костной полости [2].
Выпускается в виде гранул, геля, пластин: различный вид материала обусловлен удобством заполнения костных дефектов различной формы и расположения.
Выбор вида препарата зависит от возбудителя заболевания. Наличие в материале антимикробных средств различного спектра действия позволяет целенаправленно выбрать вид «Коллапана», соответствующий возбудителю заболевания, что значительно повышает эффективность лечения.
«Коллапан» не вызывает отторжения, нагноения, аллергических реакций. Противопоказанием к применению является индивидуальная непереносимость антибиотика, входящего в состав препарата.
В зависимости от формы заполняемого дефекта возможно как изолированное, так и сочетанное применение гранул, пластин, геля. Пластины легко режутся ножницами, скальпелем. Гель вводится при необходимости создания более полного контакта гранул и пластин с костной тканью. Применяют при пародонтите, удалении зуба, резекции верхушки корня, дентальной имплантации, периимплантитах, софт-синус-лифтинге, хронических периодонтитах, перфорациях зоны бифуркации, альвеолитах.
Клинический случай № 1
Операция удаления зубов с предварительным иссечением эпителиального края десны.
При помощи глазного скальпеля производили разрезы вдоль маргинальной десны с вестибулярной и оральной поверхности таким образом, чтобы со стороны костных карманов разрез проходил ниже маргинальной части десны на 1—2 мм; со стороны сохранившейся альвеолярной кости разрез выполнялся максимально близко к краю десны.
Вглубь тканей разрез выполнялся под углом от края десны до уровня дна зубодесневого кармана и распространялся вплоть до цемента корня, что позволяло произвести иссечение эпителия вдоль края десны, патологических грануляций в кармане и поддесневых зубных отложений.
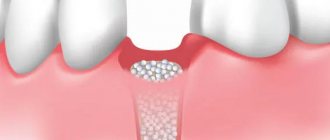
Осуществлялся гемостаз, и сразу же выполнялась операция удаления подвижных зубов. При наложении щипцов захватывались ткани, иссеченные с оральной и язычной сторон зуба (рис. 3, 4). Костный дефект заполнялся препаратом, содержащим остеопластическую основу и отвечающим основным требованиям: химически устойчив в физиологической среде организма, проявляет стойкость к окислению, не допускает накопления вредных продуктов взаимодействия, не вызывает гальваноэлектрических явлений. Указанным требованиям в значительной степени удовлетворяют препараты, содержащие гидроксиапатит [Са10(РО4)6(ОН)2] с соотношением Са/Р 1,67, который является аналогом неорганической составляющей костной и зубной тканей организма.
Рис. 3. Лунка удаленного зуба заполнена остеопластическим материалом.
Рис. 4. Раневая поверхность после удаления группы зубов.
Рана ушивалась таким образом, чтобы более подвижный лоскут перекрывал лунку зуба. После завершения регенерации в челюстную кость были установлены имплантаты (рис. 5, 6).
Рис. 5. Внутрикостные имплантаты.
Рис. 6. Нормальная структура кости в области имплантатов. Рентгенограмма.
Клинический случай № 2
Органосберегающая операция с цементотомией при локализованном пародонтите.
Осуществлялось обезболивание соответствующего участка челюсти, выполнялся разрез в межзубном пространстве параллельно основанию сосочка между проксимальными сторонами зубов. Рассечение межзубных мягких тканей производили на участке зубного ряда, превышающем область намеченного вмешательства на 1—2 зуба с каждой стороны, и дополняли разрезом, позволяющим углубить преддверие полости рта. Затем поочередно с каждой стороны отслаивали лоскуты с обеих сторон альвеолярного отростка и отводили на расстояние, обеспечивающее свободное манипулирование в операционном поле.
Удаление грануляций и вегетации эпителия скальпелем начинали с апикальных частей поверхности лоскутов. Далее приступали к удалению грануляций, прилежащих к зубу и альвеолярной кости, инструментами для снятия зубного камня и малыми кюретажными ложками. Острые костные выступы на альвеолярном отростке сошлифовывали алмазной головкой.
Обработку корней недепульпированных зубов проводили, соскабливая острыми инструментами (экскаватор, различные по форме острые крючки) поверхностные отложения зубного камня вместе с грануляциями и некротизированными тканями на поверхности цемента. Корни депульпированных зубов подвергали цементотомии удлиненным бором с затупленной и отполированной торцевой частью, удерживая его под различными углами относительно поверхности корня зуба.
Рану тщательно промывали растворами антисептиков. Костные карманы заполняли препаратом гидроксиапатита с коллагеном. Швы накладывали из кетгута с удлиненным сроком рассасывания. Даны рекомендации по уходу за раной. Осуществляется послеоперационное наблюдение.
Клинический случай № 3
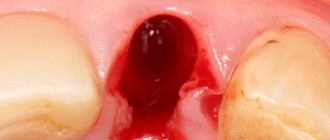
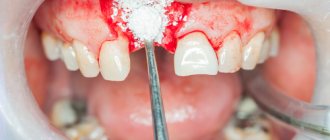
Пациент Ш., 34 лет. Диагноз: радикулярная киста верхней челюсти слева в области зубов 22 и 23 (рис. 7). Под местной анестезией проведено удаление зубов с цистэктомией (рис. 8). Тщательно обработаны стенки полости, выполнен гемостаз (рис. 9). Полость кисты рыхло заполнена препаратом на основе гидроксиапатита. Рана ушита кетгутом, сделаны назначения для выполнения в домашних условиях. Послеоперационный период протекает без осложнений.
Рис. 7. КЛКТ-снимок. Киста в области верхней челюсти слева.
Рис. 8. Удалены зубы. Сделана цистэктомия.
Рис. 9. Гемостаз после операции цистэктомии.
Заключение
Воспалительные процессы в челюстно-лицевой области нередко сопровождаются деструкцией костной ткани, выражающейся рассасыванием костных балочек и замещением их продуктами патологического распада или вновь образованной грануляционной тканью. Диагностика подобных изменений осуществляется (или уточняется) на основании рентгенологического исследования костей лицевого черепа. На рентгеновском снимке обнаруживаются участки просветления, соответствующие определенной клинической картине. Эффективность лечения заболеваний, проявляющихся резорбцией костных структур, существенно повышается при местном использовании препаратов, обладающих остеотропным воздействием, прежде всего, на основе гидроксиапатита.
- Луцкая Ирина Константиновна, д. м. н., профессор, заведующая кафедрой терапевтической стоматологии БелМАПО, Беларусь, Минск д. м. н., профессор, заведующая кафедрой терапевтической стоматологии БелМАПО, Беларусь, Минск
Lutskaya I.K., dms, professor, Head of the Department of Therapeutic Dentistry Belorussian Medical Academy of Postgraduate Education, Belarus, Minsk
Коржев Алексей Олегович, врач стоматолог-хирург, УЗ «8-я городская клиническая стоматологическая поликлиника» г. Минска, Беларусь, Минск
Korzhev A. O., 8th city clinical dental clinic, Belarus, Minsk
Есьман Андрей Алексеевич, главный врач, УЗ «8-я городская клиническая стоматологическая поликлиника» г. Минска, Беларусь, Минск
Esman A.A., 8th city clinical dental clinic, Belarus, Minsk
УДК 616.716-003.95-07-08
220040, Минск, ул. Сурганова, 70—71
Тел. +375 29 631-65-28
e-mail:
Аннотация. В статье приводятся сведения, характеризующие рентгенологическую картину заболеваний, сопровождающихся деструкцией альвеолярной кости. Особенности патологического процесса проявляются специфическими изменениями структуры, что отражается на рентгеновском снимке и позволяет уточнить клинический диагноз. Оперативное лечение выявленных заболеваний ставит целью исключение этиотропных факторов. Эффективность регенерации костных структур можно существенно повысить, заполняя дефекты кости остеотропластическим препаратом на основе гидроксиапатита кальция.
Annotation. The article provides information characterizing x-ray picture of the diseases accompanied by destruction of the alveolar bone. Features of a pathological process manifested specific changes in the structure, which is reflected in the x-ray and allows us to Refine the clinical diagnosis. Surgical treatment of identified diseases aims to the exclusion of causal factors. The efficiency of regeneration of bone structures can be considerably increased by filling the bone defects osteuropaeischen a drug on the basis of gidroksiapatit calcium.
Ключевые слова: рентгенодиагностика; деструкция альвеолярной кости; остеопластический материал.
Key words: x-ray diagnostics; destruction of the alveolar bone; osteoplastic material.
Литература
1. Безруков В. М., Григорьян А. С. Гидрокисапатит как субстрат для костной пластики: Теоретические и практические аспекты проблемы // Стоматология. — 1996. — № 5. — С. 7—12.
2. Козлов В. С., Туманова А. С., Труханов Е. Ф. Применение коллапана при хирургическом лечении пародонтита // www. medznate. ru/docs/index780. html, 2013.
3. Кулаков А. А. Клинико-лабораторное обследование в предоперационной подготовке к внутрикостной дентальной имплантации у больных остеопорозом / А. А. Кулаков, М. С. Седова, М. В. Гунько // Материалы XIII Международной конференции челюстно-лицевых хирургов и стоматологов «Новые технологии в стоматологии». — Санкт-Петербург, 2008. — С. 125—126.
4. Луцкая И. К. Имплантация одиночного зуба во фронтальном отделе верхней челюсти / И. К. Луцкая, Т. Л. Шевела // Дентальная имплантология и хирургия. — 2014. — № 3. — С. 63—65.
5. Параскевич В. Л. Дентальная имплантология. Основы теории и практики / В. Л. Параскевич. — Минск: Юнипресс, 2002. — 368 с.
6. Ружило-Калиновска И., Ружило Т. К. Трехмерная томография в стоматологической практике. Перевод с польск. — Львов: ГалДент, 2012. — 584 с.
7. Wortche R. An alternative method for sinus floor elevation //EDI Jornal. — 2013. — № 1. — Vol. 9. — P. 80—85.
Стадии миеломной болезни
1 стадия — характеризуется анемией легкой степени, кальций остается в пределах нормальных значений, М-протеин низкий, количество очагов поражения костей не более 5.
2 стадия. Анемия средней степени (гемоглобин в пределах 85-100 г/л), происходит увеличение кальция (до 3 ммоль/л) и М-белка. Также происходит увеличение количества очагов остеолизиса. Для второй стадии их количество не должно превышать 20.
3 стадию множественной миеломы выставляют, когда обнаруживается хотя бы 1 из следующих симптомов:
- Гемоглобин ниже 85 г/л, что соответствует тяжелой анемии.
- Превышение значения кальция более 3 ммоль/л.
- Уровень М-белка более 70г/л.
- Количество очагов поражения костей более 30.