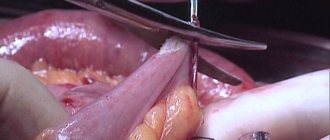
- Хирургическое отделение
Хирургическое отделение » - Челюстно-лицевая хирургия
Челюстно-лицевая хирургия »
- Остеотомия челюсти
Аномалии прикуса – это нарушение процесса пережевывания пищи и ее глотания, негативное влияние на речевой аппарат, а также эстетический дефект. При аномалиях прикуса верхняя и нижняя челюсти могут быть увеличены или уменьшены в размерах, выдвинуты вперед или располагаться кзади от нормального положения, смещаться в бок или наклоняться, разворачиваясь по и против часовой стрелки. При этом в той или иной степени нарушается смыкание зубов, они меняют угол наклона, разворачиваются, наезжают друг на друга (скученность) или расходятся с образованием щелей (трем).
Чем опасны нарушения прикуса?
- Нарушение контактов зубов затрудняет пережевывание пищи, провоцирует развитие заболеваний желудочно-кишечного тракта.
- Тяжелые нарушения прикуса настолько ограничивают возможности нормального питания, что являются поводом для отсрочки от армии.
- Изменение углов наклона зубов влияет на распределение нагрузки при жевании, приводит к перегрузке пародонта, развитию воспаления десен и, в конечном счете, более ранней потере зубов.
- Скученность зубов в сочетании с нарушением положения влияет на естественную очистку зубов, приводя, в дальнейшем, к развитию заболеваний десен и увеличению вероятности разрушения эмали зуба. Если потеря зуба уже произошла, то нарушения соотношений челюстей может создать сложности в протезировании.
- Нарушение прикуса приводит к изменению траектории движения челюстей в процессе жевания: перегружаются височно-челюстные суставы, развивается дисфункция височно-челюстных суставов.
- Некоторые варианты нарушения прикуса являются анатомическими предпосылками для сужения воздухопроводящих путей, для появления храпа и такого серьезного состояния как сонное апноэ.
3D-планирование – полноценная диагностика как гарантия результата
Чтобы спланировать, как изменятся пропорции лица после ортодонтического лечения и непосредственно операции, проводится фотографирование, компьютерная томография, создание гипсовых и STL-моделей. На основе компьютерной обработки диагностических данных специалисты определяют челюстно-лицевые параметры, требуемые для корректной работы височно-нижнечелюстного сустава, правильного контакта между зубами и гармонизации черт лица, выбирают оптимальную тактику ведения, изготавливают ортодонтические конструкции и планируют ход операции.
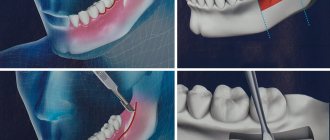
Операция остеотомия челюсти
Исторически первые операции выполнялись на нижней челюсти. И задачей хирурга было именно восстановление нормальных соотношений челюстей. Но сегодня операций на одной нижней челюсти – не больше 10% от выполняемых операций. Потому что задачи хирурга изменились: теперь это не только коррекция прикуса, но и улучшение эстетики лица.
Двучелюстная остеотомия – операция одновременно на нижней и верхней челюсти, позволяет добиться эстетически выгодных пропорций лица как спереди, так и в профиль, устранить асимметрию, сделать улыбку ярче за счет устранения темных коридоров – затенения боковых зубов верхней челюсти. Можно сказать, что операция на одной челюсти – это только исправление функционала, на двух – функционала и эстетики.
Показания к проведению операции:
- нарушение смыкания зубных рядов, которое не может быть исправлено ортодонтически;
- выраженные диспропорции лица, имеющие эстетическое значение.
Противопоказания:
- неготовность зубных рядов к проведению операции (недостаточная ортопедическая или ортодонтическая) подготовка;
- заболевания внутренних органов, препятствующие проведению операции или наркоза.
Современная модификация техники остеотомии
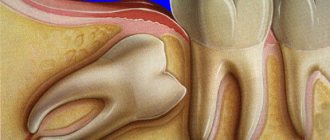
Дефицит высоты костной ткани в задних участках верхней челюсти встречается довольно часто в клинической практике врача-стоматолога, утрудняя при этом возможности для выполнения процедуры дентальной имплантации. Комбинированный метод трепан-остеотомии был разработан специально, чтобы оптимизировать процесс восстановления вертикальных параметров резидуального гребня, при этом минимизировав инвазивность и травматичность манипуляции по сравнению с классическим подходом формирования латерального окна при синус-лифте. Авторы данной статьи предлагают новую модификацию ятрогенного вмешательства, которая позволит сделать хирургическую процедуру более эффективной, создав адекватные условия для установки достаточно длинных дентальных имплантатов.
В представленных ниже клинических случаях подробно описан алгоритм модифицированного синус-лифта, повышающий общую эффективность реабилитации пациентов с дефицитом костной ткани в задних участках верхней челюсти.
Подходы к проведению аугментации дна гайморовой пазухи
Успешность дентальной имплантации определяется действием ряда факторов, среди которых количество и качество костной ткани, распределение окклюзионных нагрузок, особенности анатомического строения челюстей. После процедуры экстракции в первые полгода начинают прогрессировать процессы резорбции костной ткани, вертикальные и горизонтальные параметры резидуального гребня значительно уменьшаются, тем самым ограничивая возможности для адекватной установки титановых инфраконструкций.
По мнению Lil, именно дефицит высоты костного гребня является основной причиной недостаточной успешности имплантации в заднем участке верхней челюсти, в то время как несколько предыдущих исследований указывали на доминирующую роль 4 типа костной ткани как основного неблагоприятного условия для прогнозирования долгосрочного прогноза реабилитации.
Отсутствие функциональной нагрузки из-за потери зубов провоцирует резорбцию костной в области дна гайморовой пазухи, по причине чего параметры пневматизации синуса значительно увеличиваются. Таким образом, для установки имплантатов в подобных случаях, сначала нужно провести реконструкцию альвеолярного гребня в области дна верхнечелюстного синуса (зачастую посредством латерального доступа), и уже только после этого можно приступить к последующей имплантации.
Fugazzotto, в свою очередь, разработал альтернативный подход проведения синус-лифта, скомбинировав принципы трепанационной обработки и остеотомии. Если высота резидуальнго гребня в заднем участке верхней челюсти составляет 4-5 мм, то с целью уменьшения параметров травматизации в ходе манипуляции используют только трепан. Кроме того, данная техника исключает необходимость использования автогенной кости, а также снижает риск перфорации Шнайдеровой мембраны 2-мм спиральным сверлом, использование которого при данном подходе не предусмотрено. Fugazzotto доказал, что предложенный ним алгоритм ятрогенного вмешательства обеспечивает 100% эффективность манипуляции, по сравнению с реализацией хирургической процедуры согласно классическому протоколу через латеральное окно, которая является эффективной на 97,3%. Данную технику также целесообразно использовать для подготовки нескольких участков имплантации, когда реализация стандартного протокола не является возможной.
Участки кости в области верхнечелюстных моляров демонстрируют 96-97,8% успешности имплантации в трехлетней перспективе, но Kolerman и коллеги доказали 100% успешность установки интраоссальных винтов согласно модифицированному подходу, тем самым доказав его эффективность и клиническую целесообразность. При этом адаптированный алгоритм выполнения остеотомии подходит как для подготовки одиночного участка, так и для одновременной установки нескольких имплантатов. Fugazzotto ранее разработал технику для немедленной установки имплантатов длинной 8,5 мм в области дна гайморовой пазухи, но при имплементации предлагаемой авторами статьи техники возможную длину винтов можно увеличить, поскольку доказано, что интраоссальные элементы в 10 и более миллиметров обеспечивают 93,4% успешности имплантации, в то время как 8-миллиметровые – лишь 88,9%, конечно же, при одних и тех же условиях выполнения синуслифта.
Хирургическая техника
Для предоперационной оценки высоты резидуального гребня на рентгенографическом снимке проводятся соответствующие измерения. Затем в области адентии производят палатинальный надрез; если же процедура выполняется сразу же после экстракции верхних моляров, то надрез проводят в области их небного корня. Это в будущем помогает максимально эффективно адаптировать покрывную мембрану.
Со щечной стороны выполняют послабляющие вертикальные разрезы, после чего производят сепарацию полнотканных лоскутов с дополнительной сепарацией периостальных тканей для улучшения параметров мобилизации тканей.
Откалиброванное трепановое сверло используют для создания своеобразного гнезда, которое зачастую формируют через кость межкорневой перегородки. Созданное гнездо при этом должно быть, как минимум, на 2 мм меньше щечно-небной ширины гребня, обеспечивая остаток 1 мм костной ткани с каждой стороны. Верхняя граница остеотомии на данном этапе должна не доходить до дна гайморовой пазухи как минимум на 1 мм. Для достижения хорошего контакта с альвеолярным гребнем трепан сначала используют в реверсном режиме для сбора кости, а затем в обычном: собственно, для нарезки ложа. Максимальная скорость остеотомии – 1200 оборотов в минуту. После завершения остеотомии между латеральными стенками и сформированным гнездом должен быть некий зазор, в то время как в апикальной части – контакт с дном верхнечелюстного синуса.
Далее используют откалиброванный остеотом, соответствующий диаметру трепана. Легким движением руки и без излишнего давления предварительно подготовленное ложе углубляют приблизительно на 1 мм. Если на результатах КЛКТ была обнаружена толстая Шнайдерова мембрана, глубину остеотомии можно даже чуть-чуть увеличить с помощью долота, соблюдая максимальную аккуратность при выполнении подобной манипуляции.
После достижения требуемых вертикальных параметров в проблемном участке будущей имплантации ложе запаковывают аллотрансплантатным материалом и покрывают резорбируемой мембраной. Если добиться первичного закрытия нереально, вместо резорбируемой можно установить плотную мембрану из политетрафторэтилена. После стабилизации мембраны позиционируют слизисто-периостальные лоскуты, и область вмешательства ушивают для достижения заживления раны первичным натяжением. Относительно стабильности мембран: нами было установлено, что в области небольших участков ее можно добиться за счет адгезии фибринового сгустка, а при длинных дефектах дополнительно можно использовать фиксирующие винты. Период заживления раны составляет от 3 до 6 месяцев.
В ходе повторного вмешательства установку имплантатов проводят или параллельно с внутренним синус-лифтом, или посредством обычного алгоритма подготовки имплантационного ложа. Для достижения адекватных параметров первичной стабильности рекомендуется использовать конический дизайн имплантатов, особенно в тонких участках кости, или при 4 типе ее плотности.
В приведенных ниже клинических случаях описаны практические примеры использования предложенной модифицированной техники остеотомии имплантационных участков.
Клинический случай 1
62-летний мужчина с соматически неотягощенным анамнезом обратился на кафедру пародонтологии последипломного образования в университет Рутгерс в Ньюарке, штат Нью-Джерси, с целью восстановления участка адентии с левой стороны нижней челюсти. В ходе клинической и рентгенологической диагностики (фото 1) было установлено, что прогноз 12 зуба был неблагоприятным, а верхнечелюстная пазуха в области 14 являлась чрезмерно пневматизированной.
Фото 1. Клинический случай 1: рентгенограмма до вмешательства.
Из-за неадекватной анатомии корней 15 зуба использование обычных несъемных конструкций было противопоказано, следовательно, оставался вариант протезирования с опорой на дентальные имплантаты, установленные в области 12 и 14 зубов. Реализация процедуры немедленной имплантации не представлялась возможной по причине наличия периапикального поражения в области 12 зуба. Подготовка имплантационного участка по модифицированной технике формирования ложа была предложена как наиболее подходящая в районе 14 зуба. После выполнения местной анестезии (2% лидокаина, 1:100 000 адреналина) были проведены небный крестальный, а также внутрибороздковый надрезы, после которых полный слизисто-надкостничный лоскут отсепарировали в щечном направлении. Трепановое сверло на 2 мм меньше, чем щечно-небная ширина лунки моляра, было использовано для формирования гнезда, после чего апикальную границу ложа сместили несколько апикально при помощи остеотома аналогичного диаметра (фото 2).
Фото 2. Вид после сепарации полного лоскута: достаточная ширина кости позволяет сформировать адекватное ложе, заполненное впоследствии аллотрансплантатным материалом, поверх которого в последующем установили мембрану.
Область вмешательства заполнили минерализованным кортикальным аллотрансплантатом и накрыли резорбируемой мембраной, после чего аккуратно ушили 4.0 Vicryl-нитями (Johnson & Johnson) без излишнего натяжения швов. Экстракцию 12 зуба провели в то же посещение, после чего обеспечили тщательную ревизию лунки и заполнили ее костным заменителем для оптимизации процесса образования костной ткани. Рентгенограммы были сделаны сразу же после хирургической процедуры (фото 3) и через 4 месяца после первичного вмешательства. В области первого премоляра и моляра верхней челюсти через некоторое время установили два конусных имплантата (4 & 5 мм х 11,5 мм) (фото 4), изготовленных из технически чистого титана с шероховатой поверхностью (Biomet 3i).
Фото 3. Рентгенограмма после выполнения синус-лифта в области 14 зуба.
Фото 4. Вид области вмешательства через 4 месяца, установка двух 11,5 мм имплантатов.
В послеоперационный период больному назначили 500 мг амоксициллина три раза в день в течение 7 дней после операции, а также ибупрофен 600 мг по мере необходимости. С целью поддержания адекватного уровня гигиены полости рта также было рекомендовано использовать 0,12% раствор хлоргексидина глюконата (Peridex, 3M ESPE) в качестве ополаскивателя два раза в день в течение 10 дней, а также избегать жесткой пищи и аккуратно проводить чистку зубов в течение последующих 2 недель. Швы были удалены через 14 дней после хирургического вмешательства, никаких осложнений в послеоперационный период не наблюдалось. На протяжении первого месяца пациента повторно осматривали каждые две недели, а в последующие два месяца – один раз на 30 дней. Через четыре месяца после имплантации был установлен винтовой металлокерамический протез на три единицы, который через год после фиксации демонстрировал отличную клиническую и рентгенологическую стабильность (фото 5).
Фото 5. Фиксация протетического элемента из 3 единиц.
Схематическое изображение этапов хирургической техники продемонстрирован на фото 13-18.
Фото 13. Определение вертикальных параметров резидуального гребня на рентгенограмме с использованием шаблона.
Фото 14. Подготовка ложа при помощи трепана на скорости 1200 оборотов в минуту, не доходя 1 мм до Шнайдеровой мембраны.
Фото 15. Остатки кости остаются в области имплантационного ложа. При неровном дне пазухи для оптимизации процедуры можно использовать пьезохирургические насадки.
Фото 16. Диспозиция костного корка для поднятия Шнайдеровой мембраны с помощью остеома (диметр последнего соответствует диаметру используемого ранее трепана).
Фото 17. Для оптимизации апикального смещения дна пазухи дополнительно используются измельченную кость.
Фото 18. В зависимости от достигнутой высоты гребня процедуру или дорабатывают, или же проводят установку имплантатов по обычному протоколу.
Клинический случай 2
58-летний здоровый мужчина обратился на кафедру пародонтологии последипломного образования университета Рутгерс в Ньюарке, штат Нью-Джерси, с целью восстановления правого верхнечелюстного моляра (фото 6).
Фото 6. Клинический случай 2: рентгенограмма 3 зуба.
Клинические и рентгенографические исследования помогли обнаружить рецидивирующий участок кариозного поражения под существующим протезом, следовательно, прогноз зуба в перспективе терапевтического лечения был неблагоприятным. Для сохранения целостности зубного ряда было предложено провести процедуру имплантации с последующей ортопедической реабилитацией. После выполнения местной анестезии 2% раствором лидокаина с концентрацией адреналина 1:100 000, моляр был сегментирован и удален минимально травматичным путем. После проведения экстракции был обнаружен участок щечной дигесценции, хотя целостность и объем междукорневой костной ткани остался достаточно приемлемым. Для оценки степени дефекта были произведены послабляющие вертикальные разрезы со щечной стороны челюсти. Для формирования гнезда использовали трепановое сверло, а для его углубления без повреждения пазухи – остеотом аналогичного диаметра (фото 7).
Фото 7. После удаления моляра имплантационное ложе было подготовлено через междукорневую костную ткань.
Подготовленное ложе заполнили минерализованным кортикальным аллотрансплантатом и укрыли резорбируемой мембраной таким образом, чтобы изолировать также область щечного дефекта. Лоскут спозиционировали и участок вмешательства ушили при помощи 4.0 викриловых швов, чтобы достичь первичного закрытия раны без чрезмерного натяжения. Рентгенограммы были сделаны сразу же после хирургической процедуры (фото 8).
Фото 8. Рентгенограмма после ятрогенного вмешательства.
В послеоперационный период больному назначили 500 мг амоксициллина три раза в день в течение 7 дней после операции, а также ибупрофен 600 мг по мере необходимости. С целью поддержания адекватного уровня гигиены полости рта также было рекомендовано использовать 0,12% раствор хлоргексидина глюконата (Peridex, 3M ESPE) в качестве ополаскивателя два раза в день в течение 10 дней, а также избегать жесткой пищи и аккуратно проводить чистку зубов в течение последующих 2 недель. Швы были удалены через 14 дней после хирургического вмешательства, никаких осложнений в послеоперационный период не наблюдалось. На протяжении первого месяца пациента повторно осматривали каждые две недели, а в последующие два месяца – один раз на 30 дней. Никаких осложнений со стороны гайморовой пазухи зарегистрировано не было. Через четыре месяца после первичного вмешательства был установлен конусный дентальный имплантат 5 мм х 11,5 мм (фото 9), на который через полгода зафиксировали винтовую металлокерамическую коронку. Через год после установки супраконструкции имплантат оставался клинически и рентгенологически стабильным (фото 10).
Фото 9. Установка дентального имплантата.
Фото 10. Вид окончательной реставрации через 1 год после хирургической манипуляции.
Обсуждение
Синус-лифт по своей сути является ятрогенным вмешательством, нацеленным на восстановление вертикальных параметров резидуального гребня в дистальных участках верхней челюсти. И хотя классический подход через формирование латерального окна является довольно эффективным, но существуют и некоторые недостатки этого метода: он является более инвазивным, а техника его выполнения зависит от наличия зубов в проблемной области. Также существуют риски, связанные с возможностью перфорации слизистой на дне гайморовой пазухи, и, даже несмотря на профессиональные навыки доктора, процент послеоперационных осложнений остаётся достаточно высоким. Следовательно, разработка менее инвазивной методики выполнения данной процедуры является весьма целесообразной. Техника формирования своеобразного гнезда при помощи трепана и остеома является не только менее травматичной, но еще и более безопасной, что обеспечивается подсадкой аутогенной составляющей в области дна верхнечелюстного синуса. В принципе, процедура является технически простой в выполнении и помогает сэкономить общее рабочее время хирурга-стоматолога. Кроме того, предложенную модификацию хирургического подхода можно использовать при имплантации одиночных участков, в области пародонтологически скомпрометированных моляров, когда наличие боковых зубов осложняет проведение стандартной процедуры через латеральное окно, и сразу же после удаления проблемных зубов, а также при подготовке имплантационного ложа сразу под несколько титановых интраоссальных единиц.
Анатомические ограничения, связанные с неровным дном гайморовой пазухи или же с толстым типом Шанйдеровой мембраны, можно успешно обойти, объединив предлагаемый алгоритм реконструкции вместе с пьезохирургическим подходом (фото 11 — 12). Кроме того, в отличие от традиционной методики Саммерса, наш инновационный подход позволяет провести подготовку сразу нескольких имплантационных лож за одно клиническое посещение, минимизируя инвазивность и длительность манипуляции.
Фото 11. Комбинация модифицированной техники с пьезохирургией для апикальной репозиции дна имплантационного ложа.
Фото 12. Вид имплантационного ложа для установки нескольких имплантатов после реализации модифицированного подхода вместе с пьезохирургией.
Выводы
Техника формирования имплантационного ложа посредством трепаново-остеотомической подготовки участка челюсти ранее уже описывалась в литературе, как такая, что помогает оптимизировать процесс немедленной имплантации в дистальных участках верхней челюсти.
В публикациях Fugazzotto описано, как посредством подобной техники эффективно удается поставить 8,5 мм имплантататы в области дна верхнечелюстного синуса, но на сегодняшний день модификация метода дошла до того, что с его помощью можно установить имплантаты длинной даже больше 8,5 мм, не опасаясь послеоперационных осложнений.
Кроме того, использование более длинных интраоссальных элементов доказательно повышает общий уровень успешности процедуры реабилитации пациентов с адентиями как при восстановлении одиночных та и более длинных дефектов.
В заключении можно резюмировать, что предлагаемый подход не только экономит общее время лечения и является менее инвазивным, но также помогает более оптимально добиться надлежащих условий для установки длинных имплантатов в задних участках верхней челюсти.
Авторы: Anna M. Brunetti, DMD, MDS Howard Drew, DMD Andrew Sullivan, DDS Joel Pascuzzi, DMD Emil Cappetta, DMD
Этапы лечения
На сегодняшний день общепринятой в мире считается методика комбинированного лечения нарушений прикуса, когда первым начинает работу ортодонт.
1) Ортодонтический этап
Ортодонт ставит брекеты на обе челюсти и начинает смещать зубы таким образом, чтобы они заняли правильное положение по отношению к челюстям. При этом происходит временное ухудшение смыкания зубов. На подготовку уходит около девяти месяцев. После этого выполняется хирургический этап.
2) Хирургический этап
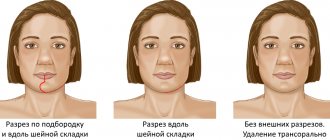
Операция проводится под общей анестезией. Вмешательство выполняется внутриротовым доступом, что позволяет не оставлять рубцов. В соответствии с планом лечения, наносятся пропилы на верхней и нижней челюсти, фрагменты мобилизуются и устанавливаются в наиболее функционально и эстетически выгодное положение. Далее челюсти фиксируются титановыми минипластинами, которые невидимы для организма, не звенят в аэропорту и не мешают выполнять МРТ. Обычно они остаются в организме на всю жизнь, не вызывая каких-либо последствий. В редких случаях операция может быть выполнена до начала ортодонтического лечения.
Реабилитация после остеотомии
Рассмотрим период восстановления после операции на примере корригирующей остеотомии.
Пациент находится в стационаре под наблюдением врачей от 3-х до 7-ми дней. В это время проводится регулярная обработка операционной раны, даются обезболивающие препараты, антибиотик и средства против тромбоэмболии. Важно как можно раньше начать вставать, не залеживаться.
После выписки пациент должен на дому продолжить прием прописанных препаратов. На 10-14-й день снимают швы. Далее показана реабилитация — использование костылей до 6-12 недель, регулярное посещение врача для осмотров. Тяжелая физическая нагрузка будет разрешена только спустя 6-8 месяцев после операции. Иногда установленные металлоконструкции по прошествии 1-2 лет удаляются.
Потенциальные осложнения ортогнатической операции
Детальное компьютерное планирование вмешательства и длительная подготовка помогают практически полностью свести риск осложнений к минимуму.
После операции пациенты нередко отмечают временное онемение губ, что, однако, имеет скорее положительный эффект, так как позволяет избежать болевого синдрома. В остальном же, любая операция несет возможные риски, избежание которых зависит от профессионализма челюстно-лицевых хирургов и грамотной работы врачей-ортодонтов. Поэтому выбирайте только проверенные варианты!
3D планирование ортогнатической операции
До
Фотография лица
Фотография лица
Выполнение оптического сканирования зубных рядов. Оптическая модель зубных рядов
Выполнение оптического сканирования зубных рядов. Оптическая модель зубных рядов
Ориентация головы в пространстве по кожным покровам
Объединение сканированных челюстей с компьютерной томографией
Ориентация черепа в пространстве
3D цефалометрический анализ
Этапы |
Остеотомии челюстей
Перемещение челюстей и создание шаблона
Шаблон для операции
Когда ортогнатическая хирургия не показана?
Прикус хирургическим путем можно менять только при полной зрелости костей челюсти – то есть только взрослым.
Противопоказаниями к операции являются состояния, угрожающие жизни, или хронические заболевания в стадии декомпенсации: сердечно-сосудистые, эндокринные (сахарный диабет), онкологические (особенно, опухоли в области лица), а также нарушения в свертывающей системе крови, некоторые психические болезни.
Нередко к нам обращаются пациенты, имеющие правильный прикус и гармоничные черты, и все равно требующие проведения операции и улучшения имеющихся данных. Ортогнатическая хирургия, обладающая действительно преображающим свойством, работает, однако, только при наличии реальных, а не выдуманных проблем, и имеет все же ограниченные возможности, в чем-то превышающие, но и в чем-то уступающие пластической хирургии.
Установка
Установка пластин при переломе челюсти открытым методом проводится в 4 этапа:
- делается разрез мягкой ткани с целью визуализации и соединения отломков;
- соединение костных обломков при помощи пластины;
- фиксация элементов кости на клей, скобы, быстротвердеющие пластмассы, применяемые в современной хирургии;
- наложение швов.
Основная сложность открытой операции – травматичность. Врач работает с участком, в котором расположены нервные окончания и слюнные железы, что формирует риски их повреждения, а значит, определяет высокие требования к квалификации специалиста.
Более безопасным и менее травматичным способом является ультразвуковой остеосинтез челюсти. Он не только снижает риски осложнений при фиксации, но и сокращает время сращивания перелома.
Пластины при переломе челюсти
Применение пластин после перелома челюсти обосновано, когда консервативный метод лечения либо не дает нужного результата (правильной репозиции и качественного срастания костных частей), либо не может применяться изначально (сложная травма). Решение о проведении операции принимает врач после осмотра пациента (обследования, если ранее уже применялись иные, кроме хирургического, методы лечения).
Преимущество остеосинтеза кости состоит в том, что при установке пластин для соединения отломков место поражения хорошо снабжается кровью. Это обеспечивает довольно быстрое срастание – всего за несколько недель – при восстановлении самой кости (целостности) и ее анатомически правильной структуры.