Достоинства и недостатки
Для проведения несложных хирургических вмешательств местное обезболивание незаменимо, оно имеет преимущества перед другими видами подавления чувствительности. Препарат, который применяется, раствор анестетика, воздействует строго в месте введения, что помогает избежать тяжелых осложнений и побочных реакций.
Блокада болевой чувствительности развивается в среднем за 10-15 минут. Эффект сохраняется в течение часа и больше, поэтому местная анестезия позволяет уменьшить боль в области послеоперационной раны. От действия местного анестетика не страдает сознание пациента, поэтому после манипуляции он может покинуть клинику и не находиться в палате.
Но у местной анестезии есть свои недостатки. Еще несколько лет назад его широко использовали для операций на поверхностных тканях, конечностях, были разработаны методы внутривенного введения препаратов с одновременным наложением жгута. Широко применялась внутрикостная анестезия. Но из-за большого количества побочных реакций и осложнений эти методы стали использовать реже. А после получения качественных препаратов для наркоза, от опасных способов обезболивания практически отказались.
Недостаток местного способа в ограниченной сфере применения. Она эффективна для обезболивания слизистых оболочек, кожи и поверхностных тканей, но не применятся при операциях на органах брюшной полости и малого таза, области шеи и головы.
Инфильтрационный тип местной анестезии нельзя применять при оперировании злокачественных опухолей из-за возможности попадания опухолевых клеток за пределы раны в другие ткани. Это увеличивает риск развития метастазов.
Невозможно себе представить современную стоматологию без местной анестезии. Большинство терапевтических, некоторые ортопедические и практически все хирургические вмешательства проводятся после предварительного обезболивания. Широко используемые, заслуженно считающиеся наиболее эффективными и безопасными артикаинсодержащие местные анестетики позволяют при корректном соблюдении правил их применения избегать многих осложнений [3]. Но еще используют лидокаин и даже прокаин (новокаин), а в челюстно-лицевой хирургии — ропивакаин с целью длительного интра- и послеоперационного обезболивания, поэтому врачи должны хорошо понимать, насколько велик риск осложнений, непосредственно связанный с применением местных анестетиков (см. схему).
Остановимся на системных токсических реакциях на местные анестетики — одном из малоизученных осложнений, которое может привести к критическому исходу. В отличие от аллергических реакций системные токсические реакции на местные анестетики встречаются нередко, особенно при использовании высоких доз препаратов. За последние десятилетия учеными всего мира была проведена большая исследовательская и аналитическая работа по изучению токсического действия местных анестетиков на организм человека и определению ведущих признаков, отличающих это осложнение от аллергических реакций. Опубликованные результаты статистических исследований убедительно свидетельствуют о том, что современные местноанестезирующие препараты значительно менее опасны как аллергены (риск возникновения аллергии — 1:2 000 000 инъекций) и гораздо чаще вызывают системные токсические реакции (риск оценен как 1:1000 инъекций) [12].
Системные токсические реакции на местные анестетики в челюстно-лицевой хирургии и стоматологической практике, в отличие от общей хирургии, где эти препараты с целью региональной анестезии вводятся в значительно большем количестве, встречаются реже, но об этом осложнении необходимо помнить из-за вероятности их трагического исхода.
Современный рынок предоставляет стоматологам широкий выбор местных анестетиков. Важно при определении наиболее безопасного препарата ориентироваться прежде всего на его анестетический индекс, продолжительность эффективного действия и сочетаемость с другими препаратами, принимаемыми пациентом. В табл. 1 представлена информация о максимальных дозах, времени действия, активности и токсичности местных анестетиков.
Таблица 1. Анестезирующая активность, продолжительность действия, токсичность и максимально допустимая доза различных местных анестетиков Примечание. м/а — местный анестетик; м/а+в/к — местный анестетик с вазоконстриктором; активность — отношение минимальной действующей дозы новокаина к минимальной действующей дозе другого препарата; токсичность — отношение минимальной летальной дозы новокаина к минимальной летальной дозе другого препарата; анестетический индекс — отношение силы действия препарата к относительной токсичности препарата.
Обезболивающий эффект местного анестетика определяют его вазоактивность, жирорастворимость, способность связываться с протеинами и кислотность. Определенные коррективы, конечно, вносят соматический статус пациентов, а также происходящие в случае базисной лекарственной терапии фармакологические взаимодействия.
Скорость наступления анальгетического эффекта, системную абсорбцию, метаболизм и элиминацию местного анестетика определяют его физико-химические свойства. Так, жирорастворимость и протеинсвязывающая характеристики местного анестетика зависят от его тропности к клеточной оболочке нейрона, которая состоит из жира (90%) и протеина (10%). Чем выше жирорастворимость препарата, тем легче он проникает через оболочку, следовательно более эффективен. Чем лучше анестетик связывается с протеином, тем больше продолжительность его действия. Константа диссоциации препарата определяет скорость наступления анальгетического эффекта, а также абсорбции и элиминации.
После инъекции часть анестетика диффундирует на мембрану нейрона; оставшийся препарат попадает в сосудистое русло. Повышенная абсорбция местного анестетика приравнивается к прямому попаданию в сосуд; особенно этого следует опасаться в условиях кислой среды воспалительного очага. Количество абсорбированного сосудами препарата зависит от васкуляризации и величины кровотока в анестезированной ткани, а также влияния местного анестетика на тонус сосудистой стенки. При инфильтрационной анестезии амидные анестетики среднего и длительного действия вызывают вазодилатацию, а ропивакаин (наропин) в отличие от других длительно действующих препаратов (бупивакаин гидрохлорид — маркаин), дает сосудосуживающий эффект. Если в местноанестезирующем препарате содержится вазоконстриктор, скорость системной абсорбции замедляется, но появляется риск развития тахикардии и мерцательной аритмии.
До недавнего времени считалось, что степень проявления системной токсической реакции строго зависит от концентрации и количества вводимого анестетика. Так, на примере лидокаина (рис. 1) были показаны пиковые уровни концентрации анестетика в плазме крови, определяющие возможную клиническую картину системной токсической реакции.
Рис. 1. Зависимость клинических проявлений системной токсической реакции лидокаина от уровня его плазменной концентрации.
Однако, по данным публикаций последних лет, описанные случаи системной токсичности местных анестетиков в практике общей и челюстно-лицевой хирургии позволили предположить, что проявление токсических реакций не всегда зависит от излишнего количества введенного анестетика; даже рекомендуемые к применению дозы препаратов могут вызвать это осложнение [6, 16, 18].
Клинически системное токсическое действие местных анестетиков чаще проявляется симптомами повреждения ЦНС и реже — кардиоваскулярной. В связи с разнообразием условий, определяющих сроки и скорость поступления местноанестезирующего препарата в сосудистое русло, период развития клинической симптоматики системной токсичности колеблется в достаточно широких пределах — от 1—5 до >60 мин [10].
По тяжести клинических симптомов в системной токсичности местных анестетиков выделяют 3 степени [2]. При легкой ее степени (малые токсические реакции) первые жалобы пациента — на покалывание и зуд в области введения анестетика; эти ощущения могут распространяться на губы и язык. Одновременно появляются шум в ушах и металлический привкус во рту. Дыхание и гемодинамика не нарушены, может отмечаться умеренная тахикардия. Поскольку сознание пациента сохранено, изменения в самочувствии, как правило, не остаются незамеченными; они вызывают у пациента определенное беспокойство, нарастающее по мере усиления симптоматики; нередко присоединяется чувство страха. Клиническая картина развития токсической реакции может ограничиваться этим, постепенно неприятные ощущения проходят без дополнительных лечебных мероприятий, пациент успокаивается. Чаще всего легкие осложнения местной анестезии остаются не замеченными врачом и не фиксируются в истории болезни. Но если к субъективным ощущениям пациента присоединяются дрожь, подергивания отдельных мышц, тошнота, возможно, и рвота, отмечаются признаки нарушения сознания, в частности ориентации, следует понимать, что токсическая реакция развивается и переходит уже в среднюю степень тяжести. При максимальной выраженности клинических проявлений в этой стадии сознание пациента становится спутанным, речь нарушена, характерны оцепенение и заторможенность, отмечаются учащенное дыхание, снижение артериального давления, брадикардия, двигательное возбуждение или судороги. Появление судорог свидетельствует о том, что системная токсическая реакция переходит в тяжелую степень. На фоне судорог могут произойти потеря сознания, снижение мышечного тонуса, нарушение дыхания вплоть до апноэ, аритмии, асистолия, расслабление и паралич сфинктеров. Без оказания пациентам в критическом состоянии экстренной помощи, включающей в себя реанимационные мероприятия с обязательными специфическими элементами, неизбежен летальный исход.
Системная токсическая реакция на местные анестетики клинически не обязательно проявляется всеми перечисленными признаками, нередко наблюдаются отдельные из них. Анализ 93 случаев системной токсичности местных анестетиков показал, что классическая клиническая картина развивалась только у 60% пострадавших; преобладание патологических признаков со стороны ЦНС с кардиоваскулярными нарушениями наблюдается в 30,3% случаев, и только изолированные сердечно-сосудистые нарушения описаны у 9,7% пациентов [10].
Частота клинических признаков, свидетельствующих о развитии системной токсической реакции при случайном внутрисосудистом введении местного анестетика, представлена на рис. 2.
Рис. 2. Частота развития клинических признаков токсического действия местных анестетиков [7].
Из-за сложности проведения исследований (на человеке их выполнить невозможно!) до конца механизм развития системной токсичности остается непонятным. На сегодня известно, что местные анестетики тормозят процесс окислительного фосфорилирования, поэтому наиболее тяжелые нарушения происходят в органах, хуже всего приспособленных к анаэробному метаболизму дыхания, а это прежде всего головной мозг и сердце [2].
Считается, что токсическое влияние на клетки головного мозга определяет способность местного анестетика проникать через гематоэнцефалический барьер и блокировать натриевые каналы возбудимых клеточных мембран, что вызывает разные по тяжести токсические реакции. Если появляется судорожный синдром, сопровождающий его метаболический ацидоз повышает захват препарата не только нейронами головного мозга, но и кар-диомиоцитами.
Кардиотоксичность, вероятно, прежде всего определяется способностью местных анестетиков обратимо связываться с внутриклеточной частью потенциалзависимых натриевых каналов кардиомиоцита, препятствуя их открытию и тем самым предотвращая генерацию потенциала действия и его распространение вдоль нервного волокна. И чем выше эта способность анестетика, тем сильнее его обезболивающий эффект, но вместе с тем — и тормозящее влияние на проводящую систему сердца [8].
Все местные анестетики в высоких концентрациях увеличивают рефрактерный период сердца, угнетают возбудимость, сократимость и проводимость миокарда — значит, в превышающих допустимые концентрации дозах любой из местноанестезирующих препаратов может вызвать тяжелую депрессию миокарда. Важно отметить, что клиническая картина системной токсичности, вызванная лидокаином, проявляется прежде всего выраженными патологическими реакциями со стороны ЦНС; это позволяет врачу вовремя принять необходимые меры по спасению пациента. А более мощные по сравнению с лидокаином препараты даже в считающейся допустимой плазменной концентрации могут, не вызывая конвульсивных проявлений и не снижая сократительной способности миокарда, спровоцировать различные по тяжести аритмии [8].
Особая осторожность при проведении местной анестезии требуется пациентам с факторами риска по системной токсичности; к ним относят анемию; гипопротеинемию; хроническую сердечную недостаточность с застойными явлениями; нарушение функции печени и почек; эндокринные и обменные заболевания; беременность; пожилой возраст и ранний возраст (дети). По сравнению со взрослыми у детей раннего возраста значительно выше отношение сердечного выброса и регионарного кровотока к массе тела, и системные токсические реакции у детей развиваются быстрее в связи с быстрым нарастанием пиковых токсических концентраций препарата в плазме. Так, у ребенка 3 лет после аппликационной анестезии происходит почти мгновенная абсорбция местного анестетика, а время наступления пиковой плазменной концентрации лидокаина при проведении инфильтрационной анестезии сравнимо с таковым при его внутривенном введении.
Отдельно следует остановиться на лечении пациентов под седацией и общей анестезией с использованием местных анестетиков. В литературе [10] описаны 2 случая системной токсичности у младенцев 6 и 9 мес во время проведения уранопластики под общей анестезией через несколько минут после инфильтрации местного анестетика (в одном случае — лидокаина, в другом — артикаина). Проявившийся судорожный синдром не оставил сомнений в диагнозе, и помощь была оказана своевременно. По завершении послеоперационной реабилитации пациентов выписали из стационара без неврологического дефицита. Анализ других эпизодов системной токсичности, возникших во время общей анестезии, показывает, что чаще проявляются признаки осложнения со стороны сердечно-сосудистой системы, поскольку ЦНС блокирована, и ранние симптомы остаются незамеченными.
Профилактика токсического действия местных анестетиков
Системную токсическую реакцию можно предвидеть в случаях планируемого лечения пациентов группы риска, при превышении рекомендуемой дозы анестетиков, несоблюдении методики проведения анестезии. Но, к сожалению, не существует гарантирующего варианта предупреждения этого осложнения [15].
Профилактика системной токсичности заключается в строгом соблюдении инструкций по применению местных анестетиков, безошибочном выполнении техники анестезии и внимательном отношении к пациенту как на этапе подготовки к лечению, так и во время его проведения.
При первичной консультации обязательно выясняйте полную информацию о здоровье пациента. При наличии сопутствующих соматических заболеваний получите выписку из истории болезни с указанием диагноза и рекомендованной к применению базисной терапии. В случае необходимости проведите дополнительное обследование. Перед лечением обязательно определите физическое состояние больного и зафиксируйте в истории болезни основные параметры (цифры артериального давления, частоты сердечных сокращений, частоты дыхания). Обязательно проинформируйте пациента о возможных рисках и получите его письменное согласие на проведение всех запланированных вмешательств [3].
При выборе местноанестезирующего препарата обязательно предпочтите наименее токсичные из них, если это позволяет ситуация. Использование местных анестетиков длительного действия оправдано при длительных вмешательствах, требующих пролонгированного после-операционного обезболивания, и только при наличии полного набора реанимационного оборудования.
Обязательно используйте минимально эффективную дозу местного анестетика, выбирайте достаточную его концентрацию и не превышайте необходимый объем анестетика. Учитывайте абсорбционные способности окружающих тканей в месте проведения инъекции [4].
Перед введением анестетика обязательно проводите аспирационную пробу и повторяйте ее, если перемещаете иглу по ходу введения; не забывайте, что результаты аспирационной пробы бывают ложноотрицательными примерно в 2% случаев. Для повышения безопасности при возможности используйте ультразвуковую навигацию во время проведения инъекции, хотя ее эффективность еще мало изучена и риск внутрисосудистого введения анестетика остается [5].
Обязательно вводите местный анестетик постепенно, медленно (1 мл/мин) или дробно с паузами в 15—30 с. При введении больших порций анестетика интервал введения необходимо увеличивать для снижения кумуляции [4].
Не прерывайте вербальный контакт с пациентом во время проведения местной анестезии; обязательно наблюдайте за его реакцией во время манипуляции и активно выявляйте жалобы — это повышает вероятность того, что первые субъективные признаки развивающейся системной токсической реакции будут замечены вами вовремя [3].
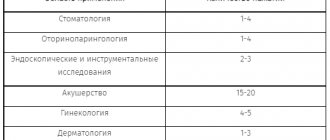
Ниже представлены максимально допустимые дозы наиболее употребляемых в амбулаторной стоматологической практике местных анестетиков для детей и взрослых (табл. 2—5).
Таблица 2. Максимально допустимые дозы лидокаина 2%
Таблица 3. Максимально допустимые дозы мепивакаина 2%
Таблица 4. Максимально допустимые дозы артикаина 4%
Таблица 5. Максимально допустимые дозы мепивакаина 3%
Лечебные мероприятия при системной токсической реакции
До недавнего времени лечение системных токсических нарушений, вызванных местными анестетиками, предусматривало использование противосудорожных препаратов, обеспечение адекватной оксигенации пациента вплоть до интубации трахеи с последующим проведением искусственной вентиляции легких, инфузионную терапию большими объемами кровезаменителей с введением глюкокортикостероидов и препаратов, корригирующих кардиоваскулярные нарушения. Проведение при необходимости сердечно-легочно-церебральной реанимации не предусматривало никаких особенностей, комплекс выполнялся по общему протоколу [1].
В настоящее время наряду с мероприятиями по замещению витальных функций пациента приоритет в лечении системной токсичности принадлежит снижению, а по возможности — устранению системного действия местных анестетиков [13]. Рекомендованное внутривенное введение липидных растворов, эффективность которых доказана экспериментально и клинически [9], позволяет купировать симптомы токсичности за счет связывания липофильных местных анестетиков. Плазменная концентрация препаратов снижается, происходит их «вымывание» (отсоединение по градиенту концентрации от мембраны нейрона и кардиомиоцита) и выведение с новыми порциями липида. Кроме того, известно, что содержащие липиды растворы являются энергетическим субстратом для митохондрий сердца и эта их способность оказывается востребованной в случае кардиотоксических реакций. Лечебная схема с использованием для устранения системных токсических реакций местных анестетиков раствора интралипида (20%) была названа «липидным спасением» [7].
Клиническая картина тяжелой стадии системной токсичности местных анестетиков может развиваться стремительно, поэтому очень важно правильно оценить первые симптомы и вовремя приступить к оказанию экстренной помощи. Судорожный синдром по-прежнему является абсолютным показанием к применению бензодиазепинов; опаснее купировать его пропофолом или барбитуратами ультракороткого действия из-за их собственного выраженного кардиодепрессивного действия. Как и в прежних рекомендациях, одним из первых мер по спасению пациента является обеспечение его адекватной оксигенации любым доступным способом, включая интубацию трахеи и аппаратную искусственную вентиляцию легких 100% кислородом. В случае неэффективного кровообращения на фоне аритмии или асистолии незамедлительно следует приступить к проведению реанимационных мероприятий и продолжать их не менее 60 мин. Поскольку местные анестетики не вызывают необратимых изменений миокарда, при достаточной оксигенации головного мозга и введении липидных растворов в течение этого времени остается надежда на спасение пациента. Крайне важно не спешить прекращать эффективные реанимационные мероприятия, если системная токсичность вызвана мощными анестетиками, потому что на их «вымывание» требуется длительный период времени [6]. При проведении в случае необходимости симптоматической терапии нужно избегать введения липофильных препаратов — β-блокаторов и блокаторов кальциевых каналов, отказаться от вазопрессина, для купирования желудочковых аритмий использовать только амиодарон (кордарон), снизить дозировку эпинефрина (адреналина) до менее чем 0,1 мкг/кг или полностью отказаться от его введения [13].
Источники литературы [20] сообщают о том, что при системной токсической реакции на местные анестетики быстрое введение больших объемов липидных растворов не сопровождается значительными осложнениями, а их клиническая эффективность на фоне реанимационных мероприятий позволяет избежать остаточных кардиологических нарушений и неврологического дефицита [10, 17].
Для «липидного вымывания» можно использовать любую жировую эмульсию, но лучше всего себя зарекомендовал интралипид (20%) [11]. Не следует проводить инактивацию местных анестетиков диприваном (пропофолом) из-за необходимости для получения положительного результата большого количества препарата в связи с низким содержанием в нем липидов, а это опасно, поскольку диприван дает прямой кардиодепрессивный эффект [15]. Сегодня купирование системной токсической реакции на местные анестетики рекомендовано проводить липидами, начиная введение препарата при появлении первых характерных жалоб или симптомов и одновременно быть готовым к выполнению полного комплекса реанимационных мероприятий [6].
В каждом лечебном учреждении, в том числе стоматологическом, где используются местные анестетики, необходимо иметь 1 л раствора жировой эмульсии (интралипид 20% — 500 мл или иной), шприцы для проведения «липидного вымывания» объемом 50 мл, периферические внутривенные катетеры 14—16 G, системы для инфузии, копию протокола «липидное спасение» («LipidRescue») [19].
После катетеризации периферической вены начинать вводить липидный раствор необходимо болюсно (интралипид 20% — 1,5 мл/кг) при помощи шприцев 50 мл, затем перейти на капельную инфузию (интралипид 20%, скорость — 0,25 мл/кг/мин) и продолжать введение препарата в таком темпе не менее 10 минут уже после стабилизации кровообращения. Если этой дозой липидного раствора стабилизировать кровообращение не удается, необходимо повторить его болюсное введение в той же дозировке (интралипид 20% — 1,5 мл/кг) и перейти на ускоренную инфузию препарата (интралипид 20%, скорость — 0,5 мл/кг/мин). Допустима высшая разовая доза жировой эмульсии — 10 мл/кг/мин.
На форуме «Euroаnaesthesiа-2010» в Хельсинки (Финляндия) Европейским советом по анестезиологии (European Board of Anaesthesiology) совместно с Европейским обществом анестезиологии (European Society of Anaesthesiology) была принята декларация по безопасности пациентов в анестезиологии. В ней предусмотрены основополагающие моменты, позволяющие предупреждать и избегать серьезных осложнений, предотвращать опасность для пациентов. В частности, указано, что все лечебные учреждения, в которых используются местные анестетики «…должны иметь протоколы и средства, необходимые в ситуации системной токсичности…» [14]. Хельсинкская декларация была одобрена Всемирной организацией здравоохранения (World Health Organization), Всемирной федерацией обществ анестезиологов (World Federation of Societies of Anaesthesiologists) и Федерацией пациентов Европы (European Patients Federation). С учетом особенностей каждая страна вправе доработать и адаптировать к своим условиям протокол проведения реанимации с использованием липидных растворов. Мы считаем эту задачу крайне важной для нашего врачебного сообщества.
Авторы заявляют об отсутствии конфликта интересов.
Виды местной анестезии
В хирургической практике применяется несколько видов местной анестезии, но некоторые из них имеют уже историческое значение. Основными способами обезболивания являются следующие:
- поверхностная анестезия – подавляется болевая чувствительность после соприкосновения анестетика с поверхностью тканей, чаще всего применяется для обезболивания слизистых оболочек. Раствор обезболивающего средства наносят путем смазывания или орошения, эффекта хватает на 10 минут;
- инфильтрационная анестезия – обезболивание путем пропитывания, или инфильтрации слоев тканей местным анестетиком. Методика позволяет контролировать глубину и ширину введения препарата, в зависимости от предполагаемого разреза. Лекарство вводят осторожно сначала в подкожную область до появления эффекта лимонной корки, потом постепенно продвигают иглу внутрь и впрыскивают дополнительные доза препарата;
- анестезия по Вишневскому – усовершенствованный вариант инфильтрационного метода. Слабый раствор анестетика вводится послойно под большим давлением. В тканях формируется тугой ползучий инфильтрат. Он распространяется по межфасциальным пространствам и нарушает проведение импульсов по проходящим в них нервам. После рассечения раны жидкость постепенно вытекает из раны, поэтому нет риска ее всасывания в системный кровоток и развития токсических реакций;
- проводниковая анестезия – суть метода в обезболивании определенного участка тела, иннервируемого нервным стволом. Обезболивающий препарат вводят в ткани вокруг нерва, методика применяется при операциях на конечностях;
- спинномозговая анестезия – обезболивающий эффект достигается при введении препарата анестетика под сосудистую оболочку спинного мозга, основное место введения лекарственного средства – поясничная область, при этом пропадает болевая чувствительность в органах малого таза и нижних конечностях. Но тактильная чувствительность не страдает;
- эпидуральная анестезия – вид обезболивания, при котором местный анестетик вводят в пространство, поверх твердой оболочки спинного мозга, прокол также выполняют в области поясничного отдела. Чувствительность теряется через 15-20 минут, а хватает эффекта на 3-4 часа. Использование этого вида анестезии позволяет после операции рано возобновлять активность;
- костная анестезия – тип обезболивания, когда раствор анестетика вводят в губчатую кость. В настоящее время практически не используется, ранее применяли при операциях на конечностях.
Лидокаин (Lidocainum)
2-диэтиламина-2′, 6′ ацетоксилидида гидрохлорид. Синонимы: байкаин, дентакаин, ксикаин, ксилодонт, ксилокаин8, ксилестезин, ксилонест, лигнокаин, лигноспан, лидестин, луан, октокаин, солкаин. Местный анестетик группы амидов, производное ацетанилида. Препарат превосходит новокаин по анестезирующей активности и длительности действия, реже даёт аллергические реакции. Препарат совместим с сульфаниламидами. Лидокаин обладает противоаритмическим и седативным действием. Препарат оказывает влияние на проводящую систему сердца и подавляет эктопические очаги возбуждения, что позволяет использовать его в качестве противоаритмического средства.
Показания к применению Лидокаин применяется для всех видов местного обезболивания в хирургической стоматологии. Противопоказания • Гиперчувствительность к лидокаину и другим компонентам препарата (адреналину, сульфатам). • Синдром слабости синусового узла у пожилых людей. • Атриовентрикулярная блокада. • Выраженная брадикардия. • Кардиогенный шок. • Тяжёлые нарушения функции печени. • Наличие в анамнезе эпилептиформных судорог, вызванных лидокаином. • Беременность. • Тяжёлая миастения. Следует с осторожностью применять при заболеваниях нервной системы, септицемии, гипертонии и в детском возрасте. Предостережения С осторожностью следует назначать при заболеваниях нервной системы, септицемии, гипертонии, детям и пациентам пожилого возраста. При использовании ампульного раствора лидокаина следует проверять концентрацию препарата, поскольку в качестве противоаритмического средства он может выпускаться в виде 10 % раствора, применение которого совершенно недопустимо для инъекционной анестезии в стоматологии. Побочные эффекты Аллергические реакции (крапивница, ангионевротический отёк, анафилактический шок) на лидокаин отмечаются редко. Возможны головная боль, головокружение, сонливость, беспокойство, шум в ушах, нарушение зрения, судорожные подергивания, тремор, снижение артериального давления, брадикардия, дезориентация. Описаны случаи идиосинкразии к лидокаину. Способ применения и дозы Лидокаин применяется для всех видов анестезии: в виде 2 % раствора для инфильтрационной и проводниковой анестезии; в виде 10 % аэрозольного раствора, 5 % геля, 2-5 % мази — для аппликационной анестезии слизистой оболочки рта. Препарат расширяет сосуды, используется в стоматологии в сочетании с вазоконстрикторами.
Максимальная общая доза для инъекционного введения 4,4 мг/кг, но не более 300 мг. Для поверхностной анестезии слизистых оболочек применяют не более 2 мл 10 % раствора лидокаина (200 мг).
Препараты для местной анестезии
Местные анестетики – это лекарства из группы нейротропных средств, которые полностью или частично перекрыть поток сигналов по нервным волокнам от места болезненной манипуляции или операции в центральные отделы нервной системы.
Особенность действия препаратов связана с их спектром действия. Они подавляют передачу сигналов по миелинизированным нервным волокнам А типа, которые распространяют чувство боли, запахи, температуру. Тактильные ощущения проводятся по волокнам типа В, а на них анестетики не влияют. Поэтому при использовании местного обезболивания пациент не чувствует боли, но ощущает прикосновения врача и хирургического инструмента.
Препараты для местной анестезии делятся на 3 группы в зависимости от продолжительности действия:
- короткого действия – эффект сохраняется 30-50 минут, к ним относится Новокаин;
- средней продолжительности – до 90 минут, это препараты Лидокаин, Тримекаин, Ультракаин;
- длительного действия – эффект больше 90 минут, характерен для Бупивакаина.
Препараты для местной анестезии влияют на электрохимические процессы обмена ионами в нервных окончаниях. Лекарственные средства эффективно работают в щелочной среде и тканях, богатых липидами, к которым и относятся нервы. Но обезболивающий эффект снижается при выраженном воспалении тканей, что связано с переходом рН в кислую сторону.
Усиливают эффект местных анестетиков препараты, влияющие на тонус сосудов. Поэтому их часто сочетают с адреналином, чтобы продлить действие. Это позволяет снизить дозу обезболивающего и избежать токсичных реакций.
Тримекаин (Trimecainum)
Синонимы: 2,4,6 — триметилацетилат анилида диэтиламиноуксусной кислоты гидрохлорид. Тримекаин по фармакологическому действию близок к лидокаину. По анестезирующей активности в 2-3 раза превосходит новокаин, действует быстрее и длительнее, не раздражает тканей. Тримекаин несколько токсичнее новокаина, особенно в более высоких концентрациях. Препарат расширяет сосуды, в стоматологической практике применяется с вазоконстрикторами. Показания к применению • Инфильтрационное обезболивание вмешательств на верхней челюсти. • Проводниковая анестезия. • Поверхностная анестезия СОПР. Кроме того, тримекаин, как и лидокаин, может использоваться при желудочковых экстрасистолиях и тахиаритмии. Противопоказания Противопоказаниями являются гиперчувствительность к тримекаину, слабость синусового узла, AV блокада, выраженная брадикардия, кардиогенный шок, патология печени и почек. Способ применения Применяется преимущественно для проводникового и инфильтрационного обезболивания, реже — для поверхностной анестезии. Используется для инъекций в виде 2 % раствора, местно — в виде 3-5 % мази. Для замедления всасывания к раствору тримекаина добавляют адреналин (0,1 % раствор 1-2 капли на 5-10 мл раствора тримекаина). Максимальная общая доза для инъекционного введения составляет 300 мг. Взаимодействие с другими лекарственными средствами Вазоконстрикторы усиливают и удлиняют эффект тримекаина. Предварительное введение транквилизаторов и снотворных повышает эффект тримекаина.
Что оперируют под местной анестезией в маммологии
Молочные железы расположены поверхностно, в них нет мышц и крупных нервных стволов. Ткани груди расположены рыхло, у молодых женщин преобладает железистая, которая с возрастом заменяется жировой. Поэтому при многочисленных манипуляциях и операциях можно применять местную анестезию.
В маммологии обезболивание используют для выполнения инвазивной диагностики, к которой относится биопсия тканей груди. Для этого местный анестетик вводят тонкой иглой в область предполагаемой пункции. Через 10-15 минут врач может брать ткани молочной железы на исследование без страха причинить боль пациентке.
Местная инфильтрационная анестезия в маммологии применяется при небольших малоинвазивных операциях. Женщине можно провести пункцию кисты молочной железы после предварительной инфильтрационной анестезии. Аналогичный подход может использоваться при удалении небольших доброкачественных новообразований в груди.
У мужчин анестезия используется при проведении операции на гинекомастии 1 типа, когда размер железы еще небольшой. Инфильтрация тканей повышает в них гидростатическое давление, благодаря чему врач легко отделит патологические ткани от здоровых.
Добавки к анестетикам:
1) Вазоконстрикторы
Вазоконстрикторы – добавляются для повышения эффективности местной анестезии, а также для замедления поступления анестетиков в ток крови.
Адреналин
Адреналин применяется чаще всего. Относительно безопасным разведением адреналина является концентрация 1:200000, которая может быть обеспечена только в карпулированных препаратах.
Норадреналин
В качестве вазоконстриктора норадреналин применяется реже. Норадреналин, в отличие от адреналина, менее опасен у пациентов с сердечной патологией (ишемической болезнью сердца), но выше риск развития гипертонического криза при сопутствующей гипертонической болезни.
Применяют вместо адреналина при тиреотоксикозе и сахарном диабете. Противопоказан при глаукоме.
Филипрессин (октапрессин)
Филипрессин – синтетический препарат, не оказывающий прямого действия на сердце. Эффект связан с прямым действием его на гладкую мускулатуру сосудов. Противопоказан при беременности, т.к. может вызвать сокращения миометрия.
Нежелательные системные воздействия вазоконстрикторов:
- подъем артериального давления,
- тахикардия,
- нарушения ритма сердца,
- приступы стенокардии,
- централизация кровообращения,
- головная боль.
Группа риска при использовании вазоконстрикторов
: пациенты с глаукомой, тиреотоксикозом, сахарным диабетом; больные, принимающие препараты раувольфин, тиреоидные гормоны, трициклические антидепрессанты, антидепрессанты – ингибиторы МАО.
2) Консерванты
Парабены
(метилпарабен
–
метил-4-гидрооксибензонат, этилпарабен)
В качестве консервантов применяются эфиры парагидроксибензойной кислоты (парабены), которые обладают антибактериальным и противогрибковым действием.
Надо помнить, что парабены входят в состав различных косметических препаратов, кремов, зубных паст и могут провоцировать контактный дерматит, поэтому существует реальная опасность аллергии к местноанестезирующему препарату.
Парааминобензойная кислота (ПАБК), которая является метаболитом новокаина, имеет похожее строение с парабенами, что может вызвать перекрестные аллергические реакции. Многие лекарственные препараты (сульфаниламиды, пероральные антидиабетические, фуросемид и др.) являются производными ПАБК. Поэтому нецелесообразно использование препаратов, содержащих парабен, использовать при лекарственной аллергии на перечисленные медикаменты.
Наличие или отсутствие парабенов в местноанестезирующем препарате указывается производителем. Парабены могут вызывать сенсибилизацию организма, анафилактический шок.
3) Стабилизаторы
Сульфиты
(дисульфит натрия или калия) применяются в качестве стабилизаторов вазоконстрикторов. Аллергия к сульфитам наиболее часто встречается у пациентов с бронхиальной астмой (частота – около 5%), поэтому при лечении таких пациентов следует быть особенно осторожным. Сульфиты вызывают отеки, крапивницы, бронхоспазм через ирритантные рецепторы, нервные и вагусные рефлексы.
Больно ли делать местную инфильтрационную анестезию
При проведении обезболивания используется стандартный одноразовый шприц с тонкой иглой. Больно ли делать местную анестезию, зависит от общего порога болевой чувствительности. Пациент ощущает момент первого прокола кожи и небольшое чувство распирания при введении препарата. После начала действия лекарства чувствительность исчезает. Врач проверяет, насколько эффективен укол, постукивая по коже. В ответ появляется ощущение, что место инъекции стало дервенистым.
После окончания анестезии постепенно усиливается чувствительность, может появиться небольшое покалывание. Если обезболивание проводилось для хирургической операции, начинает беспокоить боль в области раны, которую можно уменьшить при помощи нестероидных противовоспалительных средств.
Бумекаин
Синонимы: пиромекаин. Показания к применению
Пиромекаин применяется для поверхностной анестезии при стоматите, гингивите, глоссите, пульпите, для обезболивания места инъекции и снятия повышенного рвотного рефлекса. Способ применения и дозы Пиромекаин в стоматологии используется только для поверхностной анестезии: в виде 1 % раствора для подавления рвотного рефлекса при снятии слепков; 1-2 % раствор и 5 % пиромекаиновая мазь используются для обезболивания СОПР. Для стоматологической практики разработана мазь, содержащая 5 % пиромекаина и 5 % метилурацила, оказывающего противовоспалительное действие и стимулирующего процессы регенерации. При лечении воспалительных заболеваний полости рта мазь можно применять 1-3 раза в сутки. Доза мази не должна превышать 1 г.
Противопоказания для местной анестезии
Местная инфильтрационная анестезия – относительно безопасный способ обезболивания. Но для уменьшения рисков во время операции и после нее, необходимо учитывать противопоказания к использованию метода. Основными из них являются следующие:
- аллергия на анестетик – если ранее при лечении зубов под местной анестезией появилась аллергия на обезболивающее, то при операции на грудной железе эффект повторится, а может быть более выраженным, вплоть до анафилактического шока;
- психомоторное возбуждение и психические заболевания, реакция на введение анестетика и само проведение хирургического вмешательства может вызвать непредсказуемое поведение пациента;
- при операциях на злокачественных опухолях – когда инфильтрационная анестезия не позволяет соблюсти правило абластики;
- при продолжительных операциях, которые требуют использования микрохирургической техники;
- при вмешательствах на участках тела с выраженной кровеносной сетью, например, на шее.
Если местная анестезия противопоказана, предпочтение отдают общему обезболиванию.
Побочные эффекты обезболивающих
Негативные последствия местной анестезии, хотя и редко возникают, могут быть достаточно серьёзными. Некоторые из них развиваются очень быстро, и стоматолог должен быть готов оперативно принять меры в каждом из возможных случаев.
- Токсическое действие: судороги, падение артериального давления, аритмия, сонливость. Это наиболее распространённая группа побочных эффектов. Развиваются при передозировке или случайном попадании иглы внутрь кровеносного сосуда.
- Реакции в месте укола: отёчность, воспаление, появление ишемических зон. Обычно возникают при нарушении техники инъекции.
- Действие на центральную нервную систему: нервозность, головокружение, беспричинный страх, двоение в глазах, скачки температуры, конвульсии, потеря сознания.
- Действие на сердечно-сосудистую систему: снижение частоты сердечного ритма, падение артериального давления.
- Аллергические реакции: зуд, выделения из глаз или носа, отёк Квинке [2].
Тем не менее местная анестезия значительно безопаснее общего наркоза, который в стоматологии применяется лишь в крайних случаях.
Состав некоторых современных местных анестетиков:
- лидокаин (ксилокаин) в карпулах – содержит лидокаин, метилпарабен, хлорид натрия;
- ксилостезин F-форте в карпулах – содержит лидокаин, норадреналина гидрохлорид, безводный углекислый сульфит, углекислый хлорид;
- ксилокаин MPF – стерильный апирогенный раствор без метилпарабена (в карпулах);
- ксилокаин во флаконах – содержит метилпарабен;
- ксилокаин MPF с эпинефрином – стерильный апирогенный раствор содержит ксилокаин, эпинефрин, натрия метабисульфит, лимонную кислоту;
- мепивакаин (мепидонт, мевирин, мепивастезин, скан-дикаин, скандонест) – без добавления вазоконстрикторов, сульфитов, парабенов;
- ультракаин в карпулах – содержит артикаин, адреналин (0,006), дисульфит натрия, метилпарабен;
- ультракаин D-c форте – содержит артикаин, адреналин (0,012) и дисульфит натрия;
- септанест – содержит сульфиты, ЭДТА, парабенов не включает;
- убистезин, убистезин форте (на основе артикаина, не содержат парабенов, однако содержат в качестве консерванта сульфиты).