Из этой статьи Вы узнаете:
- что такое пародонтит – симптомы, фото,
- схема противовоспалительной терапии,
- современные методы лечения пародонтита.
Статья написана стоматологом со стажем более 19 лет.
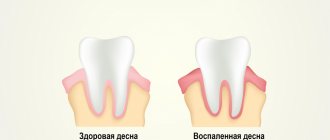
Пародонтит – это воспалительное заболевание десен, которое сопровождается нарастающим разрушением прикрепления зубов к костной ткани и мягким тканям десны, что со временем приводит к появлению подвижности зубов. Пародонтит может появиться в области всего 1-2 зубов – в этом случае его называют локализованным, либо он может иметь генерализованный характер (в области большинства зубов).
Чаще всего к врачам обращаются пациенты именно с хроническим генерализованным пародонтитом, при котором десны воспалены практически у всех зубов. Как правило, большинство таких пациентов имеют длительный опыт самолечения болезненности и кровоточивости десен (т.е. симптомов катарального гингивита). Причем, именно неэффективное лечение или вообще отсутствие лечения гингивита и приводит – к его постепенной трансформации в генерализованный пародонтит.
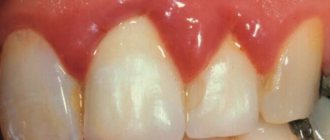
Пародонтит: генерализованный (рис.1) и локализованный (рис.2-3)
Причинами возникновения локализованной формы пародонтита являются местные травматические факторы. Это может быть нависающий край пломбы или искусственной коронки, травмирующие десну в межзубном промежутке. Причиной могут быть и «преждевременные контакты» между верхними и нижними зубами, которые могут появиться – как от естественных причин, так и если пломба на жевательной поверхности или коронка сделаны немного выше, чем нужно.
Другая частая причина: когда стоматолог при восстановлении пломбой разрушенного зуба – неправильно формирует в межзубном промежутке контактный пункт между зубами. Отсутствие плотного контакта приводит к постоянному застреванию пищи в межзубном промежутке и развитию воспаления. При локализованной форме (в отличие от генерализованной формы) – симптомы пародонтита возникают только у зубов, подверженных действию травматического фактора.
Что такое пародонтит?
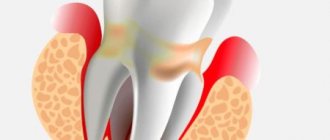
Пародонтит, или, как его называют в народе, пародонтит зуба — это воспалительное заболевание тканей пародонта, которые окружают зуб (десна, зубная связка и окружающая челюстная кость). Говоря профессиональным языком, пародонтит – это воспаление связочного аппарата зуба.
Пародонтит может быть локализованным, то есть распространяться на область одного или двух зубов, или генерализованным, то есть затрагивать большую часть зубного ряда. Если у пациента есть пародонтит, он, как правило, хронический. Поэтому главная задача специалиста — выявить причину заболевания, назначить правильное лечение и — самое главное — предотвратить последующие обострения и осложнения.
Лечение народными средствами
Укрепить десны и снять воспаление, особенно на начальной стадии заболевания, помогают методы, известные еще нашим бабушкам.
Главное, помнить: народное лечение обязательно должно быть согласовано с лечащим врачом, и проводиться под его наблюдением.
Самыми эффективными средствами для лечения десен считаются:
- Массаж десен круговыми движениями подушечек больших пальцев. Проводить его нужно утром и вечером по 5-10 минут. Чтобы эффект был заметнее, одновременно с массажем, стоит втирать в мягкие ткани пародонта мед, масло облепихи или пихты.
- Полоскания. Выполняются сразу после чистки зубов комфортными по температуре отварами и разбавленными с водой настойками. Для их изготовления используют цветки календулы, кору дуба, череду, чистотел и хвою.
- Аппликации. Для них можно использовать мед, пчелиный воск, облепиховое масло, сок каланхоэ.
Каковы признаки пародонтита?
Начальные признаки пародонтита – кровоточивость десен при надавливании на них или при чистке зубов, синюшный или красный цвет десны, неприятный запах изо рта. Уже на более поздних стадиях заболевания появляются подвижность зубов и видимое оголение их корней, что свидетельствует о тяжелой и запущенной форме воспалительного процесса. Когда пародонтит переходит в хроническое состояние, происходит «рассасывание» тканей, окружающих зуб, образуются патологические десневые и костные карманы. В результате зуб постепенно расшатывается и выпадает.
Следует отличать оголение корней при пародонтите, от так называемых рецессий десны — снижения высоты десневого края, в результате которого оголяется корень зуба, проще говоря «сползание» или атрофия десны. В отличие от пародонтита, рецессия не вызвана воспалением не влечет за собой образование патологических карманов и расшатывания зубов. Кроме того, в большинстве случаев рецессия десны успешно лечится.
Симптомы
- Воспаление десны;
- гиперемия (покраснение) слизистой, отек, реакция температурные раздражители;
- болезненность десны;
- дискомфорт, кровоточивость десен при жевании, гигиене рта;
- отслойка десны от стенки зуба;
- формирование зубодесневых карманов;
- обильный налет и камень вокруг зуба;
- гной из десен;
- разрыхление края десны;
- обнажение зубных корней;
- подвижность зубов;
- воспаление подчелюстных лимфоузлов
Симптомы пародонтита различаются от степени распространения воспалительного процесса. Чем тяжелей стадия болезни, тем более выражена симптоматика. Заболевание не возникает внезапно, ранней стадией пародонтита является катаральный гингивит – воспаление десны, не сопровождающееся нарушением целостности слизистой.
Каковы причины возникновения пародонтита?
Понимание причин заболевания является очень важным моментом, который помогает врачу верно определить, как лечить пародонтит десен. Болезнь могут спровоцировать как общие, так и местные факторы. К общим причинам относятся заболевания желудочно-кишечного тракта, болезни, связанные с патологией эндокринной системы, некоторые гинекологические и урологические заболевания, инфекции, передающиеся половым путем, а также ослабление иммунной системы. Местные, или локальные, факторы — это отсутствие зубов, неправильный прикус, некорректно установленные пломбы или коронки, которые механически раздражают десны и создают условия для скопления бактериального налета. Немалую роль играет специфическая микробная флора полости рта, которая встречается у некоторых пациентов и вызывает пародонтит. Но главным фактором в развитии пародонтита является плохая гигиена полости рта.
Причины пародонтита
Решающая роль в развитии болезни отводится патогенным микроорганизмам зубного налета, способствующим воспалению десны. Накапливающийся бактериальный налет отвердевает. Зубной камень нарастает, проникает вглубь десны, из-за чего слизистая начинает отслаиваться от зуба, формируется свободное пространство, которое постепенно заполняется болезнетворными бактериями. Развивается гингивит, который без должного лечения быстро преобразовывается в острый пародонтит.
К факторам, провоцирующим развитие пародонтита также относят:
- регулярное травмирование десны из-за некорректно установленных протезов, ортодонтических систем;
- неправильная окклюзия;
- скопление частичек пищи, налета под протезными, ортодонтическими конструкциями;
- злоупотребление курением, алкоголем;
- снижение иммунитета;
- физическая травма зубов (удар);
- бруксизм.
На развитие хронического пародонтита могут влиять проблемы с ЖКТ, эндокринные нарушения, заболевания крови, дефицит витаминов, нарушения обмена веществ, недостаточная жевательная нагрузка (преобладание в рационе мягкой пищи), аутоиммунные патологии, аллергия на некоторые лекарства.
Как проходит диагностика пародонтита?
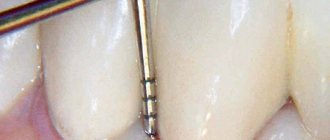
Определить, есть ли у пациента пародонтит или нет, можно уже на первом приеме, ориентируясь на его жалобы и состояние полости рта. Более того, при диагностике заболевания используются специальные тесты, самым популярным из которых считается индекс Парма. Он работает следующим образом: на десны наносят специальный раствор Шиллера, который реагирует на нездоровые ткани и окрашивает их в яркий цвет, обнаруживая очаг воспаления. Существует также индекс, определяющий уровень кровоточивости, и тест по Расселу, выявляющий состояние не только десен, но и костной ткани.
Рентгенологические исследования, определяющие степень возникшего заболевания, являются главными при диагностике пародонтита. Для подобного исследования можно использовать радиовизиограф (аппарат для обычных прицельных рентгеновских снимков), ортопантомограф (внеротовой аппарат, способный сделать снимок сразу обеих челюстей). Однако, самым информативным методом считается внеротовая конусно-лучевая компьютерная томография, позволяющая послойно изучить каждый кусочек челюсти и зуба в трехмерном формате.
В настоящее время появилась методика компьютерной диагностики Florida probe, которая позволяет максимально точно определить и зафиксировать глубину пародонтальных карманов – основного патологического проявления пародонтита. Обследование легко переносится пациентами и помогает врачу назначать грамотное лечение.
При пародонтите также проводится микробиологическое исследование, с помощью которого можно изучить микрофлору полости рта и определить чувствительность микроорганизмов к антибиотикам для более точного подбора медикаментозного лечения.
Еще одно обязательное исследование — анализ крови. Он позволяет выявить причину заболевания, которой может оказаться как начальная стадия диабета, так и хронический инфекционный процесс в других органах и системах, а также нарушения, связанные с гормональным фоном и обменом веществ.
В процессе диагностики пародонтита нередко требуется консультация смежных специалистов для выявления и лечения сопутствующих заболеваний.
Диагностика
- Сбор анамнеза;
- стоматологический осмотр с измерением глубины зубодесневых карманов (пародонтограмма);
- ортопантомограмма (ОПТГ), КТ;
- реопародонтография (оценивают тонус кровеносных сосудов);
- проба Шиллера-Писарева;
- микробиологические исследования (ПЦР);
- анализы крови (общий, на сахар).
Дифференциальная диагностика пародонтита проводится с гингивитом, эозинофильной гранулемой челюсти, изменениями пародонта при синдроме Лефевра-Папийона. Какие методы обследования потребуются зависит от формы, степени тяжести заболевания.
Каким образом лечится пародонтит?
Успешное лечение пародонтита может быть только в условиях слаженной команды «врач плюс пациент». Многое зависит от доктора, но еще большее зависит от самого пациента. Врач отвечает за лечение, а пациент – за поддержание результата, ведь пародонтит заболевание хроническое.
Методы лечения пародонтита делятся на медикаментозные и хирургические. При небольшом воспалении, возникшем из-за зубных отложений, врач тщательно очищает зубы, устраняет условия, способствующие задержке микробного налета, полирует поверхности зубов и накладывает на воспаленную зону лечебную повязку с лекарственным препаратом. При образовании глубокого пародонтального кармана и сильных болях пациенту могут назначить антибиотики. Проводя лечение пародонтита тяжелой степени, приходится прибегать к более серьезным (хирургическим) процедурам, таким как кюретаж и лоскутные операции. Но в любом случае пародонтит требует комплексного лечения, включающего профессиональную гигиену, препараты для местного и внутреннего применения, а при необходимости и хирургические манипуляции.
Существует также аппаратный способ лечения пародонтита – Vector. Метод заключается в использовании ультразвука в сочетании с медикаментами, направленными на борьбу с микробами и стимулирующими заживление. Аппарат Vector применяется как в качестве самостоятельной методики, так и в сочетании с хирургическим лечением.
Как лечить пародонтит правильно:
Лечение пародонтита будет зависеть в первую очередь – от степени тяжести воспалительного процесса у конкретного пациента. Чем значительней уровень потери костной ткани и степень подвижности зубов, чем больше у вас отсутствующих зубов – тем сложнее, длительнее и дороже будет лечение. Все начинается с консультации, причем вы должны идти не к обычному стоматологу-терапевту, а только к врачу-пародонтологу (это врач, специализирующийся на лечении воспаления десен).
Автор этой статьи более 10-ти лет проработал пародонтологом, и поэтому все наши рекомендации, которые вы увидите ниже – действительно работают (документы государственного образца о повышении квалификации по программе «Пародонтология» – можно посмотреть в разделе редакция).
Консультация врача-пародонтолога –
Первое, что нужно сделать – это составить план лечения. Сделать это не так просто, как может показаться на самом деле. Если заболевание имеет легкую степень тяжести, то может потребоваться консультация только врача-пародонтолога. Однако при подвижности и расхождении зубов, нарушениях прикуса, когда есть уже отсутствующие зубы или те, которые безусловно придется удалять – необходима совместная консультация со стоматологом-ортопедом (протезистом).
Рентген-диагностика – для полноценной консультации будет необходим рентгеновский панорамный снимок, позволяющий оценить уровень разрушения костной ткани, локализацию и глубину пародонтальных карманов. Снимок позволит поставить правильный диагноз, в котором будет фигурировать степень тяжести вашего заболевания. У пациента (чей панорамный снимок показан ниже) – диагноз будет выглядеть следующим образом: «Хронический генерализованный пародонтит тяжелой степени».
Обратите внимание на снимок. Можно заметить, что уровень костной ткани (выглядит на снимке как светлая мелко-петлистая ячеистая ткань) – снижен у некоторых зубов на 2/3 длины корня, а у небольшого количества зубов – только на 1/4. У пациента есть корни на удаление, а также требующий лечения кариес. Особенно заметно, что уровень кости максимально снижен именно у передних зубов верхней и нижней челюсти, что в том числе связано и с их жевательной перегрузкой (по причине отсутствия большого количества боковых зубов).
В похожих ситуациях, если принимается решение о сохранении передних зубов – необходимо как можно быстрее изготовить временный съемный протез. Он заместит отсутствующие зубы и снимет повышенную жевательную нагрузку с передних зубов.
Удаление над- и поддесневых зубных отложений –
Причина пародонтита – это мягкий микробный зубной налет, а также над- и поддесневые зубные отложения. Лечение не может быть эффективным без удаления причинного фактора, и поэтому основа лечения воспалительных заболеваний десен – это качественное удаление зубных отложений. Существуют 2 основные методики, которые могут быть использованы у пациентов с пародонтитом:
- ультразвуковая чистка зубов,
- система Vector.
Как проводится ультразвуковая чистка зубов (видео) –
Между ультразвуковыми скалерами и системой Vector – есть принципиальные отличия, но мы не хотим перегружать эту статью лишней информацией (поэтому подробнее о системе Вектор вы можете прочитать по ссылке выше). Единственное, что тут стоить добавить – на 1 этапе лечения в любом случае нужно применять только классическую ультразвуковую методику. А так сказать «полировку результата» – можно сделать примерно через 4-6 недель уже на аппарате Vector-Paro, но это будет стоить в 3-4 раза дороже обычной ультразвуковой чистки.
Важно: у пациентов с пародонтитом просто невозможно снять все зубные отложения – всего за 1 посещение, и обычно приходится назначать на прием пациентов несколько раз. Связано это с тем, что поиск и удаление поддесневых зубных отложений требует больших затрат времени. Кроме того, на второй прием пациент приходит уже с менее отечной и воспаленной десной, что приводит к уменьшению ее объема, а также в том числе – в небольшой степени и глубины пародонтальных карманов. Соответственно, благодаря этому мы и сможем во 2-ое посещение – заглянуть глубже и увидеть поддесневой зубной камень, который мы ранее не заметили и пропустили.
Кроме того, важно не только снять поддесневой зубной камень, но и по возможности отполировать обнаженную поверхность корней зубов в глубине пародонтальных карманов. Последнее делается аккуратными движениями насадки ультразвукового наконечника, используя специальные насадки на малой мощности. В противном случае – шершавая поверхность корня будет способствовать быстрому образованию новой порции поддесневого зубного камня. В общем, снятие зубных отложений при пародонтите – это непросто, небыстро, и требует терпения и усидчивости врача, ну и это по определению не может быть дешево. Дешево будет – только если снимать зубной камень «по-быстрому».
Противовоспалительная терапия при пародонтите –
Курс противовоспалительной терапии при пародонтите обычно длится 10 дней. Назначается он врачом-пародонтологом сразу после 1-го сеанса снятия зубных отложений. Курс будет обязательно включать в себя препараты для местного применения в полости рта – это антисептические полоскания и противовоспалительный гель для десен, которые пациент будет использовать дома. Кроме того, при наличии гнойного или серозно-гнойного отделяемого из пародонтальных карманов – внутрь назначаются антибиотики.
СХЕМА ПРОТИВОВОСПАЛИТЕЛЬНОЙ ТЕРАПИИ:
Назначается стоматологом, а провести такое противовоспалительное лечение пародонтита самостоятельно – совсем несложно. Стандартный курс лечения длится всего 10 дней. Обработка десен должна проводиться пациентом 2 раза в день – утром и вечером. Выглядит это следующим образом… Утром обработка проводится после завтрака и гигиены полости рта (важно – сначала завтрак, а только потом чистка зубов, а не наоборот). Аналогично и вечером – сначала ужин, потом чистка зубов, и только потом проводятся антисептические полоскания и аппликации на десну геля.
Так вот, после завтрака/ ужина и гигиены полости рта – вы должны сначала выполнить антисептическое полоскание полости рта 0,2% раствором хлоргексидина (ниже в статье мы расскажем – почему стандартный 0,05% раствор не слишком эффективен для этих целей). Для этого вы должны набрать в рот примерно 10 мл раствора, что составляет 1 средний глоток. И далее, ничего не сплевывая, вы должны прополоскать рот ровно в течение 1 минуты. Важно – после антисептического полоскания нельзя споласкивать рот водой.
Нанесение на десну геля – вторым этапом обработки является нанесение на десны противовоспалительного геля. За 10 лет работы пародонтологом я пробовал множество различных препаратов, но ответственно заявляю, что лучше всего работает гель Холисал. Важный момент – перед нанесением геля на десны желательно просушить их сухим марлевым тампоном (его можно сделать из бинта), т.к. любой гель лучше будет лучше фиксироваться именно на подсушенной слизистой оболочке.
Нанесение геля на десну проводится перед зеркалом, причем вы должны скалиться так, чтобы в процессе процедуры вы видели край десны и куда именно вы наносите гель. Гель нужно наносить пальцем – именно на ту часть десны, которая расположена вокруг шеек зубов (десневой край), причем это нужно делать не только с передней поверхности зубного ряда, но и со стороны неба/ языка. Теперь давайте рассмотрим – как именно нужно наносить гель на дену.
Если речь идет об обработки десны со стороны передней поверхности зубов, то ее лучше сделать двухэтапной. Сначала вы несколько раз выдавливаете немного геля на палец и втираете его в десневой край легкими массирующими движениями. Потом снова выдавливаете гель на палец, и далее наносите его на десневой край, уже не втирая. Что касается обработки десны со стороны языка/ неба, то ее можно сделать однократной – только втерев небольшие порции геля легкими массирующими движениями.
Важно: в процессе нанесения геля всегда будет выделяться слюна, и ее не нужно копить или сплевывать. Вы должны проглатывать ее – как вы обычно и делаете. Кроме того, после аппликации геля на десну желательно – ничего не пить в течение 30-60 минут, а также не стоит принимать пищу или полоскать рот в течение 2-3 часов. Вторая обработка за день – проводится уже вечером по аналогичной схеме (ужин → чистка зубов → антисептическое полоскание → аппликация геля). И так все 10 дней.
Важный вопрос по концентрации хлоргексидина –
Существуют клинические исследования (источник), которые показывают сравнительную эффективность разных видов антисептиков и их различных концентраций – при лечении хронического генерализованного пародонтита. Дело в том, что у большинства пациентов с пародонтитом – в пародонтальных карманах обитают уже не только патогенные бактерии, но и присутствует грибковая флора. Наличие грибковой флоры в пародонтальных карманах – имеет очень важное влияние на эффективность противовоспалительной терапии десен в целом.
Не смотря на то, что воспаление десен при пародонтите вызывается непосредственно патогенными бактериями – наличие грибковой флоры делает эти бактерии менее чувствительными к антисептикам и антибиотикам. Соответственно, это требует применения более высоких концентраций антисептиков и антибиотиков, которые при этом должны быть эффективны как против бактериальной микрофлоры, так и против грибковой. Этими свойствами обладают только 2 антисептика – либо 0,2% хлоргексидин, либо 0,1% гексетидин (0,1% раствор Гексорал).
Примеры отличных средств для полоскания рта –
Важно: чаще всего сопутствующая грибковая флора при пародонтите встречается у следующих категорий пациентов. Например, если воспаление десен носит у вас длительный хронический характер, либо вы курите, либо употребляете в пищу много углеводов, либо при наличии сопутствующего хронического тонзиллита, либо у вас есть заболевания ЖКТ, либо у вас в прошлом был хотя бы 1 случай развития кандидоза (молочницы) любой локализации.
Во всех этих случаях для полоскания рта при пародонтите не стоит использовать 0,05% хлоргексидин, а необходимо приобрести 0,2-0,25% раствор хлоргексидина (в таких концентрациях он имеет высокую эффективность в том числе и в отношении грибов рода Candida). Такие концентрации хлоргексидина содержат ополаскиватели – «Parodontax Extra», «Lacalut Activ» и «PresiDent Professional». Подробнее о выборе средств для лечения пародонтита – читайте в статьях по ссылкам ниже.
→ Лучшие средства для полоскания рта при пародонтите, → Рейтинг лучших гелей для десен.
Системная антибиотикотерапия –
Нельзя при пародонтите вот просто взять и начать пить любой антибиотик, т.к. нужно учитывать характер микрофлоры в пародонтальных карманах. Здесь есть 2 варианта: либо назначать антибиотик широкого спектра действия, либо сначала провести посев содержимого пародонтального кармана на микрофлору. Тем не менее, посев всегда рекомендуется делать пациентам с агрессивным течением пародонтита и вертикальным типом резорбции костной ткани. Подробнее о выборе антибиотиков и схемах их приема – читайте в статье:
→ Выбор антибиотиков при заболеваниях десен
Санация полости рта и депульпирование зубов –
Параллельно со снятием зубных отложений и противовоспалительной терапией необходимо начинать лечение кариозных зубов, удаление разрушенных зубов. На этом этом этапе может быть проведено временное шинирование подвижных зубов, а также восстановление отсутствующих зубов временным съемным протезом (чтобы срочно разгрузить подвижные зубы). Кроме того, очень важным моментом является необходимость депульпирования зубов.
Например, необходимо удалить нервы из зубов с глубокими пародонтальными карманами (имеющими глубину более 1/2 длины корня). Идеально, когда перед пломбированием корневых каналов в этих зубах проводится еще и методика «депофореза меди-кальция», но такую процедуру желательно делать только у тех зубов, которые имеют подвижность. Это позволяет дезинфицировать все микроскопические ответвления корневых каналов, заселенные патогенными бактериями. Сочетание «депульпирование + депофорез» – позволяет значительно уменьшить подвижность зубов (при условии, что будет нейтрализован и травматический прикус).
Все, о чем мы сказали выше – является только базовым лечением. В зависимости от конкретной клинической ситуации в полости рта – могут применяться и другие методы лечения пародонтита. Это может быть шинирование подвижных зубов стекловолокном, хирургические методики (кюретаж и лоскутные операции), изготовление временных и постоянных зубных протезов, а также проведение избирательного пришлифовывания зубов.
Шинирование при пародонтите –
Шинирование подвижных зубов обычно проводят при наличии их подвижности. Эта методика позволяет укрепить зубы, быстрее снизить воспаление, а также остановить прогрессирование разрушения костной ткани вокруг этих зубов. Шинирование может быть временным и постоянным, и проводиться при помощи стекловолокна или «спаянных» друг с другом искусственных коронок. На рис.12-14 вы можете увидеть начало процесса шинирования, и уложенную с язычной поверхности нижних зубов – стекловолоконную ленту (далее она еще будет покрываться световым композитом).
Об особенностях этого метода и его стоимости читайте в статье: → Шинирование подвижных зубов при пародонтите
Хирургическое лечение пародонтита –
Нужно сказать, что это один из самых важных методов, использующихся в комплексной терапии пародонтита, применение которого действительно может позволить остановить прогрессирование данного заболевания. Существует несколько методик хирургического лечения, к которым можно отнести – открытый кюретаж, а также лоскутные операции. Цель оперативного вмешательства – убрать из под десны все зубные отложения, вычистить все воспалительные грануляции (которые образуются на месте разрушенной костной ткани), и в конечном итоге – ликвидировать пародонтальные карманы.
Такие операции делают хирурги-стоматологи со специализацией по пародонтологии. Операции сложны, требуют усердия и мастерства от врача, поэтому хороших специалистов в этой области очень мало. На рис.15-16 вы можете увидеть фрагмент операции открытого кюретажа. Десна отслоена от зубов, немного обнажен край костной ткани, воспалительные грануляции уже вычищены, но при этом хорошо виден глубокий пародонтальный карман в области клыка (который на второй фотографии заполнен костно-пластическим материалом, что позволит частично восстановить уровень кости).
Подробнее об этом методе лечения читайте в нашей статье: → Проведение кюретажа при пародонтите
Протезирование при пародонтите –
Ортопедическое лечение пародонтита проводится у тех пациентов, у которых есть отсутствующие зубы, либо выбран метод шинирования подвижных зубов при помощи искусственных коронок. Этот этап лечения является по сути заключительным (не считая последующей периодической поддерживающей терапии), и от него во многом будет зависеть прогноз зубов. Цель ортопедического этапа лечения – восстановить жевательную эффективность зубных рядов, снизить жевательную нагрузку на ослабленные зубы, предотвратив этим смещение, выдвижение или веерообразное расхождение зубов.
Как мы уже сказали выше – протезирование может быть временным и постоянным. Временное протезирование съемным протезом необходимо, когда отсутствует большая группа зубов. Такой протез позволит снизить нагрузку на оставшиеся зубы, повысить эффективность противовоспалительной терапии, уменьшить подвижность зубов, а также остановить разрушение кости. Кроме того, если планируется кюретаж или лоскутная операция, то игнорирование необходимости временного протезирования в такой ситуации может привести – только к увеличению подвижности зубов, а также к стимулированию горизонтальной резорбции кости в зоне операции.
Каковы хирургические методы лечения пародонтита?
Хирургическое лечение пародонтита актуально на поздних стадиях заболевания при сильной подвижности зубов и глубоких пародонтальных карманах. Это, в первую очередь, процедура кюретажа, которая подразумевает удаление из-под десны зубных отложений и патологической грануляционной ткани. Если глубина пародонтального кармана составляет до 4 мм, делается закрытый кюретаж без вскрытия десны, если больше — открытый или лоскутная операция, когда требуется отслоить надкостничный лоскут, откинуть его и вычистить карман. Данная процедура всегда проводится с обезболиванием и хорошо переносится пациентами.
В дополнение к вышеописанным процедурам при пародонтите проводят шинирование, которое закрепляет расшатанные зубы.
Классификация
Пародонтит классифицируют по локализации, характеру течения, тяжести.
По характеру течения
Выделяют острую и хроническую форму. В первой ситуации признаки пародонтита ярко выражены, десна рыхлые, кровоточат, болят. Если пациент не обращается в врачу или было назначено неэффективное лечение, болезнь принимает хроническое течение. При хронической форме симптоматика сглажена, острых явлений воспаления нет, но последствия тяжелей. Для хронической патологии характерны периодические обострения, когда симптоматика становится резко выраженной.
По локализованности
По распространению патологического процесса, пародонтит делят на:
- Локализованный
(очаговый) – возникает на небольшом участке, в области 1 или нескольких зубов. - Генерализованный
пародонтит – воспаление в области всех или большинства зубов в ряду.
Симптоматика локализованной и генерализованной формы болезни не отличается, разница лишь в количестве зубов, вокруг которых распространился патологический процесс.
Степени пародонтита
- Легкая
– разволокнение компактной пластины, снижение межальвеолярной перегородки до 1\3 длины зубного корня, признаки остеопороза, незначительная подвижность зубов, пародонтальные карманы 2,5-3,5 мм. - Средняя
– глубина пародонтальных карманов увеличивается до 5 мм, наблюдается умеренная подвижность зубов (I-II степени), атрофия кости вокруг зубов достигает 1\2 корней. Происходит обнажение шеек и корней зубов или воспалительное разрастание десны, могут формироваться абсцессы (гнойники в деснах). Зубы начинают «расходиться» под жевательным давлением, десневой край деформируется. Это особенно заметно в области передних резцов. Десны кровоточат при жевании, чистке зубов, шейки зубов обнажены, болезненно реагируют на температурные раздражители. - Тяжелая
– симптоматика нарастает, обострения хронического пародонтита у взрослых сопровождаются формированием абсцессов, резким опуханием десны, болью. Глубина пародонтальных карманов достигает 6 мм, вплоть до верхушки корня. Увеличиваются межзубные промежутки, наблюдается сильная подвижность зубов (II- III степени), резорбция костной ткани, вплоть до полного рассасывания альвеолярной перегородки.
В зависимости от индивидуальных особенностей организма, болезнь протекает по-разному. Агрессивные формы пародонтита характеризуются быстрым, практически стремительным разрушением тканей пародонта, расшатыванием зубов, их безболезненным выпадением. У другой части пациентов заболевание протекает медленно, с эпизодическими обострениями, долгой ремиссией.
Самая тяжелая форма – некротизирующий пародонтит
, при котором ткани десны перестают получать питание, в них прекращается кровообращение, возникает некроз пародонта, периодонтальных связок, кости альвеолы. Такая форма болезни встречается у пациентов с тяжелыми иммунодефицитными состояниями (СПИД, синдром ДиДжоржи, ТКИН и т.д.).
Можно ли устранить пародонтит с помощью лазера?
Лечение пародонтита лазером — один из наиболее эффективных и малоинвазивных способов борьбы с заболеванием, который является одним из этапов комплексного лечения. Лазер обладает очищающими и антибактериальными свойствами. Во время процедуры обрабатывается каждый пародонтальный карман в течение определенного времени, достаточного для того, чтобы пучок лазерного света уничтожил патогенные бактерии. Процедура проходит бескровно и практически безболезненно. Однако, хороший эффект можно получить только при комплексном подходе к лечению пародонтита.
Диагностика заболевания
Главный диагностический метод при подозрении на пародонтоз – измерение глубины зазора между десной и зубом. У здорового человека он не превышает 1-2 миллиметров. Проводится процедура с помощью пародонтального зонда, тонкого инструмента с миллиметровыми насечками.
Если процесс генерализованный, врач измеряет пародонтальные карманы у каждого зуба, записывает полученные показатели и составляет пародонтограмму. В дальнейшем именно она позволит оценить эффективность лечения или, наоборот, вовремя обнаружить прогрессирование заболевания.
Важное значение для диагностики пародонтита имеет рентгенологическое обследование: панорамный снимок или послойное сканирование. Оно позволяет выявить убыль костной ткани и ее склеротические изменения.
В очень тяжелых случаях врач может направить пациента на дообследование: измерить степень гипоксии в деснах, определить качество микроциркуляторного русла пародонта, исследовать костную ткань на плотность.
Правда ли, что от пародонтита можно избавиться с помощью имплантации?
Имплантация — это метод борьбы не с самим пародонтитом, а с его последствиями. На поздней стадии заболевания зубы становятся подвижными и выпадают, поэтому приходится заменять их имплантатами. Следует понимать, что имплантация зубов при пародонтите имеет свои сложности и ограничения, так как при этом заболевании рассасывается костная ткань. Ее достаточный объем – основное условие успешной установки имплантатов. Если пародонтит в запущенной стадии, имплантация может быть сильно затруднена или даже невозможна из-за дефицита объема кости. Вот почему пациентам следует как можно раньше начинать лечение, чтобы сделать все возможное для сохранения своих зубов, а в случае их потери не упустить возможность их восстановления имплантатами.
В любом случае, перед установкой имплантатов требуется перевести пародонтит в стадию ремиссии (стабилизации) или, если возможно, устранить причину его возникновения.
Как восстановить зубы при тяжелой степени пародонтита
При тяжелой форме заболевания риск потерять зуб или целый зубной ряд очень велик. Удаление зуба при пародонтите показано при чрезмерной подвижности, когда единица еле удерживается в кости, сдвигается во всех направлениях, вокруг оси. При невозможности сохранить зуб, проводят ортопедическое лечение – протезирование с опорой на собственные зубы или импланты.
При одиночных дефектах или восстановлении сегмента зубов используют двухэтапную имплантацию с отсроченной нагрузкой. Импланты вживляют после курса лечения десен, восстановления костного объема. Параметры кости восстанавливают путем костнопластической операции. После того, как сформируется новая костная ткань (через 6 месяцев), вживляют импланты, протезную систему фиксируют после их сращения с челюстной костью (через 3-6 месяцев
). Лечение может занять около года.
При полной адентии высокую эффективность демонстрируют одноэтапные методы имплантации с немедленной нагрузкой. Возможность установить импланты в глубокие костные слои неподверженные воспалению, позволяют избежать остеопластики, синус-лифтинга. Лечение займет не больше недели.
К каким последствиям может привести непролеченный пародонтит?
Потеря зубов
Запущенная стадия заболевания разрушает мягкие и твердые ткани вокруг зубов, что и приводит к их выпадению.
Ухудшение условий для имплантации
Как уже было сказано ранее, при тяжелых пародонтитах значительно уменьшается объем челюстной кости, что затрудняет установку имплантатов, требуя предварительного наращивания костной ткани, а в крайне тяжелых случаях делает имплантацию невозможной.
Возникновение других заболеваний
Пародонтит способствует заболеваниям желудочно-кишечного тракта, болезням легких, сердца и даже образованию тромбов.
Виды пародонтита
По месту развития:
- локализованный — небольшой очаг поражения, затрагивающий только один зуб; часто является следствием механического повреждения тканей;
- генерализованный — поражение нескольких зубов также затрагивающее десневую и костную ткани.
По характеру протекания:
- острый — характеризуется внезапными болевыми приступами и быстрым развитием симптоматики;
- хронический пародонтит — переход невылеченного острого пародонтита в хроническую форму, при которой болезненные ощущения и другие симптомы практически исчезают, но заболевание прогрессирует и деформирует ткани.
Как избежать дальнейшего обострения заболевания?
Вот тут главным членом слаженной команды «врач-пациент» становится пациент. Чтобы сохранить полученный после лечения пародонтита результат, Вам следует правильно и регулярно чистить зубы, соблюдая все рекомендации лечащего стоматолога, так как при пародонтите индивидуальная гигиена полости рта отличается от обычной. В частности, наряду с обычной щеткой и пастой появляется необходимость подключать дополнительные средства гигиены: зубную нить (флосс), различные ершики для зубов, ирригатор и др.
Кроме того, необходимо приходить на профессиональную чистку в стоматологию не менее чем раз в полгода, а людям с хроническим пародонтитом еще чаще — раз в три месяца. Хорошая гигиена — это отличная профилактика пародонтита и единственный способ поддержать результат лечения.
Профилактика пародонтита
Лучшая профилактика пародонтита – грамотный уход за ротовой полостью. Чистить зубы нужно не меньше 2 раз в день: перед завтраком и перед сном. Причем процедура должна занимать не меньше 3 минут, а основное движение при чистке: от корня к режущей кромке зуба. Не стоит игнорировать и зубные нити – флоссы. Они отлично очищают межзубные промежутки, и препятствуют развитию болезнетворных бактерий.
Если болезнь уже проявила себя, обратите внимание на свою зубную щетку. Ее щетина должна быть жесткой. И даже если вначале чистка зубов с ее помощью покажется некомфортной, со временем десны привыкнут. Менять зубную щетку нужно каждые 1,5 месяца.
Автор: Мария Козодаева Кандидат медицинских наук. Врач стоматолог-терапевт, эндодонтист, пародонтолог, хирург-имплантолог. Стаж работы более 11 лет.
Информация носит справочный характер. Перед лечением необходима консультация врача.
Сколько стоит вылечить пародонтит? Из чего складывается стоимость?
Цена на лечение пародонтита зависит от сложности заболевания, от того, будут ли проводиться хирургические манипуляции и в каком объеме.
Важно!
При пародонтите не помогают народные средства в виде всевозможных настоев трав. Они могут принести временное облегчение и замаскировать проблему, но кардинально решить ее полосканиями рта нельзя. Ни лечение в домашних условиях, ни чудодейственная зубная паста из рекламы по телевизору не помогут избавиться от пародонтита. Полоскания и зубные пасты – лишь один из вспомогательных компонентов в комплексном лечении. Если у вас пародонтит или подозрение на него — обратитесь в стоматологию для своевременной диагностики, так как именно на ранних сроках заболевания врачи имеют массу возможностей вам помочь!
Можно ли восстановить десну
Пародонтит – заболевание, сильно ухудшающее эстетичность улыбки. Именно поэтому в стоматологии давно и успешно применяется хирургический способ восстановления десен – гингивопластика. С ее помощью можно изменить высоту десны, улучшить ее структурное состояние, восстановить атрофированные ткани или, наоборот, удалить излишек.
Противопоказаниями к проведению операции являются: сахарный диабет, онкологические заболевания, пониженная свертываемость крови, невозможность применения анестезии.
В остальных случаях после проведения противовоспалительных процедур и достижения стойкой ремиссии, можно смело заводить с лечащим врачом разговор о гингивопластике.
Что способствует развитию пародонтоза?
Факторы, способствующие развитию заболевания:
- болезни сосудов и склонность к образованию бляшек;
- гормональные нарушения;
- ослабление иммунитета;
- побочные действия лекарственных препаратов;
- курение;
- нехватка витаминов;
- особенности строения десен и челюсти.
Симптомы, на которые следует обратить внимание:
- Непонятная бледность десен
- Краснота
- Видимое удлинение зуба, происходящее за счет открытия шейки
- Увеличение чувствительности к горячему и холодному
- Периодическая кровоточивость.
- Необъяснимый зуд в деснах
- Начинающееся с незначительной подвижности расшатывание зубов.
Любой из вышеназванных симптомов – повод проконсультироваться у стоматолога. Он поставит диагноз и разработает схему лечения пародонтоза. Будет оно проводиться полностью в домашних условиях или с обязательными посещениями и врачебными процедурами, зависит от реальной стадии заболевания.
Лечение десен в домашних условиях
Чем лечить воспаление? Существует множество способов лечения воспаления десен в домашних условиях. Врачи-стоматологи обычно рекомендуют препараты-антисептикис противовоспалительным действием. Оптимальную схему лечения назначает стоматолог после диагностики. Рассмотрим наиболее эффективные варианты терапии.
Полоскание растворами
Полоскания специальными растворами помогают быстро избавиться от боли и купировать воспалительные процессы, протекающие в мягких тканях. Составы растворов обеззараживают поверхность десны, уничтожая болезнетворные бактерии. Полоскать десны необходимо после каждого приёма пищи, от 2 до 4 раз в сутки. Одни препараты этой группы используются в чистом виде, другие необходимо разводить в воде.
Для решения лечения воспаленных десен стоматологи обычно назначают следующие растворы:
- Фурацилин;
- Хлоргексидин;
- Мирамистин;
- Ротокан;
- Стоматофит ;
- Малавит;
- Листерин;
- Хлорофиллипт.
Перечисленные средства обычно используются для профилактики заболеваний ротовой полости, снижению болезненности и уменьшению воспалительных процессов, но не относятся к самостоятельным средствам лечения. Поэтому полоскание обычно назначается в комплексе с другими процедурами.
Зубы в опасности: как распознать недуг
Благодаря рекламе о кариесе знают даже дети. А вот заболевания пародонта – пока тайна за семью печатями. Устраняем этот пробел. Пародонтитом называют воспалительный недуг, поражающий ткани вокруг зуба, десны. В результате появляется шаткость зубов и прочие неприятные «бонусы».
Пародонтит – симптомы:
- десны кровоточат, особенно, при нагрузке (жевание твердой пищи, чистка щеткой);
- ощущения зуда и пульсации под деснами;
- неприятный запах изо рта даже после гигиенических процедур;
- слизистая около зубов меняет цвет;
- темные твердые отложения на эмали;
- появляются пародонтальные карманы, подвижность зубов.
Признаки хронической формы:
- воспаление и отек десны;
- слизистая приобретает ярко-красный цвет;
- выделения гноя из пародонтальных карманов;
- пульсирующая сильная боль;
- слабость, общее недомогание, возможно повышение температуры.
Продолжаем разбираться в особенностях болезни: чтобы понять, относитесь ли вы к «группе риска», нужно знать, откуда берется воспаление десен.
Пародонтит – причины:
Недостаточная гигиена ротовой полости – самая распространенная причина. Остатки пищи, попадая под десну, провоцируют образование микробов и развитие воспаления.
Еда, бедная витаминами и микроэлементами.
- Преобладание в меню мягкой пищи. Десны не получают необходимый «массаж», недостаточный приток крови.
- Осложнения гингивита и стоматита.
- Ослабленный иммунитет, хронические болезни (сахарный диабет).
- Очень плотное прилегание зубов друг к другу (скученность).
- Аллергия на медицинские и химические препараты.
Просто диву даешься, когда некоторые больные хотят за несколько дней избавиться от недуга, который формируется годами. Люди спрашивают, как лечить пародонтит народными средствами и искренне верят, что это – панацея. Ответственно заявляем, что «бабушкины заговоры», чудодейственные полоскания и мази максимум ослабят болевые ощущения, но не остановят развитие болезни.
Профессиональная стоматология предполагает комплексное лечение пародонтита – более сложное и длительное, зато эффективное.
- Консультация пародонтолога – первый шаг. Врач поставит точный диагноз и определит дальнейший план терапии. После рентген диагностики специалист сможет ответить на вопросы: можно ли сохранить зубы или с некоторыми придется расстаться;
- расскажет, чем лечить пародонтит, сколько будет стоить процедуры;
- согласует варианты терапии и протезирования;
- определит последовательность методов в клинике.