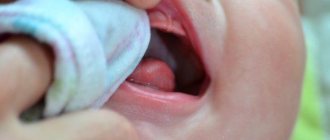
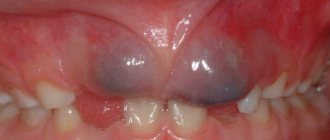
Милиум (роговая киста, белый угорь, «просянка») — это эпидермальное кистозное образование в устье волосяного фолликула, имеющее вид маленького белого зернышка. Обычно милиумы локализуются на лице в зонах со сравнительно тонкой кожей, очень редко на теле, и в течение длительного периода существуют без каких-либо изменений. Милиумы являются достаточно распространенной косметической проблемой, могут возникать в любом возрасте. Особенно часто белые угри появляются в период полового созревания; также нередко обнаруживаются у новорожденных младенцев (угри новорожденных). Представительницы женского пола более подвержены появлению милиумов.
Причины
Милиумы возникают у пациентов с густой формой жирной себореи, характеризующейся гиперфункцией сальных желез и изменением химического состава кожного сала и создающей благоприятный фон для развития угревой болезни.
Выделяют закрытые комедоны — белые угри (милиумы) и открытые комедоны – черные угри (черные точки). Для густой себореи также характерно появление глубоких кист сальных желез – атером и вульгарных угрей. Милиумы имеют вид мелких округлых плотных узелков бело-желтоватого оттенка, размером 0,5-3 мм с четкими границами, выступающих над поверхностью кожи и напоминающих просяные зернышки (народное название – «просянка»). Для милиума характерна невоспаленная головка, поскольку белый угорь не имеет естественного выхода и контакта с окружающей средой. Милиумы долгое время не изменяются в размерах. При попадании в милиум микроорганизмов может развиться воспаление с образованием гнойничка. Милиумы (милии) нередко можно обнаружить на крыльях носа у недавно родившихся младенцев; они относятся к пограничным состояниям новорожденных и вскоре спонтанно исчезают без какого-либо лечения.
Милиумы распознаются на основании осмотра кожного покрова дерматологом-косметологом по характерным внешним признакам.
Особенности детской кожи
При рождении у малышей кожа очень тонкая. Кожные покровы новорожденного почти вдвое меньше по толщине в сравнении с кожей взрослого человека. Уплотнение наружного слоя происходит с возрастом.
Кожа у новорожденных красного или лилового оттенка из-за близкого расположения к верхнему слою кровеносных сосудов и недостаточного слоя подкожной клеточной ткани, как следствие, кожа выглядит как «прозрачная». В особенности это явление выражено, если малыш замёрз – наблюдается появление мраморной сосудистой сеточки на теле.
С кожных покровов новорожденных влага испаряется быстрее. Дети в большей степени подвержены воздействию бактерий, вирусов, грибков и механическому влиянию. Утолщение кожи начинается в 2-3-летнем возрасте и заканчивается к 7 годам.
Лечение милиумов
Милиумы самостоятельно не проходят, избавиться от них с помощью косметических средств практически невозможно. Ни в коем случае не следует самостоятельно выдавливать милиумы, т. к. при этом травмируется волосяной фолликул и сальная железа. Подобное самолечение нередко приводит к последующему формированию более крупного угря или присоединению инфекции, может вызвать образование грубого рубца.
Лечение милиумов проводится врачом-дерматологом и заключается во вскрытии и удалении капсулы кисты с ее содержимым. Выбор метода удаления зависит от локализации, числа, размеров и глубины расположения милиумов. При единичных милиумах проводится их механическое удаление (с помощью стерильной иглы и кюретажа) с предварительной и последующей антисептической обработкой кожи. Небольшие ранки, оставшиеся после такой процедуры, бесследно заживают самостоятельно.
При множественных белых угрях применяются современные методы — удаление милиумов лазером, радиоволновым методом или электрокоагуляцией. Образовавшиеся на месте прижигания корочки сходят самостоятельно в течение 10-14 дней. Удаление более 10 элементов за один прием не рекомендуется во избежание значительной травматизации кожи и нарушения работы сальных желез.
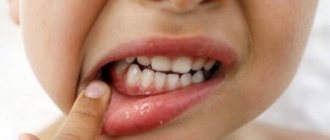
Симптомы атеромы у детей
В 80-85% случаев, кроме визуального дефекта, дети не предъявляют других жалоб. Неосложненная атерома характеризуется:
- безболезненностью;
- подвижностью;
- эластичностью при пальпации.
Кожа над поверхностью опухоли гладкая, не берется в складку. Клиническая картина может меняться при воспалении содержимого атеромы на фоне присоединения бактериальной флоры. В этом случае пациенты могут отмечать:
- болезненность при надавливании;
- покраснение и увеличение в размерах самой опухоли;
- локальное повышение температуры тела.
При возникновении указанных выше симптомов нужно немедленно обращаться за помощью. Такая ситуация грозит проникновением инфекции в близлежащие ткани и кровь с распространением микроорганизмов в отдаленные участки тела и может стать причиной ухудшения общего состояния ребенка.
Атеромы возникают на участках кожи, которые богаты сальными железами. Поэтому особенно часто они имеют следующую локализацию:
- волосистая поверхность головы;
- область лица, шеи;
- плечевой пояс, зона подмышками;
- спина.
Новообразования реже возникают в области паха, мошонки (у мальчиков). В этих участках они имеют вид кожного нароста и требуют дифференциальной диагностики с другими опухолями кожи.
Профилактика милиумов
Для профилактики появления милиумов необходимы тщательный уход за кожей лица с применением соответствующих типу кожи очищающих и увлажняющих средств, скрабов, пилингов, косметических масок, нормализующих деятельность сальных желез; устранение провоцирующих факторов, правильное и рациональное питание, здоровый образ жизни. Достаточно эффективно предупреждают появление милиумов салонные косметические процедуры, включающие механическую, ультразвуковую, вакуумную чистку лица, пилинги (химический, механический — микродермабразию), лазерную шлифовку.
Диагностика атеромы у детей
Выявить атерому относительно легко. Еще на этапе первичной беседы с пациентом или его родителями хирург оценивает общее самочувствие ребенка, собирает анамнез и анализирует жалобы. При осмотре новообразования врач обращает внимание на его размер, расположение, болезненность, наличие покраснения.
Перед оперативным вмешательством хирург назначает ряд тестов для комплексной оценки состояния ребенка:
- общий и биохимический анализ крови;
- общий анализ мочи;
- анализ крови на инфекции (ВИЧ, сифилис, вирусные гепатиты В, С);
- ЭКГ, флюорография.
Ребенка также перед операцией осматривает анестезиолог и педиатр. Обязательным методом диагностики является гистологическое исследование тканей опухоли после ее удаления. На этом этапе удается установить, была ли это атерома или липома (похожая внешне опухоль).
Вопросы
- Какой врач занимается лечением атеромы у детей?
Выявлением и лечением атеромы у детей занимается детский хирург. - Можно ли вылечить атерому без операции?
Иногда на ранних этапах заболевания хирург выбирает выжидательную позицию. В 20-35% случаев атерома может рассосаться самостоятельно. Однако при сформировавшейся капсуле и больших размерах новообразования обойтись без оперативного вмешательства не удастся. - Насколько опасна атерома в детском возрасте?
Атерома – относительно безопасная опухоль. Не озлокачествляется, редко осложняется и не сопровождается развитием стойких дефектов. Тем не менее, это не отменяет необходимости консультации детского хирурга. Только врач может установить правильный диагноз и подобрать лечение. К тому же, атерома иногда может воспалиться на фоне присоединения бактериальной флоры и стать причиной ухудшения самочувствия ребенка. - Можно ли после операции заниматься спортом?
После хирургического удаления атеромы рекомендовано 2-3 недели воздержаться от активных занятий. Это позволит тканям полноценно зажить и восстановиться.
Лечение атеромы у детей
Оптимальным методом лечения атеромы у детей является ее оперативное удаление. Однако здесь многое решает возраст пациента. Так, большинство детских хирургов при отсутствии выраженной клинической симптоматики рекомендуют занять выжидательную тактику. Иногда опухоль может разрешиться самостоятельно. Особенно это актуально у новорожденных и грудничков. В таких случаях за развитием новообразования наблюдают до трехлетнего возраста, и если оно сохраняется, только тогда удаляют. Хирургическое вмешательство может проводиться традиционным путем с помощью скальпеля или малоинвазивным – с помощью лазера.
В первом случае хирург иссекает опухоль с капсулой, что устраняет риск рецидива. После этого на ткани накладываются косметические швы для достижения наилучшего эстетического результата.
Удаление лазером у детей применяется при небольших размерах опухоли. С помощью этой методики удается избежать разрезов и формирования послеоперационных рубцов. В обоих случаях предварительно проводится комплексное обследование ребенка с подбором оптимального варианта лечения.
В послеоперационном периоде ребенку могут назначаться следующие группы лекарств:
- обезболивающие;
- противовоспалительные;
- антибактериальные.
Медикаментозная терапия направлена на устранение дискомфорта и профилактику инфицирования послеоперационной раны.
Признаки мастита у новорожденных
- во время прикосновения к грудным железам малыш плачет;
- как правило инфекция проникает в одну из желез (гораздо реже она поражает обе), из-за чего грудная железа становится более плотной, у малыша появляется сильная боль при прикосновении;
- в области заражения кожа краснеет;
- температура тела малыша поднимается до отметки 39 °С;
- ребенок плачет, когда его пеленают или переодевают;
- малыш отказывается от груди, становится вялым;
- позже в очаге инфекции скапливается гной, при надавливании на эту область ребенок очень сильно кричит, испытывая боль;
- при гнойном мастите из сосков новорожденного может самопроизвольно (без надавливания) выделяться гной.
Такое состояние является для ребенка чрезвычайно опасным. Поэтому уже при первых симптомах мастита следует обратиться к педиатру или вызвать скорую помощь. Если помощь не оказать вовремя — гной может расплавить находящиеся рядом с грудной железой ткани и проникнуть в другие ее отделы. Такое состояние способно привести к диагнозу флегмоны грудной стенки — гнойного воспаления жировой клетчатки. Более серьезные состояния, к которым может привести мастит новорожденного — сепсис и генерализованная инфекция (распространение инфекции по всему организму), что угрожает жизни ребенка.
Для новорожденной девочки мастит более опасен, чем для мальчика: если в процессе болезни гибнут ацинусы (составные части молочной железы), на их месте появляется соединительная ткань. В таком случае, когда девушка повзрослеет, ее грудь скорее всего будет развиваться асимметрично. А во время грудного вскармливания взрослая женщина рискует получить серьезный лактостаз (застой молока), вылечить который без операции будет сложно.
Чем отличается физиологическая мастопатия от мастита у новорожденных?
Что же происходит с грудными железами ребенка после его рождения? Эндокринная система активизируется, поэтому организм малыша все меньше нуждается в материнских гормонах. Гипофиз маленького организма начинает вырабатывать эстрогены, в результате чего возникает выброс пролактина: это становится причиной нагрубания молочных желез у ребенка, из которых может выделяться молочнообразная жидкость.
В течение недели после рождения у ребенка возникает состояние, которое называется гормональным кризом. Природа устроена так, что именно гормональный криз заставляет организм адаптироваться к миру: пройдя через него, ребенок получает определенную защиту от проблем с иммунной и неврологической системой.
Как лечат мастит у новорожденных
В клинических рекомендациях по лечению мастита новорожденных говорится о том, что перед назначением терапии необходимо установить стадию развития болезни.
Если это начальная (инфильтративная) стадия, то лечение мастита у новорожденного рекомендуется проводить:
- специальными мазями, нанесенными на повязку;
- ультрафиолетовым облучением или УВЧ, которые губительно действуют на бактерии;
- компрессами с магнезией для снятия отека и боли;
- компрессами димексида с физраствором в качестве антисептика;
- спиртовыми компрессами;
- мазью Вишневского;
- суппозиториями или сиропом с парацетамолом для снятия боли и температуры;
- лечение мастита новорожденных может быть усилено антибиотиками широкого спектра действия.
Однако все вышеописанные действия могут быть эффективны, пока в железе не сформировался гнойный очаг. Если он возник — новорожденному скорее всего потребуется хирургическая операция, во время которой будет удален гной и промыта полость. После операции на рану будет наложена повязка с гипертоническим раствором. В дополнение врач назначит курс антибиотиков.
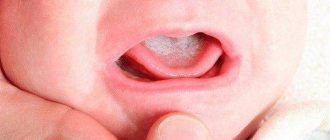
Мастит новорожденных
Маститом называют острое или же перешедшее в хроническое воспаление молочной железы. Обычно принято говорить о мастите у женщины, кормящей грудью, но у детей тоже бывают маститы, особенно в периоде новорожденности, когда у малыша происходит половой криз с набуханием желез и родители пытаются этот самый криз «полечить» различными прогреваниями, мазями, настойками и выдавливанием молока из железок крошки. Обычно все эти попытки приводят ребенка и его родителей к хирургу в лучшем случае на прием, в худшем – на операционный стол с гнойным абсцессом.
Мастит может развиться и при дефектах ухода, когда на коже появляется потница с гнойничками, малыша редко моют или у него снижен иммунитет и инфекция проникает через зону сосков при травмировании их.
Особенности набухания груди
Физиологической мастопатией или нагрубанием молочных желез называют физиологическое состояние грудок ребенка, при котором они увеличиваются в размерах. Обычно молочные железы увеличены равномерно, изредка бывает одностороннее увеличение. Нормальным считается увеличение до 3 см в диаметре, если под кожей и на ее поверхности не имеется никаких покраснений и изменений.
Иногда из протоков молочной железы может выделяться сероватое или молочно-белое содержимое, по составу оно сравнимо с составом молозива.
Обычно грудки начинают увеличиваться на вторые сутки после рождения, и постепенно уменьшаются с конца первой недели, полностью же они пропадают к месяцу. Такая мастопатия не требует никакого лечения, нельзя давить грудки, пытаясь убрать из них молоко, прикладывать компрессы с мазями, особенно по типу мази Вишневского, камфоры и прочих, что широко рекомендуется в интернете.
Ребенку набухшие грудки не приносят никакого дискомфорта, их никак по-особенному не обрабатывают, только при сильном увеличении можно наложить чистую сухую и стерильную повязку. Нужно беречь грудки от трения одеждой.
Однако, многие родители переживают за увеличение грудок и начинают применять повязки, выдавливают молоко, выделения и теребят набухшие грудки, невольно занося в трещины сосочков микробы. Они проникают вглубь груди и вызывают развитие тяжелого осложнения – мастита новорожденных. Если запустить его начало, то течение болезни может быть тяжелым, вплоть до летального исхода. Как отличить начало мастита от физиологии?