Челюстно-лицевая флегмона: причины и опасность
Подавляющее большинство флегмон (более 90%) носит одонтогенный характер, то есть возникает из-за вовремя не вылеченного, разрушенного кариесом или периодонтитом зуба. Возбудители воспаления – стафилококки, стрептококки, анаэробные и гнилостные микроорганизмы – проникают из пораженного корня зуба в ткани околочелюстной области из-за особенностей оттока лимфы и венозной крови. Еще одно отличие флегмоны от абсцесса – она развивается на фоне значительного снижения иммунитета, в то время как абсцесс способен образоваться у пациента с нормальными защитными реакциями организма.
Флегмона челюстно-лицевой области – опасное состояние, требующее серьезного хирургического вмешательства. Тяжесть состояния пациента определяется степенью запущенности процесса и обшей интоксикации организма. Кроме того, в области челюсти у человека сосредоточены нервные окончания, поэтому разлитой гнойный воспалительный процесс приносит человеку нестерпимую боль и физические страдания. Нарушаются жизненно важные функции – глотание, жевание, говорение, дыхание. А большое количество венозных сплетений благоприятствует быстрому распространению процесса и его переходу на жизненно важные органы и системы. Самые тяжелые осложнения данного заболевания:
- флебит;
- тромбофлебит;
- медиастенит,
- абсцессы внутренних органов;
- менингит;
- менингоэнцефалит;
- сепсис.
Особенно тяжело флегмона протекает у детей или в том случае, если она вызвана анаэробными микроорганизмами.
Тонзиллогенная флегмона шеи, осложнившаяся медиастинитом, у больной сахарным диабетом
Тонзиллогенная флегмона шеи на фоне сахарного диабета (СД) протекает крайне тяжело, часто осложняется распространением гнойного процесса в средостение и развитием полиорганной недостаточности, что в 10–15% случаев приводит к летальному исходу. У таких больных гнойный процесс склонен к молниеносному распространению. Декомпенсация СД утяжеляет состояние больного. 1 мл гноя инактивирует 10–15 мл эндогенного или экзогенного инсулина, тем самым усугубляет расстройства обмена веществ [1–3].
Приводим наблюдение тонзиллогенной флегмоны шеи, осложнившейся на фоне СД гнойным медиастинитом, эмпиемой плевры и полиорганной недостаточностью, что явилось причиной летального исхода.
Больная М., 1948 г. р., поступила в ЛОР-отделение ГБУЗ МО «МОНИКИ им. М.Ф. Владимирского» с жалобами на затруднение дыхания, боль в области шеи, усиливающуюся при повороте головы, отек в подчелюстной области справа, боль в горле при глотании, жажду, слабость, повышение температуры тела, головную боль.
Из анамнеза известно, что за 5 дней до поступления в стационар появились жалобы на боль в горле и затруднение прохождения жидкой и твердой пищи после переохлаждения (пациентка работала на улице, пила холодную воду). За медицинской помощью не обращалась, лечилась самостоятельно: пила горячее молоко. Через 2 дня появилось затруднение дыхания при физической нагрузке, также возник и стал постепенно увеличиваться инфильтрат в подчелюстной области. За время болезни повышения температуры тела не отмечала. Всю ночь перед госпитализацией не спала из-за затруднения дыхания. Последние 3 дня пила только воду. Обратилась к ЛОР-врачу в поликлинике по месту жительства, который поставил диагноз: паратонзиллярный абсцесс, флегмона шеи, стеноз гортани 2 степени. Пациентка в экстренном порядке направлена в ЛОР-отделение ГБУЗ МО «МОНИКИ им. М.Ф. Владимирского». Известно, что больная в течение последних лет страдает гипертонической болезнью с повышением АД до 180/110 мм рт. ст. и СД 2-го типа, по поводу которого принимала глибенкламид 5 мг по 0,5 таблетки 2 р./сут. Измерение уровня сахара крови не проводила.
Состояние при поступлении: крайне тяжелое, температура тела – 37,5oС. Больная в сознании, положение вынужденное – сидя. Телосложение гиперстеническое, повышенного питания. Кожные покровы бледные, высыпаний нет. Дыхание в покое шумное, с участием вспомогательной мускулатуры, частота дыхательных движений – 26–30/мин. Грудная клетка симметрично участвует в акте дыхания, в легких дыхание жесткое, проводится во все отделы легких. Тоны сердца ритмичные, приглушенные, частота сердечных сокращений – 110/мин. АД – 157/95 мм рт. ст. Живот мягкий, печень у края реберной дуги, физиологические отправления в норме. Менингеальной симптоматики на момент осмотра не выявлено.
При мезофарингоскопии: определяются тризм II–III степени, асимметрия мягкого неба за счет отека и инфильтрации правой небной дужки, у верхнего полюса правой небной миндалины имеется точечный свищ с обильным гнойным отделяемым. Имеется плотный инфильтрат в правой подчелюстной области, который распространяется на переднебоковую поверхность шеи, кожные покровы над ним гиперемированы. Массив гортани не изменен. Симптом Мура положительный.
Фиброфаринголарингоскопия: слизистая оболочка глотки и гортани резко гиперемирована, отечна. Определяется выбухание боковой стенки ротогортаноглотки, массив гортани смещен влево за счет инфильтрата. Слизистая оболочка надгортанника резко гиперемирована, инфильтрирована.
Больная консультирована эндокринологом, кардиологом, челюстно-лицевым хирургом, окулистом.
После введения подкожно 10 единиц инсулина растворимого – гликемия 33,4 ммоль/л. Рассчитана доза инсулина. Анализ крови от 11.04.2007: гемоглобин – 175 г/л, глюкоза – 31,2 ммоль/л, общий белок – 82,7 г/л, креатинин – 240 мкмоль/л, лейкоциты – 21 109/л, СОЭ – 51 мм/ч.
Электрокардиограмма (ЭКГ): синусовая тахикардия. Редкая желудочковая экстрасистолия. Горизонтальное направление электрической оси сердца. Низковольтная ЭКГ в стандартных отведениях. Ротация сердца по часовой стрелке, т. е. правым желудочком вперед. Выраженные изменения миокарда левого желудочка.
На рентгенограмме органов грудной клетки – легочные поля прозрачны. Корни структурны. Диафрагма расположена обычно. Сердце с увеличенным левым желудочком. Аорта уплотнена. Тень средостения не расширена. Свободный газ, жидкость не определяются.
На рентгенограмме шеи по Земцову отмечается утолщение превертебральных мягких тканей за счет инфильтрации с максимумом на уровне С5.
С учетом жалоб, анамнеза, клинической картины, обследования установлен диагноз: правосторонний паратонзиллярный абсцесс; флегмона шеи; стеноз гортани II степени; СД 2-го типа средней степени тяжести, декомпенсированный; подозрение на кетоацидоз; гипертоническая болезнь II степени; ожирение III степени.
После 3-часовой предоперационной подготовки (антибактериальной, дезинтоксикационной терапии, коррекции уровня сахара крови – хирургический уровень 12,9 ммоль/л) проведено хирургическое вмешательство – под местной инфильтрационной анестезией трахеостомия, далее под наркозом через трахеостому абсцесстонзиллэктомия справа, вскрытие и дренирование клетчаточных пространств шеи справа. Операционные находки: мягкие ткани имеют вид «вареного мяса» с резким гнилостным запахом, дифференциация их затруднена. Выявлен ход в заднее средостение около 4 см ниже яремной вырезки. Гноя нет, получен газ с гнилостным запахом. Проведена ревизия подчелюстной области, окологлоточного пространства – также получено гнойное отделяемое. Взят мазок на микрофлору и чувствительность к антибиотикам. Установлены 3 двухпросветных дренажа в заднее средостение, окологлоточное пространство, подчелюстную область (рис. 1).
После операции больная переведена в отделение реанимации, где проводилась массивная системная антибактериальная терапия по принципу деэскалации – меропенем по 1 г 2 р./сут в/в + метронидазол 100,0 3 р./сут в/в, инфузионная терапия в объеме 2900 мл, противоотечная терапия, сосудистая терапия, коррекция уровня сахара крови (инсулин 40 единиц). Выполнялись ежедневные перевязки, налажена активная проточная аспирация.
Уровень сахара крови колебался от 13,4 до 18,1 ммоль/л. В биохимическом исследовании крови от 13.04.2007: общий белок – 48 г/л (норма – 64–83), мочевина – 61,1 ммоль/л (норма – 1,7–8,3), креатинин – 700 мкмоль/л (норма – 44–80), креатининкиназа – 782 ед./л (норма – 24–170), лактатдегидрогеназа – 1050 ед./л (норма – 230–460), С-реактивный белок – 215 мг/л (норма – <5), мочевая кислота – 1232 мкмоль/л (норма – 142–339).
Рентгенография органов грудной клетки в динамике через 1 сут после операции: отмечается отрицательная динамика, проявляющаяся в виде тотального негомогенного затемнения левого легочного поля, нельзя исключить инфильтрацию легочного поля. Тень средостения расширена. Определяется свободный газ. Также отмечается умеренное расширение средостения.
Совместно с торакальными хирургами выполнены ревизия клетчаточных пространств шеи справа, торакоскопия, при которой получена мутная жидкость со зловонным запахом. Выполнена торакотомия справа. В правой плевральной полости около 200 мл жидкости цвета мясных помоев с ихорозным запахом и хлопьями фибрина. Проведены ревизия и дренирование правой плевральной полости, переднего и задне-верхнего средостения. В послеоперационном периоде продолжена проводившаяся ранее терапия. Больная консультирована детоксикологом, рекомендовано проведение плазмафереза. Через 1 сут после операции проведена рентгенография органов грудной клетки в динамике: газа в плевральных полостях нет, средостение умеренно расширено, в плевральных полостях небольшое количество жидкости. Срединная тень расширена на уровне дуги аорты.
Несмотря на проводимые мероприятия – детоксикационную, антибактериальную терапию, коррекцию уровня сахара крови, проведение 2-х сеансов плазмафереза – состояние пациентки продолжало прогрессивно ухудшаться. Пациентка находилась на искусственной вентиляции легких через трахеостому, без сознания, гемодинамика поддерживалась адреномиметиками, полной компенсации СД достичь не удалось.
На фоне прогрессирующей сердечно-сосудистой недостаточности на 4-е сут после поступления в стационар зафиксирована остановка сердечной деятельности. Реанимационные мероприятия в течение 40 мин – без эффекта. Больная погибла. На аутопсии диагноз подтвержден, обнаружены выраженные дистрофические изменения паренхиматозных органов. Причиной смерти явилась полиорганная недостаточность.
Таким образом, клиническое наблюдение показывает, что возникновение и прогрессирующее течение флегмон шеи с развитием таких тяжелейших осложнений, как медиастинит, сепсис, находятся в прямой зависимости от сопутствующих заболеваний организма; их течение резко ухудшается на фоне СД.
Наша команда врачей
Челюстно-лицевой хирург, Имплантолог
Бочаров Максим Викторович
Стаж: 11 лет
Стоматолог-хирург, Имплантолог
Чернов Дмитрий Анатольевич
Стаж: 29 лет
Ортопед, Нейромышечный стоматолог
Степанов Андрей Васильевич
Стаж: 22 года
Эндодонтист, Терапевт
Скалет Яна Александровна
Стаж: 22 года
Стоматолог-ортопед
Цой Сергей Константинович
Стаж: 19 лет
Стоматолог-ортодонт
Еникеева Анна Станиславовна
Стаж: 3 года
Осложнения флегмоны
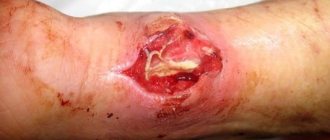
Гнойно-некротическая флегмона голени в процессе очищения раневой поверхности и формирования грануляций
Основными являются:
- гангрена,
- сепсис,
- тромбоз артерий и вен нижних конечностей, мезентериальных сосудов,
- абсцессы печени, почек, селезёнки, органов дыхания, лёгких, головного мозга,
- тромбэмболия мелких и крупных ветвей легочной артерии,
- полиорганная недостаточность.
Гнойно-некротическая флегмона спины
При прогрессирующем заболевании гной накапливается в более глубоких слоях кожи, вызывая развитие воспаления окружающих тканей, затрагивая кровеносные и лимфатические сосуды и нервы.
Флегмона задней поверхности бедра
Симптомы
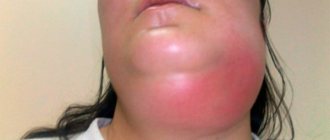
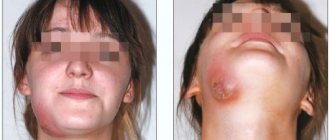
Флегмона околочелюстной области, в отличие от абсцесса, развивается стремительно и характеризуется выраженной интоксикацией. Ее основные клинические проявления:
- инфильтрат на пораженном участке лица или шеи;
- гиперемия, отечность, болезненность кожи в очаге воспаления;
- высокая температура тела;
- учащенный пульс;
- сильная боль при жевании, глотании, разговоре;
- спазм мышц, отвечающих за открывание и закрывание рта (тризм);
- повышенное слюноотделение;
- слабость;
- озноб;
- бледность кожных покровов;
- потеря аппетита;
- нарушения сна;
- увеличение регионарных лимфоузлов;
- ассиметрия лица.
Околочелюстная флегмона, фото которой способны испугать впечатлительных людей, всегда сопровождается повышенным количеством лейкоцитов и нейтрофилов к крови, сдвигом лейкоцитарной формулы влево и повышенным значением СОЭ. Диагностический признак флегмоны в сыворотке крови – С-реактивный белок. В моче также появляются белок и лейкоциты.
Профилактика флегмоны и инфекций ротовой полости
Лучший способ избежать флегмоны ротовой полости – профилактика.
- Регулярный визит к стоматологу для профессиональной чистки зубов, снятия налета и зубного камня уменьшает вероятность появления кариеса и проблем с деснами. Зубной камень вызывает кровоточивость десен, а микротравмы на деснах открывают вход для бактерий и инфекций полости рта.
- Общее укрепление иммунитета, прием витаминов, разнообразный рацион с большим количеством белков и клетчатки оставляют мало шансов инфекциям проникнуть в организм через ротовую полость.
Лечение
Несмотря на всю тяжесть заболевания, в целом при своевременно начатом лечении околочелюстная флегмона имеет благоприятный прогноз. Лечение проводится только в условиях стационара, однако на начальной стадии нередко все ограничивается использованием консервативных методов – антибиотикотерапии, назначением общеукрепляющих средств, витаминов, специальной диеты. Но если же процесс уже запущен и наблюдается распространение инфекции, показано комплексное хирургическое лечение, которое включает в себя следующие пункты:
- вскрытие очага воспаления под общей анестезией;
- очищение раны от гноя;
- установка дренажей для оттока содержимого раны;
- ежедневная обработка бактерицидными растворами;
- мощная антибиотикотерапия – зачастую назначается комплекс из нескольких препаратов;
- детоксикация организма;
- использование жаропонижающих, обезболивающих препаратов;
- назначение имунномодулирующих, общеукрепляющих средств, витаминов;
- физиолечение – УФО, УВЧ, магнитотерапия и др.
В случае успешного лечения и отсутствия осложнений выздоровление пациента наступает в среднем через 14-21 день.
Классификация стадий заболевания
Развитие гнойного процесса в орбитальной клетчатке происходит поэтапно, проходя пресептальную стадию, стадию орбитального целлюлита, стадию субпериостального абсцесса, стадию абсцесса и флегмоны. При этом своевременная адекватная терапия способна прервать дальнейшее развитие гнойного воспаления на любом его этапе.
Пресептальная стадия заболевания характеризуется воспалительным отеком ткани орбиты и век, невыраженным экзофтальмом, с сохранением подвижности глаза, без изменения остроты зрения. Дальнейшее прогрессирование воспалительного процесса и распространение его к задним отделам глазницы, провоцирует развитие орбитального целлюлита. Данная форма заболевания проявляется отеком век, хемозом, экзофтальмом, ограничением подвижности глаза, снижением зрения. В случае, когда скопление гноя происходит между периорбитальной стенкой и костной стенкой орбиты, возникает разрушение последней, с формированием субпериостального абсцесса. Эта стадия характеризуется отеком и гиперемией верхнего века, смещением глазного яблока в противоположную сторону от расположения абсцесса и ограничением его подвижности. Кроме того, развивается экзофтальм, происходит значительное нарушение остроты зрения. При абсцессе глазницы, происходит скоплением гноя в тканях орбиты, из-за чего образуется полость, ограниченная пиогенной оболочкой. Кроме описанных выше признаков, при абсцессе глазницы нередко развивается офтальмоплегия, сдавливание зрительного нерва, наступает слепота.
Разлитое воспаление орбитальной клетчатки свидетельствует о флегмоне глазницы.
Методы лечения флегмоны дна полости рта
Первое место, куда человек приходит с этой болезнью – стоматология. Хоть это проблема зубная, но врач должен направить его в стационар. Так как такими пациентами занимается только челюстно-лицевая хирургия.
Лечение флегмоны дна полости рта сочетает в себе консервативные и хирургические методы. При наличии гноя всегда необходимо вскрывать очаг инфекции, иначе сам собой он не рассосётся. Делать доступ для оттока инфильтрата можно через рот, либо через кожные покровы, здесь хирург исходит из того где инфекция находится ближе.
Наиболее рациональным доступом к гнойному содержимому является наружным разрез по средней линии идущей вниз от нижней челюсти. Он является безопасным и косметичным. Рубец практически остаётся незаметным. Затем в рану вставляется дренаж на несколько дней. А причинный зуб подвергается удалению.
После, в период восстановления, врач обязательно назначает антисептический уход и приём антибиотиков для устранения развития и размножения микроорганизмов. Для того чтобы рана заживала быстрее могут быть назначены также витамины и физиотерапия.
В Москве таким лечением занимаются любые челюстно-лицевые стационары, а также специализированные клиники, каждая из которой имеет свой прайс-лист на проведение такой операции.
Восстановительная терапия и реабилитация
После хирургического вскрытия флегмоны назначаются мази, антибиотики и терапевтические методики, которые способствуют выходу остатков гноя из раны и быстрейшему очищению кожи. Из средств с растительными компонентами предпочтение отдается облепиховому маслу, экстракту шиповника и Троксевазиновой мази. Если рана долго не заживает, и кожа не затягивается, пациенту назначается дермопластика.
Дермопластика — это пересадка кожи, которая проводится при сильных повреждениях дермы во время травм и обширных хирургических операций. При удалении флегмоны данная операция назначается в случае удаления обширных воспалительных очагов, при которых начался некроз мягких тканей. Помимо использования средств местного характера, которые способствуют быстрейшему восстановлению и заживлению раны, пациенту назначаются консервативные методы лечения, направленные на восстановление иммунной системы, снятие интоксикации и предупреждение повторного воспаления.
Обязательным является соблюдение постельного режима в течение всего реабилитационного периода. Область тела, на которой проводилась операция, должна находиться в немного приподнятом положении. При наличии болевого синдрома назначаются обезболивающие препараты, которые вводятся в мышцу.
Все пациенты, которые прошли через операцию по удалению флегмоны, в обязательном порядке принимают курс антибиотиков. Препараты назначает лечащий врач в зависимости от индивидуальных особенностей пациента и типа вируса, который спровоцировал воспаление. Если была удалена флегмона анаэробного типа, назначаются внутримышечные инъекции противогангренозной сыворотки. Для восстановления и нормализации кислотно-щелочного баланса назначается введение раствора уротропина. Чтобы вернуть тонус стенкам кровеносных сосудов, применяется хлористый кальций в растворе.
Для снятия последствий интоксикации, восстановления работы сердечной мышцы и кровеносной системы назначается прием адонилена и кофеина. Пациентам необходимо придерживаться правильного питания, обязательно нужно исключить жирную и жареную пищу, не рекомендуется употреблять большое количество мучного. Обязательно обильное питье простой воды, разрешаются фруктовые компоты и морсы для восстановления иммунной системы. Антибиотики применяются до полного снятия воспалительного процесса.
Диагностика
В клиническом анализе крови при флегмонах присутствуют характерные для гнойного воспаления изменения: лейкоцитоз, нейтрофилез и резко увеличенная СОЭ. При исследовании сыворотки крови обнаруживается С-реактивный белок.
Постановкой диагноза занимается стоматолог-терапевт. Он опирается на клинические проявления заболевания, субъективные жалобы пациента, а также на результаты необходимых лабораторных исследований, которые позволяют делать выводы о степени заболевания, запущенности воспалительного процесса, оценить эффективность терапии.
Важно не путать флегмоны и абсцессы с лицевыми фурункулами и карбункулами, рожистым воспалением, а также с воспалением поднижнечелюстных и околоушных слюнных желез, поскольку их внешние проявления на начальной стадии заболевания могут быть похожими.
Формы воспаления
При развитии флегмоны воспалительный процесс проходит несколько этапов формирования. Начальная стадия — серозная. При серозной флегмоне под кожей происходит формирование и накопление жидкости — экссудата, в клетки жировой ткани проникают лейкоциты. Жировая клетчатка приобретает форму студня, полностью пропитываясь экссудатом. Происходит постепенное распространение воспаления на здоровые участки мягкой ткани. Если на данном этапе не было проведено лечение, флегмона переходит в следующую стадию, гнилостную или гнойную. Это зависит от того, какой вид патогенной микрофлоры привел к воспалению.
Гнойная форма провоцирует гистолиз (при котором ткани расплавляются и наполняются гноем). По причине гистолиза начинает накапливаться жидкость, она может быть зеленоватой, мутно-белой или желтой. Гнойный тип новообразования может привести к язвам и свищам. Без своевременного лечения воспаление гнойных масс распространяется на здоровые ткани, хрящи и кости. На данном этапе развития воспалительного процесса мышцы становятся рыхлыми, полностью окружаются гноем, становятся на вид серо-грязными. Внутренние кровотечения отсутствуют.
Гнилостная форма флегмоны характеризуется стремительным заражением мягких тканей, которые начинают разрушаться, запах от них исходит неприятный. Ткани становятся коричневатыми или зеленоватыми, по консистенции они скользкие и рыхловатые. При дальнейшем развитии флегмоны мягкие ткани превращаются в сплошную жидкую массу. Основной симптом гнилостной формы воспаления — сильнейшая интоксикация организма со стремительным ухудшением состояния пациента.
Флегмона некротической формы — это отмирание разрушенных мягких тканей, которые полностью поражены гнойными массами. Если ткани не расплавляются самостоятельно, организм начинает отторгать их. На данном этапе развития флегмоны воспалительный процесс начинает локализоваться, образовываются множественные очаги абсцесса, которые можно вскрыть самостоятельно. При слишком большом скоплении гнойных масс, которые находятся глубоко под кожей, необходимо их хирургическое вскрытие с установкой дренажа.
Анаэробная — тяжелейшая стадия флегмоны, при которой гнойные массы заражают соседние здоровые ткани, приводя к их отмиранию, выделяется газ. Ткани имеют зловонный запах, темно-серый цвет. Если надавить на флегмону, слышен хруст, с которым лопаются газовые пузыри. Кожа, окружающая очаг воспаления, становится мягкой и рыхлой, покраснение отсутствует.
Возможные осложнения
Флегмона — крайне опасное состояние организма, которое без правильного лечения может привести к сильнейшей интоксикации и отмиранию больших участков мягких тканей. Для хронической флегмоны характерным является отсутствие ярко выраженной симптоматики. Медленный рост патогенной микрофлоры позволяет организму бороться с воспалением. В период обострения под кожей возникает уплотнение, вызванное скоплением инфильтрата, который деревенеет. Кожа вокруг воспаления становится синеватой.
Особую опасность представляет развитие флегмоны на лимфоузлах. Данное состояние чревато развитием тромбов, сепсисом. Если воспалительный процесс не был леченный до конца, и на мягких тканях осталось небольшое количество гноя, может возникнуть повторный гнойный абсцесс. Флегмона, возникающая на лице, может привести к менингиту гнойной формы.
флегмона века
При дальнейшем развитии флегмоны, во время которого поражаются здоровые ткани, может возникнуть артрит гнойной формы, плеврит, остеомиелит. Наиболее тяжелым осложнением является развитие гнойного артериита, при котором происходит воспаление стенок больших кровеносных сосудов — артерий, вследствие чего сосуд начинает расслаиваться и распадаться. Данный патологический процесс может привести к сильным внутренним кровотечениям.