Это острое гнойное воспаление мягких тканей и/или внутренних органов (средостенье, брюшная полость, забрюшинное пространство, малый таз и т.д.).
Название происходит от греческого слова, означающего воспаление или отек. Флегмона может поражать внутренние органы, такие как аппендикс, почки, печень, селезёнка, сосуды кишечника, предстательной железы, поджелудочной железы, или находиться где угодно под кожей. Имеет свойство быстро распространяться и в ряде случаев может быть опасной для жизни.
Общие сведения
Что такое флегмона? Флегмона (phlegmona) представляет собой острый гнойно-некротический разлитой процесс, развивающийся в подкожной, межфасциальной, межмышечной, периваскулярной/периневральной жировой клетчатке со склонностью к его распространению. Код флегмоны по МКБ 10: L03. Характерной особенностью флегмоны, отличающей ее от абсцесса является отсутствие четких границ (отсутствие пиогенной оболочки из слоя фиброзных волокон/грануляционной ткани), что способствует быстрому/обширному распространению гнойного процесса по клетчаточным пространствам с переходом на сухожилия, мышцы, кости и другие структуры.
Флегмона и абсцесс может развиваться как осложнение других гнойных процессов (карбункула, абсцесса, сепсиса), так и являться самостоятельным заболеванием. Как правило флегмоны локализуются в тех зонах, где имеются достаточные клетчаточные пространства, заполненные жировой тканью. В целом флегмоны делятся на поверхностные (подкожные/эпифасциальные) и глубокие (субфасциальные), однако ряд авторов среди субфасциальных флегмон отдельно выделяют флегмоны различных клетчаточных пространств, которые носят специальные названия, например паранефрит (флегмона околопочечной клетчатки), медиастинит (флегмона клетчатки средостенья), парапроктит (флегмона околопрямокишечной клетчатки) и др. Флегмоны могут быть самостоятельными заболеваниями или осложнениями других гнойных процессов.
Диагностика
Флегмона брюшины — крайне опасное заболевание, требующее безотлагательного лечения в условиях стационара. Чем раньше оно будет выявлено, тем больше у пациента шансов выжить. Виды исследований, используемые для диагностики воспаления:
- хирургический осмотр;
- анализ крови;
- УЗИ брюшной полости и забрюшинного пространства;
- рентгенография;
- компьютерная томография (КТ) забрюшинного пространства.
Для постановки точного диагноза врачи прибегают к дифференциальному методу. На начальной стадии у патологии схожие симптомы с остеохондрозом позвоночника и протрузией позвоночных дисков. При наличии инфильтрата клиническая картина флегмоны напоминает грипп, тиф, паратиф, пиелонефрит и остеомиелит костей таза. Последние могут сопутствовать воспалению и быть причиной распространения гноя.
Патогенез
Патогенез флегмон определяется видом возбудителя, местом его проникновения в организм и реакцией макроорганизма на его проникновение. Развитие и течение флегмон зависит от концентрации микрофлоры во входных воротах, анатомо-топографическими особенностями тканей, состояния органов и систем организма, а также общих/местных специфических неспецифических защитных факторов, которые и определяют характер воспалительной реакции.
Проникновение и размножение возбудителя вызывает реакцию тканей в виде экссудативного воспаления, то есть развивается серозная инфильтрация, однако экссудат очень быстро приобретает гнойный характер. Различают следующие переходящие одна в другую стадии патологического процесса: отек, инфильтрация тканей, гнойное расплавление, некроз. В случаях флегмоны не происходит ограничения гнойного очага с образованием грануляционного вала.
Механизм развития
При попадании инфекции в подкожную среду происходит стремительное развитие воспаления. Высокая интенсивность патологического процесса объясняется несколькими факторами.
К ним относятся:
- Быстрое развитие интоксикации;
- Отсутствие адекватной иммунной реакции организма;
- Снижение местного иммунитета;
- Наличие оптимальных условий для размножения бактерий.
Из-за стремительного развития не успевает формироваться грануляционная ткань, которая должна оградить очаг воспаления от здоровых тканей. Поэтому патологический процесс быстро распространяется.
Классификация
Классификация флегмон базируется на нескольких признаках, согласно которым выделяют следующие виды флегмон.
- По течению: острую и хроническую флегмону.
- По расположению: поверхностные (патологический процесс поражает ткани до мышечного слоя) и глубокие (патологический процесс поражает ткани глубже мышечного слоя, жировой клетчатки).
- По характеру экссудата: серозно-гнойные флегмоны, гнойные, гнойно-геморрагические флегмоны и гнилостные.
- По локализации: подкожная, межмышечная, субфасциальная, межорганная, органная, забрюшинная, тазовая, флегмона кисти и стопы, флегмона шеи, флегмона челюстно-лицевой области, флегмоны подмышечной впадины и др.
- По происхождению: первичная (развивается при непосредственном попадании возбудителя в ткани организма) и вторичная (возникает при миграции патогенов из других гнойных участков).
Возможные осложнения и последствия
В редких случаях после операции в забрюшинном пространстве вновь образуется флегмона. Это происходит по причине нарушения норм санации во время вмешательства, при неправильном выполнении процедуры или ослабленном иммунитете. Для повторной очистки производится снятие швов, удаление гнойного содержимого и ушивание разреза.
Профилактика последующего скопления инфильтрата состоит из курса витаминов и общеукрепляющих средств. Препараты способствуют повышению защитных свойств организма и помогают ему активно бороться с вредными микроорганизмами.
Причины
Этиологическим фактором является преимущественно стафилококк, стрептококк, протей, кишечная палочка, анаэробная микрофлора. В случаях, когда флегмона развивается в виде осложнения какого-либо другого гнойного заболевания, то распространение инфекционного процесса происходит из непосредственно первичного очага через фасциальные влагалища и различные естественные отверстия или же лимфогенным/гематогенным путем.
Возникновению флегмоны и более тяжелому ее течению способствует снижение защитных функций организма, обусловленное иммунодефицитными состояниями, хроническими заболеваниями (туберкулез, сахарный диабет, болезни крови, истощение), хроническими интоксикациями (алкоголизм).
Симптомы
Общая симптоматика флегмон обусловлена явлениями интоксикации, а с учетом обширности процесса, симптомы интоксикации обычно сильно выражены и проявляются резкой слабостью, ознобом, жаждой, головной болью, быстрым повышением температуры до 39-40°С. При этом, для глубоких флегмон характерно более яркая выраженность и ранее появление общих симптомов. Состояние быстро ухудшается, возможно снижение артериального давления, одышка, частый слабый пульс, уменьшение мочеотделения, появляется желтушность кожных покровов и синюшность конечностей. При поверхностной флегмоне появляется краснота и отек в зоне поражения, отмечается увеличение регионарных лимфоузлов, а при флегмоне конечности, они увеличиваются в объеме.
При пальпации флегмоны отмечается неподвижное, резко болезненное, горячее на ощупь образование с лоснящейся кожей над ним, не имеющее четких границ. Движения болезненны, и боль усиливается при изменении положения тела. В дальнейшем в области воспаления происходит размягчение мягких тканей и формируется гнойная полость, гной из которой может как прорваться наружу с образованием свища, так и распространяться на прилегающие ткани, вызывая воспалительный процесс. Для острой флегмоны характерен быстрый прогресс, сопровождающийся вовлечением в патологический процесс новых участков жировой клетчатки и анатомических образований, расположенных рядом, что сопровождается тяжелой интоксикацией.
Каждая из форм флегмоны (в зависимости от характера эксудата) имеет свое специфическое течение:
- Серозная флегмона. Характерна для начального периода развития флегмоны, при котором преобладает серозное воспаление: в зоне локализации патологического процесса скапливается экссудат, при этом, лейкоциты инфильтрируют клетки жировой клетчатки. Соответственно клетчатка пропитывается мутной водянистой жидкостью приобретает студенистый вид, а граница (пиогенная оболочка) между здоровыми и больными тканями практически отсутствует. Серозная форма может трансформироваться в гнойную/гнилостную флегмону. Общее состояние страдает незначительно.
- Гнойная флегмона. Образуется в результате расплавления тканей с постепенным образованием гноя (гистолиз) с образованием беловато-желто-зеленого мутного экссудата. При этой форме флегмоны в результате расплавления тканей наблюдается частое образование свищей, язв и полостей, а также распространение гнойно-воспалительного процесса на прилегающие ткани и структуры. Для гнойных флегмон характерны острое начало, озноб, внезапное повышение температуры тела до высоких показателей, защитная (болевая) контрактура мышц.
- Гнилостная флегмона. Отмечается разрушение тканей в зоне локализации процесса с образованием газов, имеющих неприятный запах. При такой флегмоне ткани приобретают темно-зеленую/грязно-коричневую окраску, становятся рыхлыми и быстро разрушаются, трансформируясь в полужидкую массу. В результате интенсивного гнилостного распада тканей развивается тяжелая интоксикация: озноб, резкое нарастание температуры тела, снижение/падение артериального давления. Гнилостная инфекция распространяются значительно быстрее гнойной и сопровождается лимфангоитом/лимфаденитом.
- Некротическая флегмона. Проявляется образованием множества очагов некроза, которые либо расплавляются в последующем, либо отторгаются, формируя раневую поверхность. Страдает общее состояние, сопровождается ознобом и высокой температурой. В случаях благоприятного течения зона воспаления ограничивается лейкоцитарным валом и грануляционным барьером от здоровых окружающих флегмону тканей, то есть происходит локализация процесса с образованием абсцессов, которые в дальнейшем могут вскрываться самостоятельно или дренируются оперативным путем.
- Анаэробная флегмона. Вызывается не спорообразующими анаэробами. Характерен распространенный серозный воспалительный процесс с быстрым формированием обширных участков некроза тканей, сопровождаемых выделением из тканей пузырьков газа со зловонным запахом. При пальпации таких флегмон определяется мягкий хруст (крепитация), обусловленный наличием газа. Сопровождаются выраженной интоксикацией и тяжелым общим состоянием пациента.
Рассмотрим общие и местные проявления флегмоны в зависимости от ее локализации.
Флегмоны верхних конечностей
Наиболее часто на верхних конечностях встречаются флегмона кисти. Выделяют флегмону тенара (возвышение в основании большого пальца)/гипотенара; над- подапоневротическую флегмону срединного ладонного пространства; U-образную (перекрестную флегмону); комиссуральную флегмону (в дистальной части ладони); над- подапоневротическую флегмону тыла кисти.
Флегмона области тенара — пациенты жалуются на отек, боль и покраснение кожи в области тенара. При пальпации этой зоны резкая болезненность, также болезненны движения в первом пальце. Из общих проявлений — субфебрильная температура тела.
Флегмона гипотенара — проявляется болезненностью и напряжением тканей при пальпации, умеренно выраженным отеком, гиперемией. Боли усиливаются при движении V пальца. Явления выраженной интоксикации отсутствуют.
Комиссуральная флегмона — чаще развивается при появлении трещин омозоленной/грубой кожи ладони в области пястно-фаланговых сочленений. Воспалительный очаг локализуется в комиссуральных пространствах 2-5 пальцев. Характерны отек дистальной части двух поверхностей кисти и выраженные боли, пальцы, расположенные по соседству с гнойным очагом согнуты в межфаланговых суставах и несколько разведены, а их разгибание из-за натяжения воспаленного апоневроза ладони болезненно.
Флегмоны срединного пространства. Кожа центральной части ладони выбухает, напряжена, при пальпации резко болезненная. Особенно выражен отек со стороны тыла кисти. Значительное усиление боли вызывает попытка активного/пассивного разгибания 2-5 пальцев. При запоздалом лечении могут осложняться прорывом гнойного содержимого в щель тенара. Воспалительный процесс сопровождается головными болями, повышением температуры тела, изменениями со стороны периферической белой крови.
U-образная флегмона. Относится к наиболее тяжелой форме флегмоны кисти. Представляет совместное поражение локтевой/лучевой синовиальных сумок ладони. Пальцы незначительно приведены к ладони, активные/пассивные движения значительно усиливают боль. При пальпации выраженная болезненность в проксимальной части кисти и в зоне проекции сухожилий сгибателей 1 и 5 пальцев. Сопровождаются выраженной интоксикацией (общая слабость, головная боль, высокая температура тела). Представляет особую опасность из-за высокого риска распространения гнойно-воспалительного процесса на все клеточное и фасциальное пространство кисти.
Подкожная флегмона. Подкожная флегмона тыльной поверхности — наиболее легкая форма флегмоны кисти. Гиперемия и отек тканей носят разлитой характер и трудно установить границы гнойного очага. Общее состояние практически не страдает.
Подапоневротическая флегмона. При пальпации определяется разлитая болезненность более плотного инфильтрата, сопровождающегося гиперемией/отеком тыльной поверхности кисти. Могут присутствовать симптомы интоксикации.
Флегмоны нижних конечностей (флегмоны бедра, голени, стопы, подколенной ямки)
Флегмона бедра — поверхностные флегмоны бедра с локализацией в бедренном треугольнике сопровождаются высоким риском распространения гнойного воспалительного процесса по глубоким межмышечным пространствам/по лимфатическим путям и через поверхностную фасцию с формированием глубоких флегмон бедра.
Флегмона голени. Локализуются преимущественно в переднем, заднем и наружном фасциальном ложе. Для глубокой флегмоны бедра и голени характерна общая симптоматика в виде озноба, вялости, потере аппетита, общей слабости, разлитой боли в месте локализации и повышение температуры тела до высоких цифр, увеличение и болезненность близлежащих лимфатических узлов. Начало острое, характерно быстрое развивитие. Местно: отёк и напряжение тканей (кожи.) В результате нарушения венозного оттока конечность существенно увеличивается в объёме. При поверхностной флегмоне можно отметить припухлость и гиперемию кожи, а также симптом флюктуации.
Флегмоны подколенной ямки. В большинстве случаев это аденофлегмона, поскольку их источником является воспаления подколенных лимфатических узлов с образованием гноя. Аденофлегмоны подколенной ямки как правило возникают в результате гноящихся ран в области ахиллова сухожилия/задненаружном отделе пяточной области. Пальпаторно — локальное повышение температуры, пальпируется очаг размягчения. Страдает функция сгибания ноги в коленном суставе, конечность принимает вынужденное положение и боли усиливаются при движениях.
Флегмона стопы. Наиболее часто флегмоны стопы возникают при проникающих через апоневроз повреждениях подошвы (глубокие подапоневротические флегмоны). При этом, в процесс часто вовлекаются пальцевые фаланги, плюсневые кости и суставы стопы с развитием гнойных артритов и остеомиелита костей стопы. Проявляется резкой болезненностью при наступлении на стопу, припухлостью, болезненностью при пальпации. Страдает общее состояние. Тыльные субфасциальные флегмоны стопы локализуются в клетчаточном пространстве между тыльной и собственной мышечной фасциями стоп. Проявляются припухлостью в месте локализации, гиперемией и болезненностью при надавливании.
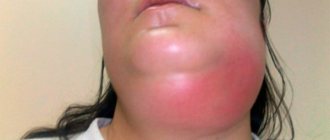
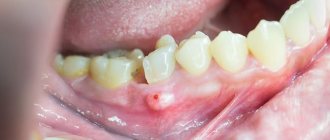
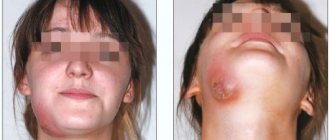
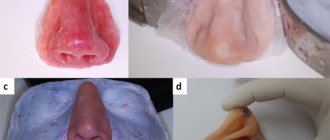
Флегмона шеи. Флегмоны шеи относятся к тяжелым заболеваниям, требующих немедленной госпитализации. Ниже приведено фото флегмоны шеи.
Поверхностные флегмоны шеи преимущественно локализуются над глубокой фасцией шеи в подчелюстной/подбородочной областях и вследствие их поверхностного расположения и легкой доступности для операционного вмешательства большой опасности не представляют.
Клинически они проявляются общим недомоганием, головными болями, повышением температуры тела до 38-40°С. В крови лейкоцитоз и сдвиг влево лейкоцитарной формулы. При отсутствии адекватного/своевременного лечения они могут распространяться на лицо.
Особую опасность представляют гнилостно-некротические флегмоны лица и шеи. Чаще инфекционный процесс распространяется из полости рта (фарингит, ларингит, кариесе зубов).
Глубокая флегмона шеи наиболее опасное заболевание, поскольку некротические процессы могут распространяться в клетчатку средостения с последующим развитием медиастинита. Из-за отсутствия четких диагностических признаков заболевания, поскольку очаг локализуется под глубокой фасцией шеи и диагностика глубокой флегмоны шеи часто вызывает затруднения.
Флегмоны лица
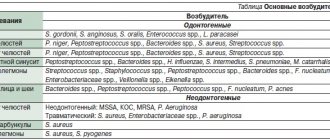
Флегмоны челюстно-лицевой области условно можно разделить на две группы в зависимости от источника их возникновения: одонтогенные (основная причина заболевания пародонта, костной ткани твердых тканей зуба) и неодонтогенные (обусловленные инфицированием тканей в результате с механической травмы, тонзиллитом, ринитом, отитом). В зависимости от локализации флегмоны выделяются:
- Флегмоны с локализацией около верхней челюсти, при которых в патологический процесс вовлекаются структуры глаза (флегмона орбиты глазницы, флегмона, флегмоны височной, подвисочной, орбитальной области, флегмона слезного мешка или века, твердого/мягкого нёба).
- Флегмоны, локализующиеся около нижней челюсти (аденофлегмона подчелюстной области, подбородочной, подчелюстной области — окологлоточного, нижнечелюстного субмассетериального пространства, околоушной слюнной железы и др.)
- Флегмоны верхнего/нижнего отделов дна полости рта (флегмоны языка, подъязычной области, флегмона/абсцесс челюстно- язычного желобка, разлитая флегмона дна полости рта и др).
К общеклиническим проявлениям и флегмон челюстно-лицевой области относят явление выраженной интоксикации (потеря аппетита, общая слабость, ознобы, потливость, учащение дыхания/пульса), изменения в периферической крови, нарушение терморегуляции (повышение температуры до 39-40°С); явления токсического нефрита.
Местная воспалительная реакция проявляется в виде гиперемии, инфильтрата и отека в месте локализации флегмоны. Характерным является нарушение подвижности нижней челюсти в той или иной мере, вплоть до развития воспалительной контрактуры, нарушение слюноотделения, расстройство артикуляции, речи, реже — дыхания, резкая болезненность/нарушение акта жевания. Разнообразие клинической картины определяется локализацией флегмоны и ее распространённостью (в одном/двух-трех клетчаточных пространствах). Распространенные флегмоны характеризуются быстро прогрессирующим тяжелым течением, а эндогенная интоксикация нарастает по мере увеличения объема гнойного процесса.
Хроническая флегмона развивается при высокой сопротивляемости организма пациента на фоне микрофлоры с низкой вирулентностью и сопровождается формированием плотного, деревянистого инфильтрата.
Диагностические процедуры
Постановка диагноза осуществляется на основе сбора анамнеза и внешнего осмотра больного. Учитывается наличие острых или хронических инфекционных заболеваний. Вспомогательные диагностические процедуры назначаются для определения степени тяжести патологии.
В ходе диагностики крайне важно определить тип инфекции, которая провоцирует патологию. Это позволит в дальнейшем осуществить эффективное антибактериальное лечение.
Для определения типа возбудителя осуществляется пункционная биопсия, при которой осуществляется забор гнойного содержимого, который в дальнейшем изучается в лабораторных условиях.
Флегмона у детей
Флегмона у детей — достаточно частое явление, что обусловлено частой бытовой травматизацией кожных покровов. Особую значимость имеет флегмона новорожденных. Проникновению инфекции через кожные покровы новорожденных способствует её повреждение, нарушениях правил асептики во время медицинских манипуляций и при уходе за ребенком. Флегмоны у новорожденных чаще обусловлены стафилококковой инфекцией. Воспаление первоначально возникает вокруг потовых желез, а затем распространяется в глубь кожи и подкожной жировой клетчатки с последующим развитием некроза, чему способствует продуцирование стафилококком гиалуронидазы, повышающей проницаемость соединительной ткани.
Клинически первоначально появляется на коже ограниченный участок гиперемии диаметром до 2 см, который в течение нескольких часов быстро увеличивается в диаметре по типу «масляного пятна», одновременно появляется инфильтрация и отек в пораженной области. По истечению 1-2 суток в центре обширной с четкими краями гиперемии появляется очаг размягчения, а начиная с 3 суток формируются мелкие свищевые ходы с отделяемым серозно-гнойного характера. Нам 5-7 сутки начинается отторжение наркотизированных участков, образуя тем самым раневой дефект. Далее некроз может переходить на глубже лежащие ткани.
Через 1,5-2 недели некротизированные ткани отторгаются, воспалительные явления стихают, в ране образуются грануляции. К наиболее частым местам ее образования относятся поверхности грудной клетки, поясницы, области крестца, реже — на ягодицах и конечности. Клинически выделяют токсико-септическую форму флегмоны, при которой вначале страдает общее состояние ребенка. Флегмона манифестирует бурно, начиная с явлений интоксикации: ребенок беспокоен, а затем становится вялым, отказывается от груди, возможна рвота, появляется фебрильная лихорадка, тоны сердца приглушены, кожа с сероватым оттенком, почти сразу присоединяется диарея с быстрым развитием явления эксикоза.
При простой форме отмечают подострое начало: вначале появляются бледность, снижается аппетит, постепенно нарастает температура тела. У ребенка появляется беспокойство практически с первых часов болезни. Местные проявления прогрессируют быстрее, чем общее состояние. Характерным признаком является наличие отёчного быстро распространяющегося участка мягких тканей с признаками флюктуации и цианотично красноватым цветом кожи над ними.
Требуется госпитализация ребенка в отделение хирургии новорожденных. Медикаментозное лечение в начальной стадии включает назначение антибактериальных препаратов: Оксациллин в/в + Клиндамицин в возрастных дозировках. При наличии резистентности к оксациллину вводится Ванкомицин или Линезолид. В тяжелых случаях рекомендуются аминогликозиды (Амикацин). Местно рекомендуется назначение повязок на пораженную область с мазью Левомеколь. При отсутствии эффекта флегмону вскрывают, дренируют и накладывают повязку.
Лечение
Характер терапевтических процедур зависит от степени тяжести флегмоны и ее локализации. Патология является потенциально опасной для жизни, а потому требуется госпитализация больного.
Медикаментозная терапия
Лечение предусматривает прием препаратов в строгом соответствии с назначенными доктором дозировками.
Используются такие группы лекарственных средств:
- Лечение предусматривает прием препаратов в строгом соответствии с назначенными доктором дозировками
Антибиотики. Действие направлено на уничтожение патогенной микрофлоры, за счет чего прекращается развитие воспаления. Антибактериальная терапия наиболее эффективна на ранней стадии, до образования опухоли. На поздних стадиях антибиотики применяют в качестве вспомогательного средства. Пациентам назначаются внутримышечные инъекции Эритромицина, Цефуроксима и Гентамицина. В среднем, срок терапии составляет 3-5 дней.
- Противовоспалительные препараты. Применяются для снижения отечности тканей, устранения гиперемии, болевых ощущений. Лекарства назначаются врачом с учетом фармакологического взаимодействия с антибиотиками. В большинстве случаев используется препараты на основе Диклофенака и Нимесулида.
- Местные антисептики. Используются для местной обработки флегмоны, которая требуется при образовании гнойного свища. Для обеззараживания используются раствор хлоргексидина, Фурацилин, реже Борная кислота, перекись водорода.
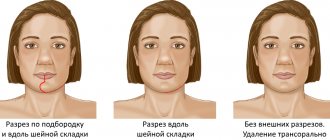
Хирургическое лечение
Операция может производиться в ходе планового лечения или экстренно, при ухудшении состояния пациента
Гнойные флегмоны лечат хирургическим путем. Операция может производиться в ходе планового лечения или экстренно, при ухудшении состояния пациента.
Представленный вариант терапии считается более предпочтительным, чем медикаментозная терапия, так как позволяет исключить риск осложнения и повторного развития патологии.
Основное показание к операции – наличие воспалительного очага и повышенная температура тела пациента.
Процедура выполняется под общей анестезией. Флегмона вскрывается широким разрезом, что позволяет обеспечить отток гнойного вещества.
После выхода гноя, пораженную область промывают и обеззараживают. На разрез накладываются повязки, содержащие антибактериальные мази. В случае, если кожа плохо заживает, производится дермопластика.
Физиотерапия
Применение физиотерапевтических процедур считается целесообразным исключительно на ранней стадии патологии. Также методы физиотерапии могут применяться в целях симптоматического лечения.
Основные методы:
- УВЧ-терапия;
- Облучение ультрафиолетом;
- Светотерапия;
- Ультразвуковая обработка вскрытой флегмоны;
- Лазерная обработка раны.
Нетрадиционная медицина
Народные методы не рекомендуется использовать при остром течении болезни. Применение нетрадиционных способов возможно в период послеоперационной реабилитации.
Для лучшего заживления пораженной кожи рекомендуется наносить масло облепихи или шиповника. Для общего укрепления организма используются лекарственные средства, изготовленные на основе трав элеутерококка, китайского лимонника, женьшеня, шиповника.
Список источников
- Фомичев Е.В., Робустова Т.Г. Диагностика, и лечение атипично текущих гнойно-воспалительных заболеваний челюстно-лицевой области. Российский стоматологический журнал. 2003; 4: 18—20.
- Гнойно–воспалительные заболевания головы и шеи. Этиология, патогенез, клиника, лечение. /Под ред. М.М. Соловьева, О.П. Большакова, Д.В. Галецкого — М., МЕДпресс–информ., 2016.
- Абсцессы, флегмоны головы и шеи. / Под ред. Соловьева М.М., Большакова О.П. — СПб: KN, 1997.
- Федоров В.Д., Светухин А.А. Избранный курс лекций по гнойной хирургии. М. 2007. 365 с.
- Гостшцев В.К. Руководство по гнойной хирургии. М.: Медицина, 1996, — 300 с.