7 Январь 2020
48407
2
4 из 5
Секвестрированная грыжа – тяжелое осложнение остеохондроза, являющееся последней стадией развития межпозвоночной грыжи любого отдела позвоночника. Под этим термином подразумевается отделение части пульпозного ядра диска в позвоночный канал, тесно граничащий с самой чувствительной к любым влияниям анатомической структурой – спинным мозгом. Тут же расположены многочисленные нервные корешки, компрессия которых чревата парезами или параличами.
Анатомия диска
Секвестрированные грыжи диагностируются у 10% больных с ранее поставленным диагнозом протрузия или межпозвонковая грыжа.
Остиомиелит — общие сведения
Остеомиелит
(от лат. osteon кость + myelos костный мозг + itis воспаление)
–
воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые – чаще людей молодого и среднего возраста.
МКБ-10
M86
Остеомиелит
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже – грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация – образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Отличительные признаки остеомиелита и периостита
| Остеомиелит | Периостит |
| Инфильтрат может охватывать половину челюсти | Инфильтрат локализован в области одного «причинного» зуба |
| Парестезии по ходу нерва | Парестезий нет |
| Боль при перкуссии соседних интактных зубов | Боль при перкуссии соседних зубов может быть, но не выражена |
| На 1-2 сутки после вскрытия гнойника и удаления зуба гноеотделение усиливается, состояние пациента не улучшается | На 2-е сутки после удаления «причинного» зуба признаки воспаления быстро стихают, уменьшается или прекращается выделение гноя |
| Температура повышена даже после вскрытия гнойника | Температура быстро нормализуется после хирургического лечения |
Лечение при остром одонтогенном остеомиелите челюсти должно быть направлено на ликвидацию гнойно-воспалительного очага в кости и мягких тканях. Этапы лечения включают в себя:
- обязательное удаление «причинного» зуба;
- вскрытие инфильтратов мягких тканей околочелюстной области( при этом разрезы могут быть как внутри-, так и внеротовые; они должны быть широкими для хорошего оттока гнойного экссудата);
- введение в рану резинового дренажа;
- назначение антибактериальной терапии антибиотиками (длительно) с контролем микрофлоры каждые 5-7 дней;
- сочетание антибиотиков с сульфаниламидными препаратами , препаратами нитрофуранового ряда, антигистаминными препаратами;
- рекомендуется обильное питье, витамины и молочно-растительная пища;
- назначение физиотерапевтических процедур (УВЧ, СВЧ, УФ-облучения).
Хроническая стадия остеомиелита челюстей. В этом случае проводят антибактериальное, противовоспалительное лечение и секвестрэктомию. При затяжном лечении остеомиелита может наступить обострение с формированием секвестров. Секвестр – это участок омертвевшей костной ткани, возникший при остеомиелите в месте развития инфекции в кости. Он окружен склерозированной костью с фиброзной тканью, которые на рентгенограмме выглядят как более плотные участки кости. Образование такого участка может вызвать раздражение окружающих тканей и образование гноя, который начинает выделяться через свищ.
Секвестры верхней челюсти удаляют через 3-4 недели после начала заболевания, нижней – через 5-8 недель. Проводят секвестрэктомию со стороны полости рта под надежной анестезией. После операции секвестрэктомии полость заполняют гемостатической губкой с сухим антибиотиком. Рану зашивают, оставляя выпускное отверстие. Если хирург уверен в полном удалении некротизированной ткани, в полость вводят костные трансплантанты. В противном случае полость рыхло заполняют тампоном с йодоформной эмульсией, который меняют по мере заполнения полости соединительной тканью каждые 4-5 дней. На рану накладывают вторичные швы. Зубы, у которых погибла пульпа, по-возможности, лечат, либо удаляют при невозможности их сохранить. После хирургического лечения назначают физиотерапию (электрофорез, поле УВЧ, микроволны).
Это интересно: Удаление ретинированного зуба — что это значит: всегда ли необходима операция
Обратиться за консультацией
Симптомы болезни
Секвестрированная грыжа будет давать о себе знать проявлениями следующих симптомов:
- болевой синдром, имеющий постоянный характер, с усилением при изменении положения тела;
- боль может иррадиировать в конечности или другие отделы тела, в зависимости от локализации грыжи;
- нарушения чувствительности из-за ущемления нервных волокон;
- вегетативные нарушения;
- рефлекторное сокращение мышц в области воспаления;
- асептическое воспаление, которое может привести к остеомиелиту.
Проявления болезни во многом зависят от места локализации секвестрированной грыжи.
Понятие и суть секвестрэктомии
Оперативный способ, направленный на удаление фрагментов костной челюстной ткани, пораженных некрозом, называется секвестрэктомией, а эти участки – секвестрами.
Аномалия является следствием остеомиелита – достаточно распространенного стоматологического заболевания.
Хирургическое решение в данном случае – мера вынужденная. Ее цель – восстановить нормальный процесс функционирования зубочелюстного аппарата, вернуть пациенту здоровье и повысить качество жизни.
Суть процедуры состоит в освобождении путем выскабливания пораженных фрагментов от очаговой инфекции – остеомиелита, сосредоточенной глубоко внутри костных тканей.
Если секвестр не очистить от гнойных масс, с течением времени они просто расплавят кость, что грозит человеку переломом челюсти.
Основные принципы секвестрэктомии
- Секвестрэктомия всегда проводится под местной анестезией, либо даже под общим наркозом
- В ходе операции необходимо создать широкое плоское отверстие, которое на последующих этапах не будет мешать оттоку гнойного содержимого
- Следует удалить ровно то количество костной ткани, которое позволит полностью избавиться от секвестра, не повредив его и не оставив часть в здоровой челюсти
- Свищевые ходы следует полностью иссечь
- К восстановившейся костной ткани следует проявить максимально бережное отношение, так как от нее будет зависеть процесс восстановления после операции
- Костную пластику, то есть заполнение полостей, образовавшихся в ходе операции, специальным веществом, осуществляют позже, когда инфекция будет полностью устранена
Показания к проведению секвестрэктомии
Основное показание к проведению секвестрэктомии – это хронический остеомиелит при наличии в ротовой полости и в челюсти:
- Язв
- Секвестров
- Остеомиелитических полостей
- Ложных суставов
- Гнойных свищей
Также секвестрэктомия применяется, если заболевание часто рецидивирует, сопровождается сильно выраженными болями, интоксикацией или даже нарушением работы челюсти. Кроме того, секвестрэктомия просто необходима, если пораженный участок озлокачествился, либо произошла патология других систем и органов из-за гнойного хронического воспаления. Все это возможно, если долго не заниматься лечением остеомиелита.
Секвестрэктомия — лечение остеомиелита
Противопоказания к проведению секвестрэктомии
- Тяжелое общее состояние пациента из-за каких-либо проблем со здоровьем;
- Хронические заболевания, способные обостриться из-за хирургического вмешательства или стать причиной осложнений.
В любом случает, решение о том, проводить или нет секвестрэктомию, принимает лечащий врач.
Диагностика и секвестрэктомия в клинике
Рентгенография выступает самым верным диагностическим методом. Наши специалисты перед проведением операции изучают рентгенограммы, выполненные в разных проекциях.
Врач назначит перед секвестрэктомией фистулографию. Это рентгенографическое исследование с использованием контрастного вещества, позволяющее точно узнать протяженность и характер свищей, размеры и форму остеомиелитических полостей, то есть специалист получает полное представление о нарушениях в костной ткани и центрах деструкции. Иногда параллельно с разрушением кости возникает новая кость.
Чаще всего секвестрэктомия выполняется с применением местных обезболивающих средств. В клинике специалисты используют высококачественные немецкие анестетики, чтобы операция прошла без боли и стресса.
- Врач, проводя секвестрэктомию, создаст широкое отверстие, через которое сможет свободно утекать гной. Далее опытный хирург-стоматолог удалит пораженную костную ткань, тем самым полностью избавив челюсть от секвестра. Здоровые костные ткани не будут повреждены. Свищевые ходы удаляются методом их иссечения. Заполнение полостей, которые возникли при операции, специальным веществом производят только после полного устранения очага инфекции.
- После применения анестезии секвестры тщательно выскабливаются специальным инструментом. Доступ к пораженным участкам в ряде случаев осуществляется из ротовой полости. Возникшую полость заполняют биоматериалом, активизирующим костеобразование. Данное вещество содержит в себе антисептические или антибактериальные комоненты. Рану специалист полностью ушивает.
- Если поражена верхняя челюсть, воспаление нередко присутствует в верхнечелюстной пазухе. Тогда показаны фактически две одновременных операции: секвестрэктомия и операция в пазухе. Это очень сложные случаи. Если поражена нижняя челюсть, доступ к зоне поражения производится внеротовой.
- После введения обезболивающего средства хирург разрежет в нужных местах нижнюю челюсть, удалит патогенные элементы кости, заложит в образовавшиеся полости костеобразующее и обеззараживающее вещество и наглухо ушьет рану. Швы снимаются примерно через неделю после операции.
- При необходимости специалист может закрыть рану антисептической повязкой либо поместить в полость катетер для промывного дренирования ее антибиотиками. В сложных случаях возможно с помощью гипса или пластика произвести обездвижение нижней челюсти.
Лечение секвестрированной грыжи
Присутствие секвестра в позвоночном канале – это «мина замедленного действия». Подвижное образование с острыми кромками представляет постоянную угрозу и может приводить к стойкой инвалидизации. Поскольку в нем не происходят обменные процессы, секвестр очень медленно рассасывается, поэтому консервативное лечение при секвестрированной грыже редко проводится в виду ее неэффективности и опасности в связи с развитием осложнений.
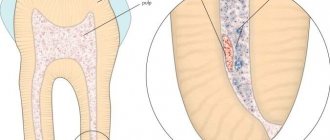
Строение межпозвонкового диска
Любые попытки «вправить» секвестр опасны и не способны увенчаться успехом. Замена хирургического вмешательства консервативными методами очень редко дает плоды, но больше усыпляют бдительность больного. Сохранение угрозы поражения спинного мозга и нервов конского хвоста на фоне продолжения выполнения движений с большой амплитудой приводит к развитию осложнений, что становится поводом для экстренной операции и повышения риска инвалидизации.
Таким образом, при секвестрированной грыже операция становится единственной возможностью сохранения двигательной способности больного и устранения постоянной угрозы. В рамках подготовки к ней назначаются инъекции НПВС, миорелаксанты и ношение полужесткого корсета. Иногда для купирования очень сильных болей выполняются блокады, но они способны смазать симптоматику, вследствие чего больной не сразу сможет заметить признаки начала развития осложнений.
Развитие ишиаса при грыже диска
Если в ходе этого периода все же начинается развитие осложнений, требуется экстренное оперативное вмешательство. О подобном говорят:
- сильные боли, не поддающиеся устранению с помощью лекарств;
- увеличение зоны онемения и нарастания парестезии;
- усиление слабости в руках, ногах;
- возникновение признаков местного воспалительного процесса.
При неосложненной секвестрированной грыже операция проводится под общим наркозом следующими видами операций:
- удаление секвестра;
- удаление видоизмененного диска;
- установка вместо него протеза или имплантата для сохранения функций позвоночника в полном объеме (если это невозможно, выполняется спондилодез).
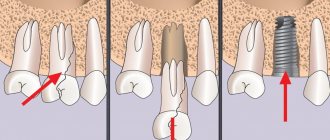
Удаление секвестра и диска
Для удаления отделившейся части пульпозного ядра могут использоваться микродискэктомия, открытая дискэктомия и ламинэктомия. Вид оперативного вмешательства подбирается на основании положения секвестра в позвоночном канале. Если результаты МРТ показывают относительную доступность, проводится минимально травматичная операция – микродискэктомия.
Она подразумевает выполнение разреза до 2 см в проекции локализации секвестрированной грыжи. Нейрохирург последовательно обнажает позвонки и фасеточные суставы. Затем он отодвигает желтую связку и сдавленный нерв и .удаляет секвестр.
Операция микродискэктомия
Если он расположен в труднодоступном месте, врачам приходится прибегать к более травматичным процедурам. Дискэктомия аналогична микродискэктомии, но предполагает создание крупного доступа. Это расширяет операционное поле и существенно увеличивает возможности хирурга, но реабилитация будет более длительной, а восстановительный период до 3-х недель. Если же добраться до секвестра сильно мешают дужки позвонков может проводиться их удаление, т. е. ламинэктомия.
Протезирование и спондилодез
Удаление межпозвоночного диска приводит к образованию свободного пространства между телами позвонков. Для закрытия этого дефекта может применяться методика транспедикулярной фиксации, т. е. установки подобранного по размеру кейджа в образовавшуюся полость и фиксация его титановыми конструкциями к телам позвонков.
Самым доступным способом сохранить целостность позвоночника является проведение спондилодеза, т. е. сращения позвонков между собой. Но применение этой методики ограничивает подвижность прооперированного позвоночно-двигательного сегмента, пациент не теряет возможность наклоняться или поворачиваться с нормальной амплитудой, но на мостик встать не сможет.
Протез диска M6L
Для сохранения естественной биомеханики позвоночника используют протезирование диска. Лучшими эндопротезами сегодня считаются М6. Они полностью биосовместимы и позволяют совершать все те же движения, что и нормальный межпозвоночный диск. Они сконструированы по его образу и подобию, но требуют от хирурга точного владения методикой установки. При этом при их монтаже практически отсутствуют риски развития нежелательных последствий, а высокая крепость и износостойкость обеспечивают отсутствие необходимости в дальнейшем проводить повторную операцию для замены протеза.
Виды секвестров
Показанием к хирургическому вмешательству является наличие омертвевших участков кости. Во время диагностики и обследования важно правильно установить вид секвестра, чтобы спланировать ход операции. Количество, величина и форма секвестров, зависят от целого ряда факторов – обширности поражения, остроты гнойного процесса, расположения очага, вида кости, способности микроорганизма, вызвавшего поражение, быстро разрушать ткани.
Это интересно: Виниры
Основные виды секвестров:
- кортикальный – некротизируется тонкая костная пластинка под надкостницей;
- центральный – поражаются глубокие слои кости, которые получают питание от диафизарных сосудов, при этом поверхностные слои остаются живыми;
- проникающий – затрагивает часть окружности цилиндрической кости;
- тотальный – характерно для трубчатых костей, поражается вся кость (на рентгене выявляется сразу же из-за характерной картины);
- циркулярный – диафиз некротизируется по всей окружности, но в ширину занимает немного места;
- губчатый – образуется у трубчатых и плоских костей, некротизируется спонгиозная ткань.
Как развиваются секвестры при хроническом остеомиелите
Когда остеомиелит начинает переходить в хроническую форму, образуется секвестральная коробка. При хроническом остеомиелите может образоваться несколько таких коробок (полостей), при этом секвестры могут присутствовать или не присутствовать в них, но жидкий гной и грануляции есть всегда.
Коробки могут быть объединены между собой внутрикостными узкими каналами, которые также заражены, или быть независимыми друг от друга. В секвестральной коробке есть отверстия, через которые гной выходит в свищевые ходы. Хирург в процессе операции должен зачистить все полости, наполненные зараженным содержимым, а также ходы, которые могут их объединять, поскольку они тоже инфицированы.
Острые фазы, сопровождающиеся истеканием гноя из свищей, болезненными ощущениями, повышением температуры, сменяются ремиссиями. Ремиссии проистекают неделями или годами, но не говорят о самоизлечении – рано или поздно наступает новая острая фаза. Продолжительность ремиссии зависит от размера и количества секвестров (и вообще их наличия), размера полостей, где они содержатся, возраста пациента, типа кости, которая поражена, иммунитета больного, активности микроорганизмов, которыми заражены капсулы. Если в капсуле есть секвестр, то период ремиссии долго не продлится.
Фаза ремиссии характеризуется:
- ослаблением или полным исчезновением болевого симптома;
- улучшенным общим состоянием;
- приведением температуры тела к норме;
- исчезновением лейкоцитоза;
- снижением показателя СОЭ;
- уменьшением выделяемого гноя или закрыванием свищей (если грануляции рубцуются, а гной перестает образовываться).
Ремиссия наступает после того, как секвестрация полностью завершилась, капсула сформировалась, появились периостальные костные наслоения.
Что такое секвестрированная грыжа
В норме старение межпозвоночных дисков происходит равномерно и постепенно. Но под действием отягчающих факторов, к числу которых принадлежат малоподвижный образ жизни, ожирение, тяжелая физическая работа, нагрузка на них распределяется неравномерно. Результатом становится развитие остеохондроза, очаговых дистрофически-дегенеративных изменений дисков и как следствие сначала протрузии, а затем и грыжи.
Патогенез развития грыжи диска
Она может иметь различную локализацию. Поэтому различают медианные, фораминальные, парамедианные межпозвоночные грыжи. Если отрицательное действие внешних факторов не устраняется, происходит отделение части пульпозного ядра — секвестра. Он получает возможность свободно перемещаться по позвоночному каналу, что существенно осложняет диагностику заболевания и лечение, а также представляет серьезную опасность для спинного мозга.
Виды грыж по расположению
При этом после отделения секвестра автоматически запускается процесс некротизации межпозвонкового диска, так как происходит нарушение единственного механизма его питания – диффузного. Сам секвестр так же начинает претерпевать изменения. Он обезвоживается, его концы заостряются и приобретают черты травмоопасных режущих граней.
Поскольку отделившаяся частица хряща может как подниматься вверх, так и спускаться вниз, она легко может сдавить дуральный мешок, спровоцировать воспалительный процесс, присоединение отека, а главное – стеноз спинного мозга, его травму и сдавление нервных корешков. Это создает риск:
- нарушение кровоснабжение в невральных структурах;
- компрессии и ишемии нервов;
- развития стойкого паралича;
- появления сильных болей.
Секвестрированная грыжа диска
Даже локальный воспалительный процесс способен стать причиной нарушения функций спинного мозга. Ведь он неизбежно сопровождается отеком, который приводит к повышению давления в центральном канале, реактивной ишемии, эпидуриту, нарушения проводимости по нервным волокнам , парезу или параличу.
Секвестрированная грыжа может быть следствием межпозвоночной грыжи любого отдела позвоночника. Поскольку чаще всего они образовываются в поясничном и шейном отделе, секвестрированная грыжа так же чаще всего берет начало от грыжи диска L4–L5, L5–S1, C5–C6.
Техники вмешательства
Оперативное вмешательство проводится двумя способами:
- внутриротовой;
- наружный.
Какой из двух вариантов предпочесть – решает врач, основываясь на специфике клинической картины прогрессирования заболевания и анатомического строения челюстно-лицевого аппарата.
Через внутреннюю ротовую полость иссекаются фрагменты нижних и верхних альвеоляров. Хирург проводит полостной трапециевидный разрез и формирует лоскут надкостницы.
Далее удаляются секвестры и грануляционные участки пораженных тканей. Это делается с применением специальной острой стоматологической ложки.
После этого в обрабатываемую площадь закладывают биосовместимый компонент, пропитанный антибиотиком и обеззараживающим составом. Сформированный лоскут возвращают на место и ушивают.
С помощью такой технологии оперируют верхнее челюстное тело – в этом случае у хирурга возникает дополнительная необходимость параллельно обрабатывать и гайморову пазуху.
Наружный вариант оправдан при ампутации нижнего челюстного тела и проводится следующим образом:
- Строго на уровне нижнего края челюсти делают внешний надрез. Он должен пройти ниже границы примерно на 2 см.
- Получив доступ к секвестру, нужно понять его величину – слишком большие фрагменты сначала дробят специальными ножницами, после чего ампутируют отдельно острой ложкой.
- При этом аккуратно иссекают поверхностный слой грануляционных участков.
- Сформировавшаяся внутренняя полость становится ложем для закладки костного материала, после чего место ушивают послойным способом, а в ране на 24 часа крепят дренаж.
Симптомы
Основным признаком перехода грыжи в последнюю стадию своего развития является быстрое нарастание неврологической симптоматики. При этом ее характер напрямую зависит от того, в каком отделе позвоночника изначально происходил дегенеративно-дистрофический процесс.
При секвестрированной грыже шейного отдела наблюдается острая и сильная боль в шее, голове, отдающая в плечевой пояс и руки, скачки артериального давления, слабость в пальцах рук, появления онемения кожи. Клиническая картина нередко напоминает спинальный инсульт, т. е. также присутствует нарушение чувствительности и подвижности рук. Если все же секвестрированная грыжа спровоцировала поражение спинного мозга, будут наблюдаться:
Остеохондроз позвоночника
- быстро нарастающее снижение восприимчивости к болевым и температурным раздражителям в одной половине тела или обеих;
- резкая слабость в ногах или половине тела;
- полное отсутствие чувствительности ниже точки расположения секвестрированной грыжи, паралич и расстройство мочеиспускания.
В грудном отделе секвестрированные грыжи возникают редко, из-за наличия реберного корсета состоящего из двенадцати пар ребер и мышечно- связочного аппарата грудной клетки.
Секвестрированная грыжа межпозвонковых дисков L4–L5, L5–S1
Чаще всего образуется секвестрированная грыжа в поясничном отделе позвоночника, причем на уровне L4–L5, L5–S1. Поскольку спинной мозг заканчивается на уровне 2-го позвонка поясничного отдела изначально угроза его поражения отсутствует. Но при этом существует другая опасность – повреждение структур конского хвоста. Он представляет собой сплетение нервов, визуально напоминающий собранные в одну точку волоски. Каждый из них отвечает за иннервацию определенной области, в результате секвестрированная грыжа диска L4–L5 и L5–S1 может вызывать:
Грыжи диска L4-L5, L5-S1
- мощные стреляющие боли, усиливающиеся при чихании, кашле, плаче или натуживании;
- распространение болей на ягодицы, промежность, передние, задние и боковые поверхности бедер, голеней, колени и стопы;
- онемение, снижение или полную потерю чувствительности зон, за иннервацию которых отвечает пораженный нерв;
- снижение выраженности сухожильных рефлексов;
- уменьшение мышечной силы нижних конечностей;
- нарушение контроля над опорожнением мочевого пузыря и прямой кишки;
- половое бессилие у мужчин.
Чем выше расположен секвестр, тем большую опасность он представляет.
Появление симтомов кауда синдрома(слабость в ногах, нарушение мочеиспускания, дефекации, появление онемение в промежности) – повод для немедленного вызова бригады скорой помощи и госпитализации больного в нейрохирургический стационар для проведения экстренной операции.
Подготовительный этап
Для определения объемов вмешательства и выбора доступа к пораженной ткани проводится предварительное обследование. Оно может включать:
- рентген;
- компьютерную томографию;
- фистулографию;
- сканирование скелета.
Исследования показывают активность и стадию развития воспаления и помогают найти незамеченные ранее очаги. КТ и фистулография помогают в полной мере оценить состояние костной структуры и тканей, которые к ней прилегают.
Помимо аппаратных исследований потребуются и лабораторные – общий анализ крови, определение иммунного статуса, данные бакпосева и прочие на усмотрение врача.
Предоперационная подготовка, если она необходима, длится около 11-12 дней и может включать следующие методы:
- санация кожи в области операции;
- применение иммунных препаратов, антигенных стимуляторов, гемосорбции, лимфосорбции для активации специфического/неспецифического иммунитета;
- улучшение функционирования основных органов и систем;
- дезинтоксикация организма;
- промывание растворами антисептика/ферментами для уменьшения воспаления;
- физиотерапия.
Промывание свищей перед операцией и костной полости после нее при помощи растворов протеолитических ферментов имеет большое значение. Разрушение некрозов и гноя с использованием ферментов производится с особой эффективностью, особенно если после санации промыть свищ антисептиком. Промывание производится до тех пор, пока в выходящей жидкости не исчезнут примеси гноя. Этот метод позволяет снизить бактериальную обсемененность повреждения и повысить шансы на качественную и эффективную операцию.
Диагностика
Лучшим методом обнаружить проблему считается МРТ. Но для получения объективных данных, оценки секвестрированной грыжи по размеру и степени влияния на окружающие структуры необходимо выполнение исследования на томографе с напряженностью магнитного поля 1,5 Тл. или выше.
Аппарат МРТ
В качестве дополнительного метода исследования может использоваться компьютерная томография. Рентген же окажется бесполезным, поскольку сможет показать строение только костных структур.
Анестезия
Чаще всего секвестрэктомия проводится с применением местных обезболивающих препаратов. Как правило, специалист выбирает проводниковую или инфильтрационную анестезию.
Это интересно: Перфорация гайморовой пазухи при удалении зуба: особенности и методы определения
В первом случае обезболивающее средство вводится в оболочку крупного нервного ствола или окружающие его ткани. Таким образом, специалисту удается достичь блокады нервных отростков в области предполагаемой операции.
Во втором — врач пропитывает обезболивающим раствором ткани при инъекции, при этом анестезирующее вещество воздействует на нервные волокна, которые иннервируют непосредственно в рабочей области. Другими словами, «заморозке» удается нарушить проводимость нервного импульса в нужном месте.
Для эффективной анестезии применяются современные анестетики местного действия:
- Септанест;
- Артикаин, Артифрин форте (Ультракаин);
- Альфакаин, Примакаин, Убестизин.
Техника оперативного вмешательства
При остром гематогенном остеомиелите невозможно определить размер секвестров, которые образуются в будущем, поэтому на данном этапе можно только организовать беспрепятственный отток гноя из полости. Когда образуется капсула, и секвестр полностью отделяется от кости, возможно проведение секвестрнекрэктомии.
Секвестрнекрэктомия – это процесс удаления участков некроза из кости, и она является частью более сложной и длительной операции, включающей несколько этапов:
- обнажение кости, с которой планируется работать;
- иссечение ходов, через которые к свищам подходит гной;
- отделение надкостницы;
- трепанация передней стенки капсулы;
- удаление секвестра, грануляций, гноя – обширные тотальные секвестры удаляются при помощи пилы и кусачек, не полностью отторгнувшиеся участки – долотом, крупные секвестры – пинцетом или секвестральными щипцами, мелкие – выскабливанием костной ложкой до достижения здорового слоя кости;
- резекция стенок полости в пределах здоровой ткани – образуется желоб достаточного размера, обеспечивающий плотное прилегание мягких тканей;
- тампонада полости костной стружкой и прилежащими мышцами;
- пластика – используются аллогенные, аутогенные или ксеногенные материалы для костной пластики;
- ушивание с дренированием или полное.
Если радикальная обработка костной полости невозможна, и в ней развивается обширный гнойно-некротический процесс, ушивание производится с дренированием. Для этого в ране оставляется трубка, которая используется с несколькими целями: выведение гноя, промывание, введение лекарств против размножения бактерий. Если операция проводится на конечности, необходимо ее фиксирование гипсовой повязкой.
Отдельного упоминания заслуживают операции при хронических одонтогенных остеомиелитах челюстей. Обезболивание в данном случае используется как общее, так и местное. Технология в общем смысле выглядит также, как и при работе с любыми другими костями – отслаиваются ткани, трепанируется костная структура, извлекаются секвестры, зачищается полость. При зачистке важно не пропустить слепые разветвления полости или карманы. Полость впоследствии может быть заполнена специальной губкой с антибиотиками. При зашивании оставляется выпускник.
Если из челюсти извлекается достаточно большой кусок, он может быть запломбирован измельченной мышцей, консервированным хрящом, аллогенной лиофилизированной костью и другими материалами. Возможна установка костного трансплантата во время операции или уже впоследствии при функциональных или эстетических нарушениях, вызванных секвестрэктомией.
Реабилитационный период
В среднем период реабилитации длится около двух недель. Сразу после операции пациенту назначают витаминотерапию, противоаллергические и обезболивающие средства.
Чтобы ускорить восстановление часто прибегают к помощи стимуляторов костеобразования. Как правило, это препараты на основе кальция, солей фтора и иных полезных для костных тканей веществ.
При нагноении раневого участка или ухудшении общего состояния больного, специалист прописывает прием медикаментов из группы антибиотиков.
За состоянием раны осуществляется ежедневный контроль. Проводится антисептическая обработка.
Если в течение недели не возникли осложнения, шовный материал подлежит снятию.
Через 5 дней после секвестрэктомии врачи считают уместным лечение ультразвуком, электрофорезом, лазером.
На протяжении всего периода реабилитации пациенту запрещено:
- уклоняться от выполнения врачебных предписаний;
- переутомляться и увеличивать физические нагрузки;
- нарушать диету, рекомендованную специалистом.
Возможные осложнения
Полному выздоровлению могут воспрепятствовать ряд нежелательных проблем:
- Специфическое строение кости, напоминающее губку, построенную из костных балок с ячейками между ними, пористые фрагменты, большое количество тонкостенных кровеносных сосудов усложняют восстановление регулярными кровотечениями. Проблему устраняют длительным консервативным лечением.
- Расхождение шовного материала. Осложнение возникает вследствие несоблюдения пациентом правил реабилитации (диета, снижение физической активности). При таких обстоятельствах медики прибегают к повторному зашиванию раневого участка.
- Возобновление клинических проявлений болезни (рецидив). Развиваются из-за проникновения инфекционного агента в глубокие слои кости и сопровождаются массовым формированием гнойных очагов.
Такое негативное последствие возникает в условиях антисанитарии или по причине допущения врачебных ошибок в ходе операции.Чтобы устранить проблему необходимо повторное оперативное вмешательство, направленное на устранение очага инфекции. Результат закрепляют антибиотикотерапией.