Нервы глаза принято подразделять на три группы: двигательные, секреторные и чувствительные.
Чувствительные нервы отвечают за регулирование обменных процессов, а также обеспечивают защиту, предупреждая о любых внешних воздействиях. К примеру, попадании в глаз инородного тела или возникновении воспалительного процесса внутри глаза.
Задача двигательных нервов — обеспечение движения глазным яблоком посредством согласованного напряжения двигательных мышц глаза. Они отвечают за функционирование дилататора и сфинктера зрачка, регулируют ширину глазной щели. Двигательные мышцы глаза в своей работе по обеспечению глубины и объема зрения, находятся под контролем глазодвигательного, отводящего и блокового нервов. Ширина глазной щели контролируется лицевым нервом.
Мышцы самого зрачка контролируются волокнами нервов вегетативной нервной системе.
Находящиеся в составе лицевого нерва секреторные волокна, регулируют функции слезной железы органа зрения.
Заболевания периферических отростков
Основное и наиболее часто диагностируемое поражение периферических сплетений, которое сопровождается функциональными расстройствами – невропатия или неврит. Возникают симптомы, характерные для нарушения двигательной, чувствительной, вегетативной функции. Человек ощущает боль, которая отдает по ходу пораженного сегмента.
К заболеваниям, которые протекают с нарушением функций корешков, относятся: дегенеративные и дистрофические процессы, расстройства метаболизма, воспаление корешков и защемление опухолью, остеофитами, грыжей или другим новообразованием.
Другие нарушения работы периферических сплетений:
- Зрительные нервы
- Диагностика
- Исследование черепных нервов
- Спинной мозг, medulla spinalis. Развитие спинного мозга.
- Неврология двигательных нервов
- Вторая ветвь тройничного нерва. Верхнечелюстной нерв, n. maxillaris. Крылонебный узел, ganglion pterygopalatinum.
- Блуждающий нерв (X пара, 10 пара черепных нервов), n. vagus
- Функции черепных нервов
- Вкусовые нервы
- Лечение заболевания
- Диагностика невралгии
- Сенситивные нервные структуры
- полиневропатия, когда в поражение вовлечено несколько или много отростков;
- плексит – заболевание, характеризующееся поражением целого сплетения;
- радикулоневрит – одновременный патологический процесс в корешках спинномозгового канала и стволах;
- миелорадикулоневрит – состояние, характерное для поражения спинного мозга, нервных стволов и корешков;
- радикулит – симптомы, характерные для травмирования корешков спинного мозга;
- ганглионит – патологический процесс, характеризующийся поражением межпозвоночных узлов.
Ветви верхнечелюстного нерва
2. Ветви верхнечелюстного нерва (n. maxillaris) (рис. 524). Средняя менингеальная ветвь (r. meningeus medius) начинается от рецепторов твердой мозговой оболочки средней черепной ямки и присоединяется к верхнечелюстному нерву около круглого отверстия клиновидной кости.
524. Схема II ветви тройничного нерва. 1 — pes anserinus minor; 2 — rr. labiales superiores; 3 — rr. nasales externi; 4 — rr. palpebrales inferiores: 5 — for. infraorbitales; 6 — n. infraorbitalis iv. 7 — n. zygomaticofacialis: 8 — for zygomaticofaciale; 9 — n. zygomaticotemporal; 10 — for. zygomaticotemporale; 11 — for zygomaticoorbitale; 12 — n. lacrimalis; 13 — r. communicans cum n. lacrimalis; 14 — fissura orbitalis inferior; 15 — n. zygomaticus; 16 — nn. pterygopalatine 17 — for. rotundum; 18 — r. meningeus medius; 19 — gangl. pterygopalatinum; 20 — nn. palatini; 21 — nn. nasales posteriores; 22 — rr. orbitales; 23 — rr. alveolares superiores posteriores; 24 — rr. alveolares superior medius et anteriores; 25 — pl. dentalis superior; 26 — rr. den tales superiores.
Глазничные ветви (rr. orbitales) имеют рецепторы в слизистой оболочке задних ячеек решетчатой кости и клиновидной пазухи. Их волокна через отверстия в sutura sphenoethmoidalis проникают в заднюю часть глазницы, через нижнюю глазничную щель в крылонебный узел и далее в крылонебные нервы (nn. pterygopalatine, которые входят в верхнечелюстной нерв в пределах крылонебной ямки. В глазничные ветви входят парасимпатические волокна от крылонебного узла и симпатические волокна от n. petrosus profundus, прошедшие через крыло-небный узел.
Задние верхние носовые ветви (rr. nasales posteriores superiores) содержат чувствительные рецепторы в слизистой оболочке полости носа и формируются из 8—15 ветвей в виде трех нервов: 1) носонебный нерв (n. nasopalatxnus), чувствительные волокна которого начинаются от рецепторов, расположенных в слизистой оболочке твердого неба ротовой полости. Его ветви через for. incisivum проходят в носовую полость, находясь в подслизистом слое носовой перегородки, сопровождая a. nasalis posterior septi; 2) в носовой полости к носонебному нерву присоединяются медиальные ветви заднего верхнего носового нерва (rr. nasales posteriores superiores mediates), иннервирующие слизистую оболочку носовой перегородки в верхнем носовом ходе; 3) латеральные ветви заднего верхнего носового нерва (rr. nasales posteriores superiores laterales) контактируют с рецепторами в слизистой оболочке верхнего и среднего носовых ходов, задних ячеек решетчатой кости, свода глотки,- слуховой трубы, хоан и пазухи клиновидной кости. Чувствительные волокна этих трех нервов через for. sphenopalatinum проникают в крылонебную ямку, проходят мимо крылонебного узла и через nn. pterygopalatini достигают верхнечелюстного нерва. В крылонебной ямке от ее узла в задние верхние носовые ветви проникают парасимпатические постганглионарные и симпатические волокна от n. petrosus profundus для иннервации слизистых желез, находящихся в зоне чувствительной иннервации (рис.
525).
525. Схема строения крылонебного узла. Красные линии — парасимпатические волокна; синие — чувствительные; синие (прерывистые) — симпатические. 1 — gangl trigeminale; 2— n. petrosus major; 3 — petrosus profundus; 4 — gangl. pterygopalatinum; 5 — nn. palatini minores; 6 — rr. nasales; 7 — nn. pterygopalatini; 8 — n. zygomaticus.
Небные нервы (nn. palatini) формируются из трех нервов: 1) большой небный нерв (n. palatinus major) начинается от рецепторов слизистой оболочки твердого и мягкого неба. Аксоны чувствительных клеток формируют 3—4 ствола, которые через for., palatinum majus проникают в canalis palatinus major, a затем в крылонебную ямку и далее вступают в верхнечелюстной нерв; 2) малые небные нервы (nn. palatini minores) контактируют с рецепторами слизистой оболочки мягкого неба, небной миндалины. В их составе имеются двигательные волокна от n. facialis, проникающие в m. levator veli palatini в составе n. petrosus major. Волокна малого небного нерва входят через малые небные отверстия в canalis palatinus minor и достигают верхнечелюстного нерва; 3) нижние задние боковые носовые ветви (rr. nasales posteriores inferiores laterales) содержат чувствительные волокна, начинающиеся от рецепторов в слизистой оболочке стенок нижнего и среднего носовых ходов, верхнечелюстной пазухи. Через мелкие отверстия между небной костью и крыловидными отростками проникают в canalis palatinus major, достигают крылонебной ямки и через посредство nn. pterygopalatini доходят до верхнечелюстного нерва; 4) крылонебные нервы (nn. pterygopalatini) являются чувствительными волокнами глазничных ветвей, задних верхних носовых ветвей и небных нервов, соединяющихся выше крылонебного узла в крылонебные нервы, вступающие в верхнечелюстной нерв.
В составе всех ветвей небных нервов имеются парасимпатические волокна, выходящие из крылонебного узла, и симпатические волокна — из n. petrosus profundus, которые достигают слизистых желез ротовой и носовой полостей. Таким образом, nn. palatini являются смешанными.
Скуловой нерв (n. zygomaticus) формируется из двух нервов: 1) скулолицевая ветвь (r. zygomaticofacialis) контактирует с рецепторами кожи верхней части щеки и латерального угла глазной щели. Его волокна проникают через for. zygomaticofaciale в толщу скуловой кости, где соединяются с n. zygomaticotemporalis, который проникает через for. zygomaticoorbitale в глазницу; 2) скуловисочная ветвь (r. zygomaticotemporalis) начинается от рецепторов, находящихся в коже височной и лобной областей. Нерв проникает через for. zygomaticotemporale в толщу скуловой кости, объединяясь со скулолицевым нервом в скуловой нерв. Скуловой нерв проходит в глазницу через for. zygomaticoorbitale, располагаясь снаружи глазного яблока. Скуловой нерв покидает глазницу через нижнюю глазничную щель и в пределах крылонебной ямки впадает в верхнечелюстной нерв. В составе скулового нерва, а затем скуловисочной ветви проходят парасимпатические волокна от крылонебного нерва. В глазнице они покидают скуловисочную ветвь и направляются в n. lacrimalis, который достигает слезной железы. Этот переход парасимпатических волокон из одного нерва в другой получил название соединительной ветви.
Ветви подглазничного нерва (n. infraorbitalis) разделяются на две группы: первая имеет рецепторы в мягких тканях верхней челюсти, вторая — в зубах и деснах верхней челюсти.
Ветви первой группы: а) верхние губные ветви (rr. labiales superiores) имеют свои рецепторы в коже и слизистой оболочке верхней губы. Нервные волокна объединяются в 3 — 5 ветвей, находящихся под квадратной мышцей верхней губы в fossa canina. Эти ветви достигают for. infraorbitale и входят в состав подглазничного нерва; б) внутренние носовые ветви (rr. nasales interni) начинаются от рецепторов, расположенных в слизистой оболочке преддверия носа. Ветви выходят через отверстия между хрящом носа и носовой косточкой и соединяются с наружными носовыми ветвями; в) наружные носовые ветви (rr. nasales externi) контактируют с рецепторами кожи крыльев носа; г) нижние ветви век (rr. palpebrales inferiores) начинаются от рецепторов, находящихся в коже нижнего века. Нерв спускается вниз, проходя через начало квадратной мышцы верхней губы, и вступает в подглазничный нерв.
Ветви второй группы: а) передние верхние альвеолярные ветви (rr. alveolares superiores anteriores) начинаются от рецепторов, расположенных в пульпе верхних резцов и клыков, деснах, периодонте и слизистой оболочке переднего отдела носовой полости. Затем их волокна входят в альвеолярный отросток верхней челюсти, участвуя в образовании верхнего зубного сплетения (plexus dentalis superior). Из зубного сплетения формируются 1—2 ветви передних верхних альвеолярных ветвей, которые проходят по canalis alveolaris в верхней челюсти. Через for. alveolaria anteriora они выходят в глазницу, где объединяются с нижнеглазничным нервом в нижнеглазничном канале; б) средняя верхняя альвеолярная ветвь (r. alveolaris superior medius) имеет рецепторы в пульпе верхних малых коренных зубов, десен, пародонта и периодонта, затем волокна участвуют в образовании верхнего зубного сплетения (plexus dentalis superior). Из этого сплетения по альвеолярному каналу в толще тела верхней челюсти выходят 1—2 ветви и вступают в конечную часть подглазничного нерва в области крылонебной ямки; в) задние верхние альвеолярные ветви (rr. alveolares superiores posteriores) контактируют с рецепторами слизистой оболочки верхнечелюстной пазухи, пульпы больших коренных зубов, десны, периодонта и пародонта. Нервные волокна рецепторов участвуют в формировании верхнего зубного сплетения, расположенного у верхушек корней в альвеолярном отростке. Из сплетения образуются задний верхний альвеолярный нерв, который через canalis alveolaris достигает задних альвеолярных отверстий бугра верхней челюсти. Выйдя в подвисочную ямку, числом до 8 ветвей, нерв заходит в крылонебную ямку и объединяется с подглазничным нервом.
Таким образом, из слияния многих ветвей формируется подглазничный нерв, располагаясь первоначально в sulcus infraorbitalis, в пространстве от подглазничного отверстия до крылонебной ямки. В этой ямке он участвует в образовании верхнечелюстного нерва.
Верхнечелюстной нерв образуется путем соединения крылонебных, скулового, подглазничного нервов и оболочечной ветви в пределах крылонебной ямки. Нерв имеет диаметр 2,5—4 мм, длину 12—15 мм и проходит через круглое отверстие клиновидной кости в полость черепа, где вступает в gangl. trigeminale.
Зрительные нервы
Такие расстройства зрения, как снижение остроты, цветоощущения, нарушение зрительного поля, слепота, вызывают поражения каких-либо частей II пары ЧМН — зрительного. Типы нарушений зависят от дислокации очага.
Тубулярное зрение проявляется при неврите II пары ЧМН, истерии, глаукоме, арахноидите. Полная слепота – в результате травмы, патологии хиазмы. Оценка состояния проводится по результатам обследования зрительных компонентов (остроты, поля зрения и пр.), глазного дна.
Полихроматические таблицы позволяют оценить уровень цветоощущения. Обнаруженные офтальмологом дефекты зрения (так называемые, скотомы) сигнализируют о патологии, затронувшей нерв зрительный. Сами пациенты обращаются к врачу при снижении остроты редко. Результатом амблиопии может стать амавроз. Иногда полная утрата зрения – результат запущенной патологии, когда патологический процесс – необратим.
Диагностика
Диагностика проводится на основании симптомов, анамнеза, исследований:
- Врач беседует с пациентом, узнает симптомы. Выясняет, какая боль, где располагается. Есть ли инфекционные болезни в области головы. Например, отит, гайморит, удаление зуба, аденоидит.
- Затем осматривает, пальпирует поврежденную область. Выявляется наличие отечности, покраснения.
- Когда врач примерно представляет диагноз, обследует на наличие заболеваний с похожими признаками. То есть проводится дифференциальная диагностика. Направляет на осмотр к стоматологу и оториноларингологу.
- Для определения диагноза существует метод нанесения раствора гидроксида кокаина на слизистую передней части носа. Если пациент перестает чувствовать боль, то это воспаление носо-ресничного нерва.
- Далее следует провести инструментальные исследования. Офтальмоскопию, МРТ головы, биомикроскопию, переднюю риноскопию.
- После установления диагноза назначается лечение.
С помощью дополнительного обследования дифференцируют невралгию носо-ресничного нерва от других заболеваний. И устанавливают точный диагноз.
Биомикроскопия глаза
Проводится с помощью щелевой лампы, основная часть которой выглядит как большая щель. Прибором исследуют структуру глаза, заднюю и переднюю стенки. Этот метод позволяет увидеть любое повреждение, инородное тело, обнаружить заболевание на ранней стадии. Биомикроскопия позволяет увидеть состояние сетчатой оболочки и зрительного нерва.
Офтальмоскопия
Офтальмоскопом исследуют глазное дно. С помощью глазного зеркала можно увидеть сосуды, нервы. Выявить изменения, покраснения, отечность.
Передняя риноскопия
Осуществляется носовым зеркалом. Осматривается передняя часть носовой полости, вводя прибор в ноздри. Наиболее подходящее для этой процедуры , зеркало Гартмана. Врач держит в левой руке прибор, слегка раздвигая ноздрю. При этом видно носовую перегородку, ходы. Так замечаются покраснения, искривления, атрофию и гипертрофию.
Иногда возможно обследовать носовую полость с помощью освещения рефлектором. Его применяют для осмотра детей, поскольку те могут испугаться неизвестного предмета.
МРТ головы
Для точного подтверждения диагноза проводится МРТ головы. Рентгеновское излучение здесь не используется. Обследование производят с помощью магнитных полей, которые создают энергетическое изменение в зоне осмотра. Так получают снимки без применения контраста. На монитор компьютера выводится изображение в разрезе.
Первые признаки повреждения
Первыми симптомами поражения нерва выступают дискомфорт в области десен и щек, нижней губы. Проявления проблемы выступают:
- парестезия, то есть изменение уровня чувствительности без болевых ощущений;
- дизестезия с болью в пораженной зоне, чувством «мурашек», изменения общей чувствительности области;
- анестезия – полная потеря чувствительности на определенном участке.
В некоторых случаях может затрагиваться язычный нерв, который проходит со стороны языка в тканях десны. Обычно это наблюдается в результате удаления «восьмерок» (примерно в 2,1% всех случаев). При имплантации этот нерв затрагивается реже. Если такая ситуация происходит, появляются следующие симптомы:
- слюнотечение становится обильным;
- появляется непроизвольное прикусывание кончика языка;
- нарушения дикции;
- ощущение жжения, онемения в языке;
- потеря, изменение вкуса;
- глотание нарушено.
В 90% случаев проблемы проходят самостоятельно через семь-десять недель, специальное лечение не требуется.
Исследование черепных нервов
Двигательные волокна управляют жевательными мышцами и некоторыми мышцами среднего уха.
У тройничного нерва три чувствительных ядра, два из которых находятся в продолговатом мозгу и мосту, а одно в среднем мозгу. Единственное двигательное ядро этого нерва расположено в мосту.
Название «тройничный» связано с тем, что он состоит из трех ветвей, несущих информацию от трех «этажей» лица — лба; носа, щек и верхней челюсти; нижней челюсти. Двигательные волокна проходят в нижней ветви тройничного нерва.
Лицевой нерв
(VII пара) содержит три типа волокон:
1) афферентные чувствительные волокна приносят импульса- цию от вкусовых рецепторов передних двух третей языка. Эти волокна заканчиваются в ядре одиночного пути — общем чувствительном ядре лицевого, языкоглоточного и блуждающего нервов. Оно протянуто из продолговатого мозга в мост;
2) соматически-двигательные волокна иннервируют мимические мышцы, а также мышцы век, некоторые мышцы уха. Эти волокна идут от двигательного ядра, расположенного в мосту;
3) вегетативные парасимпатические волокна лицевого нерва иннервируют поднижнечелюстную и подъязычную слюнные железы, слезные железы, железы слизистой носа. Они начинаются от парасимпатического верхнего слюноотделительного ядра, также лежащего в мосту
Языкоглоточный нерв
(IX пара) похож по составу на лицевой нерв, т.е. также содержит три типа волокон:
1) афферентные волокна приносят информацию от рецепторов задней трети языка и оканчиваются на нейронах ядра одиночного пути;
2) эфферентные соматически-двигательные волокна иннервируют некоторые мышцы глотки и гортани. Волокна начинаются в двойном ядре — общем двигательном ядре для языкоглоточного и блуждающего нервов, расположенном в продолговатом мозгу;
3) эфферентные парасимпатические волокна начинаются в нижнем слюноотделительном ядре и иннервируют около ушную слюнную железу.
Блуждающий нерв
(X пара) называется так из-за обширности распространения своих волокон. Это самый длинный из черепных нервов; своими ветвями он иннервирует дыхательные органы, значительную часть пищеварительного тракта, сердце. Латинское название этого нерва
п. vagus,
поэтому его часто называют вагусом.
Так же, как VII и IX нервы, вагус содержит три типа волокон:
1) афферентные несут информацию от рецепторов названных ранее внутренних органов и сосудов грудной и брюшной полости, а также от твердой оболочки головного мозга и наружного слухового прохода с ушной раковиной. По этим волокнам приходит информация о глубине дыхания, давлении в кровеносных сосудах, растяжении стенок органов и т.п. Заканчиваются они в ядре одиночного пути;
2) эфферентные соматически-двигательные иннервируют мышцы глотки, мягкого неба, гортани (в том числе управляющие натяжением голосовых связок). Волокна начинаются в двойном ядре;
Важно Строение и функции цнс человека
3) эфферентные парасимпатические волокна начинаются от парасимпатического ядра блуждающего нерва в продолговатом мозгу. Парасимпатическая часть блуждающего нерва очень велика, поэтому он является преимущественно вегетативным нервом.
Из чувствительных черепных нервов
от мозгового ствола отходит только вестибулослуховой нерв (VIII пара). Он приносит в ЦНС импульсы от слуховых и вестибулярных рецепторов внутреннего уха. Чувствительные ядра этого нерва — два слуховых (вентральное и дорсальное) и четыре вестибулярных (латеральное, медиальное, верхнее и нижнее) — находятся на границе продолговатого мозга и моста в районе вестибулярного поля (см. 7.2.2).
VIII нерв берет начало во внутреннем ухе и состоит из двух отдельных нервов — улиточного (слухового) нерва и нерва преддверия (вестибулярного).
***
В заключение надо отметить, что ядра черепных нервов имеют множество афферентов и эфферентов. Так, все чувствительные ядра посылают эфференты в таламус (промежуточный мозг), а оттуда информация поступает в кору больших полушарий. Кроме того, чувствительные ядра передают сигналы в ретикулярную формацию мозгового ствола (см. 7.2.6). Все двигательные ядра получают афференты от коры больших полушарий в составе корково-нуклеарного тракта (см. 6.4). Наконец, между самими ядрами черепных нервов существуют многочисленные связи, что облегчает согласованную деятельность различных органов. В частности, благодаря связям между чувствительными и двигательными ядрами замыкаются дуги стволовых безусловных рефлексов (например, рвотного, мигательного, слюноотделительного и т.д.), аналогичных спинномозговым безусловным рефлексам.
Дата добавления: 2015-10-01; | Нарушение авторских прав
Похожая информация:
Поиск на сайте:
Функции подглазничного нерва
Подглазничный нерв выполняет важные функции
Строение и расположение сети нервных окончаний и ответвлений подглазничного нерва определяет выполняемые им функции.
Каждая маленькая веточка участвует в обеспечении нервными окончаниями отдельного участка лица человека.
Все зубы в верхней челюсти снабжаются (иннервируются) ответвлениями подглазничного ствола: большие коренные зубы – с помощью задних верхних альвеолярных ветвей, малые – с помощью средних ветвей, резцы и клыки – с помощью передних ветвей.
От верхних альвеолярных нервных стволов отходят верхние десневые и зубные ветви, которые и иннервируют зубы. Передние верхние альвеолярные ветви частично участвуют в иннервации слизистой оболочки носа, а задние – слизистой гайморовой полости.
Остальные ответвления подглазничного нерва снабжают нервными окончаниями соответствующие отделы лица:
- Кожу носа – наружные носовые ветви.
- Слизистую носа – внутренние носовые ветви.
- Кожу нижнего века – нижние ветви век.
- Кожу и слизистую верхней губы – верхние губные ветви.
Подглазничный нерв, в отличие от тройничного, имеет только чувствительные корешки. Таким образом, иннервация зубов верхней челюсти, кожи и слизистой оболочки рта, носа позволяет человеку ощущать изменения температуры и влажности, прикосновения к этим поверхностям, частично – относительное взаимоположение отдельных частей лица.
Спинной мозг, medulla spinalis. Развитие спинного мозга.
Как уже отмечалось, филогенетически спинной мозг (туловищный мозг ланцетника)
появляется на III этапе развития нервной системы (трубчатая нервная система). В это время головного мозга еще нет, поэтому туловищный мозг имеет центры для управления всеми процессами организма, как вегетативными, так и
анимальными (висцеральные и соматические центры)
. Соответственно сегментарному строению тела туловищный мозг имеет сегментарное строение, он состоит из связанных между собой невромеров, в пределах которых замыкается простейшая рефлекторная дуга. Метамерное строение спинного мозга сохраняется и у человека, чем и обусловливается наличие у него коротких рефлекторных дуг.
С появлением головного мозга (этап кефализации)
в нем возникают высшие центры управления всем организмом, а спинной мозг попадает в подчиненное положение. Спинной мозг не остается только сегментарным аппаратом, а становится и проводником импульсов от периферии к головному мозгу и обратно, в нем развиваются двусторонние связи с головным мозгом. Таким образом, в процессе эволюции спинного мозга образуется два аппарата: более старый сегментарный аппарат собственных связей спинного мозга и более новый надсегментарный аппарат двусторонних проводящих путей к головному мозгу. Такой принцип строения наблюдается и у человека.
Решающим фактором образования туловищного мозга
является приспособление к окружающей среде при помощи движения. Поэтому строение спинного мозга отражает способ передвижения животного. Так, например, у пресмыкающихся, не имеющих конечностей и передвигающихся с помощью туловища (например, у змеи), спинной мозг развит равномерно на всем протяжении и не имеет утолщений. У животных, пользующихся конечностями, возникает два утолщения, при этом, если более развиты передние конечности (например, крылья птиц), то преобладает переднее (шейное) утолщение спинного мозга; если более развиты задние конечности (например, ноги страуса), то увеличено заднее (поясничное) утолщение; если в ходьбе участвуют и передние, и задние конечности (четвероногие млекопитающие), то одинаково развиты оба утолщения. У человека в связи с более сложной деятельностью руки как органа труда шейное утолщение спинного мозга дифференцировалось сильнее, чем поясничное.
Отмеченные факторы филогенеза играют роль в развитии спинного мозга и в онтогенезе
.
Спинной мозг развивается из нервной трубки,
из ее заднего отрезка (из переднего возникает головной мозг). Из вентрального отдела трубки образуются передние столбы серого вещества спинного мозга (клеточные тела двигательных нейронов), прилегающие к ним пучки нервных волокон и отростки названных нейронов (двигательные корешки). Из дорсального отдела возникают задние столбы серого вещества (клеточные тела вставочных нейронов), задние канатики (отростки чувствительных нейронов).
Таким образом, вентральная часть мозговой трубки является первично двигательной
, а дорсальная —
первично чувствительной
. Деление на
моторную (двигательную)
и
сенсорную (чувствительную)
области простирается на всю нервную трубку и сохраняется в стволе головного мозга.
Из-за редукции каудальной части спинного мозга получается тонкий тяж из нервной ткани, будущая filum terminale.
Первоначально, на 3-м месяце утробной жизни, спинной мозг занимает весь позвоночный канал, затем позвоночник начинает расти скорее, чем мозг, вследствие чего конец последнего постепенно перемещается кверху (краниально). При рождении конец спинного мозга уже находится на уровне III поясничного позвонка, а у взрослого достигает высоты I — II поясничного позвонка. Благодаря такому «восхождению» спинного мозга отходящие от него нервные корешки принимают косое направление.
Анатомия
Многочисленные нервы глаза заняты обеспечением правильной работы органа зрения и защитой его от внешних воздействий. Кроме того, они делают возможной работу и вспомогательного аппарата глаза, осуществляя необходимое четкое регулирование всех заложенных функций.
Нервы глаза в видовом отношении делятся на несколько групп: чувствительные, двигательные, секреторные нервы.
Чувствительные нервы выполняют регулирование процессов обмена и защиту, предупреждая о каждом внешнем воздействии, к примеру, проникновению на роговицу инородных тел, либо о воспалительном процессе в глазу, например, иридоциклите. Основная роль в обеспечении чувствительности глаза принадлежит тройничному нерву.
Двигательные нервы делают возможными движения глазного яблока посредством напряжения глазодвигательных мышц, а также действия зрачковых сфинктера и дилататора. Кроме того, они изменяют ширину глазной щели. В своей работе, при обеспечении глубины и объема зрения, глазодвигательные мышцы контролируют глазодвигательный, отводящий и блоковый нервы. Лицевой нерв регулирует возможную ширину глазной щели. Нервные волокна, относящиеся к вегетативной нервной системе, контролируют мышцы зрачка.
Секреторные волокна входят в состав лицевого нерва и прежде всего, регулируют работу слезной железы.
Строение нервной системы глаза
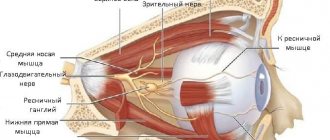
Все нервы, задействованные в работе глаза, берут начало от нервных клеток головного мозга или нервных узлов. Нервная система обеспечивает работу мышц, тонус сосудов крови, скорость обменных процессов, чувствительность глаза, а также его вспомогательного аппарата.
Пять из двенадцати пар черепно-мозговых нервов, принимают участие в иннервации глаза, это: глазодвигательный, блоковый, отводящий, лицевой, а также тройничный нервы.
Нервные клетки головного мозга служат базисом для глазодвигательного нерва, который в свою очередь, имеет тесную связь с нервными клетками блокового и отводящего нервов, а также спинным мозгом, слуховым и лицевым нервом. За счет этого и происходит согласованная реакция глаз, вкупе с головой и туловищем на зрительные и слуховые раздражители, также как и на изменение положения тела.
Глазодвигательный нерв попадает в глазницу сквозь верхнюю глазничную щель, обеспечивая работу поднимающей верхнее веко мышцы, а также нижней, верхней, нижней косой и внутренней прямой мышц. Вместе с тем, глазодвигательный нерв включает веточки, обеспечивающие работу цилиарной мышцы, а также сфинктера зрачка.
Отводящий и блоковый нервы входят в глазницу таким же путем — сквозь верхнюю глазничную щель, их функция — иннервация верхней косой и наружной прямой мышц, соответственно.
В лицевой нерв входят не только двигательные волокна нервов, но и веточки, которые регулируют работу слезной железы. Он заставляет двигаться многочисленные мимических мышц лица, включая и круговую мышцу глаза.
Тройничный нерв включает вегетативные волокна, и является смешанным, он регулирует работу мышц, а также чувствительность. Соответствуя своему названию, тройничный нерв, разделяется на три крупные ветки:
- Первая ветка – глазной нерв. Он попадает в глазницу сквозь верхнюю глазничную щель и подразделяется на три основные нерва: носоресничный, лобный, слезный.
- Носослезный нерв локализуется в мышечной воронке, распадаясь на задние и передние решетчатые ветви, длинные цилиарные ветви, а также носовые. Кроме того, он отдает соединительную ветвь ресничному узлу глаза. Решетчатые нервы в составе носослезного нерва обеспечивают чувствительность клеточной составляющей решетчатого лабиринта, полости носа, кожи крыльев, а также кончика носа.
- Проходящие сквозь склерув зоне зрительного нервадлинные цилиарные нервы направляются в надсосудистое пространство в передний отрезок глаза, где совместно с короткими цилиарными, уходящими от ресничного узла нервами, формируют нервное сплетение цилиарного тела и окружающей области роговицы. Данное нервное сплетение отвечает за чувствительность и регуляцию процессов обмена в зоне переднего отрезка глаза. Вместе с тем, длинные цилиарные нервы включают в состав симпатические нервные волокна, которые отходят от нервного сплетения у внутренней сонной артерии, регулирующие работу дилататора зрачка.
Началом для коротких цилиарных нервов является ресничный узел, они проходят сквозь склеру, огибая зрительный нерв, и обеспечивают иннервацию сосудистой оболочки глаза. Ресничный или цилиарный нервный узел объединяет нервные клетки, участвующие в чувствительной (посредством носоресничного корешка), двигательной (за счет глазодвигательного корешка); вегетативной ( при помощи симпатических нервных волокон) иннервации глазного яблока. Располагается цилиарный узел под прямой наружной мышцей в 7 мм кзади от зоны глазного яблока, и контактирует со зрительным нервом. Длинные и короткие цилиарные нервы, в свою очередь, совместно регулируют работу зрачковых сфинктера и дилятатора; чувствительность роговицы, цилиарного тела, радужки; тонус кровеносных сосудов; обменные процессы глазного яблока. Подблоковый нерв — последняя ветвь носоресничного нерва, осуществляет чувствительную иннервацию дермы корня носа, внутренних углов век и небольшой области конъюнктивы.
- Лобный нерв, входя в глазницу, распадается на два отвода: надглазничный нерв и надблоковый, которые обеспечивают чувствительность кожи в средней области верхнего века и лобной зоне.
- Слезный нерв разделяется в глазнице на верхнюю ветвь и нижнюю. Верхняя ветвь делает возможной работу слезной железы, обеспечивает чувствительность конъюнктивы, а также кожи у наружного угла глаза и участка верхнего века. При соединении нижней ветви слезного нерва со скуловисочным нервом (его ветвью), обеспечивается чувствительность кожи в скуловой области.
- Вторая ветка – верхнечелюстной нерв. Он разделяется на два основных отвода – подглазничную ветвь и скуловую, что обеспечивает нервную регуляцию вспомогательных органов: середины нижнего века, верхней половины у слезоносового протока, нижней половины у слезного мешка, кожи лба, кожи скуловой области.
- Третья ветвь, отходящая от тройничного нерва, в иннервации глаза не участвует.
Методы диагностики заболеваний глазных нервов
- Внешний осмотр, определяющий ширину глазной щели и положение верхнего века.
- Инспекция возможности движений глазного яблока с проверкой работы глазодвигательных мышц.
- Измерение величины зрачка, включающее прямую и содружественную реакции зрачка на свет.
- Инспекция чувствительности кожи, согласно участкам иннервации соответствующими нервами.
- Пальпация на предмет болезненности точек выхода тройничного нерва.
Признаки заболеваний глазных нервов
- Синдром Маркуса-Гунна.
- Параличи и парезы глазодвигательных мышц.
- Синдром Горнера.
- Паралитическое косоглазие.
- Птозверхнего века.
- Нарушение функций слезных желез.
- Невралгия тройничного нерва.
Неврология двигательных нервов
Если поражены черепные нервы, неврология проявляется в зависимости от их функционального назначения. В группу двигательных, исходящих из парасимпатических ядер ствола входят:
- глазодвигательный (III);
- блоковый (IV);
- отводящий (VI);
- добавочный (XI);
- подъязычный (XII).
Глазодвигательная пара
из глазницы управляет косой мышцей, обеспечивающей поднятие века. Глазодвигательный снабжает нейронами мышцу, управляющую зрачком, движениями ресниц. Если он поражен, проявляются слабость и даже паралич вышеназванных мышц. Тогда глаз открывается только частично или же не открывается вовсе, нарушается аккомодация, пропадает световая реакция зрачка, может развиться косоглазие.
Блоковый
из черепной коробки пролегает в глазную впадину и управляет поворотами глазного яблока с помощью косой мышцы. Его поражение сопровождается отклонениями яблока пострадавшего глаза, двоением. Волокна тройничного нерва разветвляются на отростки и осуществляют множество функций. Управляют, обеспечивают чувствительность различных частей лица.
Нейронный пучок отводящего
руководит сокращениями с одной стороны латеральной мышцы, а с противоположной – медиальной. Проявляемые симптомы зависят от степени поражения ядер или нейронов. Могут возникать разные зрительные расстройства: косоглазие, двоение изображения, гемиплегия. Усиливает риск поражения большая протяженность нерва.
Добавочный
состоит из 2-х (спинномозговой и блуждающей) частей. Через проводящий (двухнейронный путь) он осуществляет двигательные функции. При раздражении нерва развиваются тонические мышечные судороги в грудино-ключичной зоне (кивательные движения головой, ее неестественный поворот). Поражение одностороннее влечет затруднения при движениях головы, плеч, двухстороннее — невозможность совершать эти движения, нередко голова запрокидывается назад.
Ядро подъязычного
находится в ромбовидной ямке, его двигательные нити иннервируют языковые мышцы. Поражение 12-го нерва приводит к их парезу, снижению подвижности языка. Двухстороннее поражение чревато развитием паралича иннервируемого органа (глоссоплегией).
Важно Эндогенный психоз: симптомы и лечение
Блуждающий нерв (X пара, 10 пара черепных нервов), n. vagus
N. vagus, блуждающий нерв
, развившийся из 4-й и последующих жаберных дуг, называется так вследствие обширности его распространения. Это самый длинный из черепных нервов. Своими ветвями блуждающий нерв снабжает дыхательные органы, значительную часть пищеварительного тракта
(до colon sigmoideum)
, а также дает ветви к сердцу, которое получает от него волокна, замедляющие сердцебиение.
N. vagus
содержит в себе троякого рода волокна:
1. Афферентные (чувствительные) волокна
, идущие от рецепторов названных внутренностей и сосудов, а также от некоторой части твердой оболочки головного мозга и наружного слухового прохода с ушной раковиной к
чувствительному ядру (nucleus solitarius)
.
2. Эфферентные (двигательные) волокна
для произвольных мышц глотки, мягкого неба и гортани и исходящие от рецепторов этих мышц эфферентные (проприоцептивные) волокна. Эти мышцы получают волокна от
двигательного ядра (nucleus ambiguus)
.
3. Эфферентные (парасимпатические) волокна
, исходящие из
вегетативного ядра (nucleus dorsalis n. vagi)
. Они идут к миокарду сердца (замедляют сердцебиение) и мышечной оболочке сосудов (расширяют сосуды). Кроме того, в состав сердечных ветвей блуждающего нерва входит так называемый n. depressor, который служит чувствительным нервом для самого сердца и начальной части аорты и заведует рефлекторным регулированием кровяного давления. Парасимпатические волокна иннервируют также трахею и легкие (суживают бронхи), пищевод, желудок и кишечник
до colon sigmoideum
(усиливают перистальтику), заложенные в названных органах железы и железы брюшной полости — печень, поджелудочную железу (секреторные волокна), почки.
Парасимпатическая часть блуждающего нерва
очень велика, вследствие чего он по преимуществу является вегетативным нервом, важным для жизненных функций организма. Блуждающий нерв представляет сложную систему, состоящую не только из нервных проводников разнородного происхождения, но и содержащую внутриствольные нервные узелки.
Волокна всех видов, связанные с тремя главными ядрами блуждающего нерва
, выходят из продолговатого мозга в его sulcus lateralis posterior, ниже языког лоточного нерва, 10—15 корешками, которые образуют толстый ствол нерва, покидающий вместе с языког лоточным и добавочным нервами полость черепа через foramen jugulare. В яремном отверстии чувствительная часть нерва образует небольшой узел —
ganglion superius
, а по выходе из отверстия — другое ганглиозное утолщение веретенообразной формы —
ganglion inferius
. Тот и другой узел содержит псевдоуниполярные клетки, периферические отростки которых входят в состав чувствительных ветвей, идущих к названным узлам or рецепторов внутренностей и сосудов (
ganglion inferius
) и наружного слухового прохода (
ganglion superius
), а центральные группируются в одиночный пучок, который заканчивается в
чувствительном ядре, nucleus solitarius.
По выходе из полости черепа ствол блуждающего нерва
спускается вниз на шею позади сосудов в желобке, сначала между v. jugularis interna и а. саrotis interna, а ниже — между той же веной и a. carotis communis, причем он лежит в одном влагалище с названными сосудами. Далее блуждающий нерв проникает через верхнюю апертуру грудной клетки в грудную полость, где правый его ствол располагается спереди a. subclavia, а левый — на передней стороне дуги аорты. Спускаясь вниз, оба блуждающих нерва обходят сзади на той и другой сторонах корень легкого и сопровождают пищевод, образуя сплетения на его стенках, причем левый нерв проходит по передней стороне, а правый — по задней. Вместе с пищеводом оба блуждающих нерва проникают через hiatus esophageus диафрагмы в брюшную полость, где образуют сплетения на стенках желудка.
Стволы блуждающих нервов
в утробном периоде располагаются симметрично по бокам пищевода. После поворота желудка слева направо левый vagus, перемещается вперед, а правый назад, вследствие чего на передней поверхности разветвляется
левый vagus
, а на задней — правый.
Глазной нерв, nervus ophthtalmicus
Первая ветвь тройничного нерва. Осуществляет чувствительную иннервацию глазного яблока, слезной железы, слезного мешка, слизистой оболочки решетчатого лабиринта, лобной и клиновидной пазух, кожи и конъюнктивы верхнего века, надпереносья, спинки носа, лба. Следовательно, его зона иннервации расположена выше глазной щели.
Чувствительный нерв. Начинается от Гассерова узла, заходит в пещеристую пазуху, sinus cavernosus
. При выходе из пещеристой пазухи отдает нерв намета мозжечка,
n. tentorii
, после чего через верхнюю глазничную щель,
fissura orbitalis superior
, идет в глазницу и здесь делится на 3 нерва:
1. Носо-ресничный нерв, n. nasociliaris.
2. Лобный нерв, n. frontalis.
3. Слезный нерв, n. lacrimalis.
1. Носоресничный нерв, n. nasociliaris
, идет по медиальной стенке глазницы до медиального угла глаза по пути отдавая 5 ветвей:
– длинный корешок ресничного узла, radix longus g. ciliare
— идет к ресничному узлу;
– длинные ресничные нервы, nn. cliares longi —
иннервируют оболочки глазного яблока;
– задний решетчатый нерв, n. ethmoidalis posterior
,
–
через одноименное отверстие заходит в полость носа и иннервирует слизистую полости носа и клиновидной пазухи;
– передний решетчатый нерв, n. ethmoidalis anterior
, – через одноименное отверстие выходит в полость черепа, а затем через продырявленную пластинку,
1аmina сгibrоsа
, проникает в полость носа, отдает веточку к лобной пазухе и иннервирует передние отделы боковой стенки и перегородки носовой полости, вплоть до кончика носа;
– подблоковый нерв, n. infratrochlearis
, – является конечной ветвью носоресничного нерва. Идет к медиальному углу глаза, где анастомозирует с надблоковым нервом.
2. Лобный нерв, n.frontalis
, идет по верхней стенке глазницы и делится на три нерва:
– надблоковый нерв, n. supratrochlearis
, – анастомозирует с подблоковым и вместе они иннервируют кожу и коньюнктиву медиального угла глаза, слезный мешок, кожу спинки носа, лба;
– надглазничный нерв, n. supraorbitalis, –
иннервирует кожу лба и волосистой части головы;
– лобная ветвь, гаmus frontalis –
идет к надпереносью и иннервирует кожу этой области.
3. Слезный нерв, n.1асrimalis
, идет по латеральной стенке глазницы, где к нему подходит анастомоз от скулового нерва,
ramus communicans cum nervo zygomatico
. Этот анастомоз состоит из вегетативных волокон, идущих от крылонебного узла. Нерв становится смешанным (содержит чувствительные, симпатические и парасимпатические волокна). От слезного нерва отходят слезные ветви,
rr. 1асrimalae
, в составе которых все вегетативные волокна и часть чувствительных идут для иннервации слезной железы, а сам слезный нерв, в составе которого остались только чувствительные волокна, иннервирует кожу и конъюнктиву латерального угла глаза.
По ходу первой ветви тройничного нерва в глазнице находится ресничный узел, ganglion ciliare
.
Ресничный узел, ganaglion ciliare
Парасимпатический вегетативный узел расположен в глазнице латеральнее зрительного нерва. К нему подходят три вида волокон:
1. Короткий корешок, гadix brevis
, парасимпатические волокна, которые идут от ядра Якубовича в составе глазодвигателъного нерва.
2. Длинный корешок, гadix longus
, – чувствительные волокна, идущие от носоресничного нерва.
3. Симпатический корешок, radix sympathicus
, – симпатические волокна, идущие от пещеристого сплетения,
plexus cavernosus
.
Поскольку узел парасимпатический и содержит только парасимпатические клетки, то в нем прерываются (т.е. происходит передача нервного импульса через синаптические связи нервным клеткам узла) парасимпатические волокна, а чувствительные и симпатические проходят транзитом. От узла отходят три вида волокон в виде 3-6 коротких ресничных нервов, n.n. ciliares breves
:
– парасимпатические – иннервируют мышцу суживающую зрачок, m. sphincter pupillae
;
– симпатические – мышцу, расширяющую зрачок, m. dilatator pupillae
;
– чувствительные – иннервируют ядро глазного яблока.
Верхнечелюстной нерв, nervus maxillaris
Вторая ветвь тройничного нерва осуществляет иннервацию десны и зубов верхней челюсти, кожи носа, нижнего века, верхней губы, щеки и височной области, слизистой оболочки неба, верхней губы, полости носа, верхнечелюстной пазухи, щеки. Следовательно, он иннервирует среднюю часть лица между глазной щелью и углом рта.
Нерв чувствительный, начинается в Гассеровом узле. Из черепа выходит через круглое отверстие, foramen rotundum
. До выхода из черепа, от него отходит средняя ветвь мозговой оболочки,
ramus meningeus medius
, которая иннервирует твердую мозговую оболочку средней черепной ямки. Выйдя из черепа, нерв попадает в крылонебную ямку,
fossa pterygopalatina
, где делится на три ветви:
1. Скуловой нерв , n. zygomaticus.
2. Подглазничный нерв, n. infraorbitalis.
3. Узловые нервы, rr. ganglionares.
1. Скуловой нерв, n. zygomaticus
, из крылонебной ямки через нижнюю глазничную щель,
fissura orbitalis inferior
, заходит в глазницу, идет по ее латералъной стенке, где отдает соединительную ветвь к слезному нерву
ramus cоmmunicans cum nervo lacrimali
. Затем через скулоглазничное отверстие,
foramen zygomaticoorbitale
, заходит внутрь скуловой кости, где делится на две ветви:
– скулолицевую, r. zygomaticofacialis
, которая через одноименное отверстие выходит из скуловой кости и иннервирует кожу боковой поверхности лица;
– скуловисочную, r. zygomaticotemporalis
, которая выходит через одноименное отверстие и иннервирует кожу височной области.
2. Подглазничный нерв, n. infraorbitalis
, через нижнюю глазничную щель входит в полость глазницы, идет по ее нижней стенке, заходит в подглазничную борозду и канал и через подглазничное отверстие,
foramen infraorbitalis
, выходит на лицо, где делится на свои конечные ветви. Еще в крылонебной ямке от него отходят задние верхние луночковые ветви,
rr. alveolares superiores posteriores
, которые через одноименные отверстия заходят в верхнюю челюсть и в области алъвеолярного отростка участвуют в образовании верхнего зубного сплетения,
plexus dentalis superior
, от которого зубные ветви иннервируют большие коренные зубы. В области подглазничной борозды и канала соответственно отходят верхние средние и передние луночковые ветви,
rr. alveolares superiores medius et anteriores
, которые также образуют верхнее зубное сплетение,
plexus dentalis superior
, отдающeе зубные ветви,
rr. dentales superiores
соответственно к малым коренным зубам, резцам и клыкам и верхние десневые ветви,
rr. gingivales superius
. Сплетения, расположенные в альвеолярном отростке верхней челюсти обмениваются волокнами, что объясняет иррадиацию болей при заболеваниях зубов. При выходе на лицо через подглазничное отверстие в клыковой ямке нерв образует «малую гусиную лапку»,
pes anserinus minor
, состоящую из ветвей, которые иннервируют:
–кожунижнеговека, rami palpebrales inferiores;
– кожу боковой поверхности носа, rami nasales externi
;
– кожу и слизистую верхней губы и десен, rami labiales superiores
;
– слизистую оболочку передних отделов полости носа, rr. nasales inferiores
.
3. Узловые нервы, rr. ganglionares
, в крылонебной ямке идут от верхнечелюстного нерва,
n. maxillaris
, к крылонебному узлу,
ganglion pterygopalatinum
.
Крылонебный узел, ganglion pterygopalatinum
Это парасимпатический (околоорганный, третьего порядка) узел, расположенный в жировой клетчатке крылонебной ямки. К нему подходят три вида волокон:
1. чувствительный корешок, radix sensoria
, – узловые ветви,
rr. ganglionares
, от верхнечелюстного нерва.
2. парасимпатический корешок, radix parasympatiсa
, – большой каменистый нерв,
n.рetrosus major
, который идет от промежуточного нерва (VII пара) по передней поверхности пирамиды височной кости до рваного отверстия,
foramen lacerum.
3. симпатический корешок, radix sympatiсa
, – глубокий каменистый нерв,
n. petrosus profundus
, который начинается от внутреннего сонного сплетения,
plexus caroticus internus
, образованного нейронами верхнего шейного узла симпатического ствола. Симпатический и парасимпатический корешки т.е. болъшой и глубокий каменистые нервы в области рваного отверстия соединяются, образуя крыловидный или Видиев нерв,
nervus pterygoideus
, который через одноименный канал заходит в крылонебную ямку и подходит к крылонебному узлу. Посколъку, узел парасимпатический, в нем прерываются толъко парасимпатические волокна, а чувствительные и симпатические проходят транзитом.
От узла отходят:
– медиальные и латеральные верхние задние носовые ветви, rr. nasales posteriores superiores mediales et laterales
, проникающие через клиновидно-небное отверстие к слизистой оболочке задних отделов верхнего и среднего носовых ходов;
– нижние задние носовые ветви, rr. nasales posteriores inferiores
, направляющиеся через большой небный канал к слизистой оболочке дна полости носа;
– носонебный нерв, n. nasopalaninus
, (Скарпов нерв), проходящий вначале через клиновидно-небное отверстие к слизистой оболочке перегородки носа, а затем через резцовый канал,
canalis incisivus
, к слизистой оболочке твердого и мягкого неба;
– большой и малые небные нервы, n. palatinus major et nn. palatini minores
; из крылонебной ямки через большой и малый небные каналы,
саnalis palatinus major et minor
, проникают в ротовую полость, где иннервируют слизистую оболочку твердого и мягкого неба;
– скуловые ветви, rr. zygomatici
. От узла вегетативные волокна идут к верхнечелюстному нерву, затем отходят к скуловому, затем в виде соединительной ветви подходят к слезному нерву, от которого отходят для иннервации слезной железы.
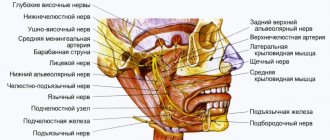
Нижнечелюстной нерв, nervus mandibularis
Третья ветвь тройничного нерва, осуществляет иннервацию десен и зубов нижней челюcти, слизистой оболочки языка, щеки и нижней губы, кожи подбородка, поднижнечелюстной и подъязычной слюнных желез, височно-нижнечелюстного сустава, жевательных мышц, некоторых мышц шеи, неба и среднего уха. Следовательно, чувствительные волокна этого нерва иннервируют нижнюю часть лица (ниже угла рта).
Это смешанный нерв, который содержит как чувствительные, так и двигательные волокна. Чувствительные начинаются от Гассерова узла, а двигательные – от двигателъного ядра, nucleus motorius
. Из черепа выходит через овальное отверстие,
foramen ovale
, и попадает в подвисочную ямку,
fossa infratemporalis
. Сразу после выхода из черепа, от него отходит остистый нерв,
n. spinosus
, который через
foramen spinosum
возвращается в полость черепа и иннервирует твердую мозговую оболочку средней черепной ямки. В подвисочной ямке нерв делится на две ветви:
1. Переднюю, ramus anterior
, в основном двигательную, к жевательным мышцам
2. Заднюю, rаmus posterior
, в основном чувствительную.
От передней ветви идут:
1.1. Одноименньгй нерв к жевательной мышце, nervus massetericus
.
1.2. Гглубокие височные нервы, nn. temporales profundi
, к височной мышце.
1.3. Латеральный крыловидый нерв, n. pterygoideus lateralis
, к одноименной мышце.
Эти три нерва двигательные, а четвертый:
1.4. Щечный нерв, nervus buccalis
– чувствительный, иннервирующий кожу щеки и слизистую щеки.
От задней ветви отходят:
2.1. Медиальный крыловидный нерв, nervus pterygoideus medialis
, двигательный, к одноименной мышце, от него отходят ветви к мышце, напрягающей небную занавеску и к мышце, напрягающей барабанную перепонку,
m. tensor veli palatini et m. tensor tympani
.
2.2. Язычный нерв, nervus lingualis
, чувствительный, проходит между крыловидными мышцами, затем направляется вниз и вперед и идет по внутренней поверхности нижней челюсти, заходит в язык и там заканчивается. К нему подходит барабанная струна,
chorda tympani
, – ветвь VII пары черепных нервов, которая несет парасимпатические волокна и волокна вкусовой чувствительности. Кроме того, к язычному нерву подходят симпатические волокна от наружного сонного сплетения,
plexus caroticus externus
, (его продолжение – лицевое сплетение,
plexus facialis
). Таким образом, нерв становится смешанным и содержит 4 вида волокон: общей чувствительности, вкусовой чувствительности, парасимпатические и симпатические волокна.
От язычного нерва отходят:
– подъязычный нерв, n. sublingualis
, содержит три вида волокон, кроме вкусовых. Направляется сначала к подъязычному ганглию,
ganglion sublinguale
. После узла все три вида волокон направляются к подъязычной слюнной железе.
– поднижнечелюстные ветви, nn. submandibulare
, содержат три вида волокон, кроме вкусовых. Направляются сначала к одноименному узлу,
ganglion submandibulare
, а затем к поднижнечелюстной слюнной железе.
– язычные ветви, rr. linguales
, содержат все 4 вида волокон. Волокна общей чувствительности иннервируют передние две трети языка, волокна вкусовой чувствительности иннервируют все сосочки языка, кроме желобоватых, а вегетативные волокна иннервируют мелкие слюнные железы языка.
– ветви перешейка зева, rr. isthmi faucimi
, к слизистой оболочке небно-язычной дужки и к небной миндалине.
Поднижнечелюстной, g. submandibulare, и подъязычный, g. sublingvale, узлы
Расположенные рядом с одноименными железами, парасимпатические по своей структуре, содержащие периферические парасимпатические нейроны, аксоны которых (постганглионарные волокна) заканчиваются в слюнных железах языка, поднижнечелюстной и подъязычной железах. Преганглионарные парасимпатические волокна отходят от верхнего слюноотделительного ядра лицевого нерва. Они проходят поэтапно в составе барабанной струны, chorda tympani
, язычного и подъязычного нервов нижнечелюстной ветви V пары и прерываются на нейронах узлов. Общечувствительные волокна носят название узловых ветвей,
rami ganglionares
. Транзитом пройдя через узлы, обеспечивают общую чувствительность данным железам. Симпатические волокна поступают к узлам от сплетения лицевой артерии,
pl. sympathicus a. facialis
, проходят транзитом через узлы и приносят трофическую иннервацию.
2.3. Нижний луночковый нерв, n. alveolaris inferior
, это смешанный нерв, содержит чувствительные и двигательные волокна. Идет по внутренней поверхности нижней челюсти и в области
foramen mandibularis
делится на чувствительную и двигательную части.
Чувствителъные волокна заходят в нижнечелюстной канал и выходят из него через foramen mentale
. В канале от нерва отходят нижние луночковые ветви,
rr. alveolares inferiores
, которые заходят в альвеолярный отросток нижней челюсти, образуют сплетение,
plexus dentalis inferior
, от которого нижние зубные ветви,
rr. dentales inferiores
, иннервируют все нижние зубы, а нижние десневые ветви,
rr. gingivales inferiores
, десну нижней челюсти. Конечная ветвь чувствительной части,
n. mentalis
, иннервируeт кожу подбородка и слизистую нижней губы.
Двигательные волокна образуют челюстно-подъязычный нерв, n. mylohyoideus
, который идет по внутренней поверхности нижней челюсти в одноименной борозде и иннервирует одноименную мышцу,
m. mylohyoideus
, и переднее брюшко двубрюшной мышцы,
m. digastricus
.
2.4. Ушно-височный нерв, n. auriculotemporalis
, чувствительный, идет впереди наружного слухового прохода вверх до височной области. К нему подходят ветви от ушного узла,
ganglion oticum
.
Функции черепных нервов
Есть 3 вида рассматриваемых структур. Одни отвечают за сокращение мышц, это двигательные (активаторные) функции черепно-мозговых нервов. Другие передают коре импульсы и «знания», полученные от органов чувств для анализа. Существуют и смешанные черепно-мозговые нервы, выполняющие параллельно обе задачи. Функциональность определяется типом нейронно-волоконной передачи.
Двигательные черепные нервы
В данной группе 4 пары, каждая выполняет отдельные задания. Двигательные нервы:
- Блоковый (IV)
– связан с верхней мышцей, лицевой (косой). Предоставляет глазному яблоку возможность крутиться в стороны, поворачиваться. - Отводящий (VI)
– подведен к прямой латеральной мышце. Необходим для отведения в нужную сторону глазного яблока. - Добавочный (XI)
– иннервирует кивательную мышцу. Благодаря ему сгибается шея, голова поворачивается, наклоняется в стороны, откидывается назад, движутся плечи. - Подъязычный (XII)
– 12 пара черепно-мозговых нервов соединена с ротовой полостью. Структура отвечает преимущественно за комфортное глотание, точные движения языковой мышцы.
Важно Ципрамил: инструкция по применению, аналоги, стоимость, отзывы
Чувствительные черепно-мозговые нервы
Альтернативное название – сенсорные пары, из-за их связей с органами восприятия. Чувствительные черепные нервы осуществляют такие функции:
- Обонятельный (I)
– самые короткие по протяженности волокна. Необходимы для ощущения запахов. - Зрительный (II)
– транспортирует импульсные данные от фоторецепторов сетчатки глаза к коре. Эти черепно-мозговые нервы отвечают за визуализацию. - Преддверно-улитковый (VIII)
– вестибулярные функции. Данная пара необходима для сохранения чувства равновесия, передачи слуховых сигналов.
Смешанные черепные нервы
Описываемая группа нейронных волокон ответственна и за двигательную активность, и за чувствительность определенных структур. Черепно-мозговые смешанные нервы:
- Глазодвигательный (III)
– передает сигналы в средний отдел. Пара отвечает за чувствительность зрачков к изменению освещенности (сужение и расширение). Параллельно нервы обеспечивают движения глазных яблок. - Тройничный (V)
– самое крупное нейронное образование. Эта пара передает сенсорную информацию от тканей лица, слизистых оболочек. Дополнительно структуры осуществляют регуляцию движений жевательных мышц. - Лицевой (VII)
– основной задачей является «командование» мимикой, контроль работы слюнных и слезных желез. Параллельно нервы передают мозгу информацию о вкусе с рецепторов языка. - Языкоглоточный (IX)
– связан с одноименными структурами. В ротовой полости эти черепные нервы человека собирают сенсорную информацию о вкусе. Пара обеспечивает и глотание, посредством передачи команд шейным мышцам, слюнной железе. - Блуждающий (X)
– максимально «нагруженный» нерв. «Обслуживает» сердце , дыхательные пути, пищеварительные и фильтрующие органы. Влияет на процесс глотания, регулирует общую активность человека, корректирует интенсивность стресса. Пара может взаимодействовать с симпатической системой и большинством внутренних органов.
Верхнечелюстной нерв (анатомия человека)
Верхнечелюстной нерв
, n. maxillaris, вторая ветвь тройничного нерва, в основном он чувствительный. Имеет толщину 2,5-4,5 мм; состоит из 25-70 небольших пучков, содержащих от 30000 до 80000 мякотных нервных волокон преимущественно небольшого диаметра (до 5 мк).
Верхнечелюстной нерв иннервирует твердую мозговую оболочку, кожу нижнего века, наружного угла глаза, передней части височной области, верхней части щеки, крыльев носа, кожу и слизистую оболочку верхней губы, слизистую оболочку задней и нижней частей носовой полости, слизистую оболочку клиновидной пазухи, неба, зубные органы и зубы верхней челюсти. По выходе из черепа через круглое отверстие нерв попадает в крыло-небную ямку, проходит сзади наперед и изнутри кнаружи. Длина отрезка и его положение в ямке связаны с формой черепа. При брахицефалии длина отрезка нерва в ямке составляет 15-22 мм; он расположен в ямке глубоко — до 5 см от середины скуловой дуги. Иногда нерв в крыло-небной ямке прикрыт костным гребнем. При долихоцефалии длина рассматриваемого участка нерва 10-15 мм и располагается он более поверхностно — до 4 см от середины скуловой дуги.
В пределах крыло-небной ямки верхнечелюстной нерв отдает ramus meningeus к твердой мозговой оболочке и разделяется на три ветви: 1) крыло-небные нервы, nn. pterygopalatini, идущие к gangl. pterygopalatinum; 2) скуловой нерв, n. zygomaticus; 3) нижнеглазничный нерв, n. infraorbitals, являющийся непосредственным продолжением верхнечелюстного нерва (рис. 232, 233).
Рис. 232. Схема строения верхнечелюстного нерва
1. Крыло-небные нервы, nn. ptery go palatini, весьма изменчивы по количеству (1-7) и длине (9-30 мм); отходят от верхнечелюстного нерва на расстоянии 1-2,5 мм от круглого отверстия и идут к крыло-небному узлу, давая нервам, начинающимся от узла, чувствительные волокна. Некоторые крыло-небные нервы минуют узел и присоединяются к его ветвям.
Крыло-небный узел, gangl. pterygopalatinum, — образование парасимпатической части автономной нервной системы. Узел треугольной формы, длиной 3-5 мм, содержит мультиполярные клетки и имеет три корня: а) чувствительный — nn. pterygopalatine б) парасимпатический — большой каменистый нерв, n. petrosus major, ветвь промежуточного нерва, несущая секреторные волокна к слезной железе, к железам носовой полости и неба; в) симпатический — глубокий каменистый нерв, n. petrosus profundus, ветвь plexus caroticus internus, содержащая постганглионарные симпатические нервные волокна из шейных узлов. От узла отходят ветви, включающие секреторные (парасимпатические и симпатические) и чувствительные волокна: глазничные ветви, rami orbitales; задние верхние носовые ветви, rami nasales posteriores superiores; небные нервы, nn. palatini (см. рис. 233).
Рис. 233. Обонятельный нерв, крыло-небный узел и ветви тройничного нерва. 1 — нижний носовой ход; 2, 4, 7 — нижняя, средняя и верхняя носовые раковины; 3 — средний носовой ход; 5 — обонятельная луковица; 6 — обонятельные нервы; 8 — клиновидная пазуха; 9 — зрительный нерв; 10, 23 — внутренняя сонная артерия; 11 — глазодвигательный нерв; 12 — крыло-небный узел; 13 — глазничный нерв; 14 — верхнечелюстной нерв; 15 — тройничный узел; 16 — нерв крыловидного канала; 17 — тройничный нерв; 18 — большой каменистый нерв; 19 — глубокий каменистый нерв; 20, 31 — лицевой нерв; 21 — преддверно-улитковый нерв; 22 — внутреннее сонное нервное сплетение; 24 — язычный нерв; 25 — нижний луночковый нерв; 26 — барабанная струна; 27 — средняя артерия мозговой оболочки; 28 — верхнечелюстная артерия; 29 — шиловидный отросток; 30 — сосцевидный отросток; 32 — околоушная слюнная железа; 33 — перпендикулярная пластинка небной кости; 34 — медиальная крыловидная мышца; 35 — небные нервы; 36 — мягкое небо; 37 — твердое небо; 38 — верхняя губа
Глазничные ветви, rami orbitales, в количестве 2-3 тонких стволиков проникают через нижнюю глазничную щель в глазницу и далее вместе с n. ethmoidalis posterior идут через мелкие отверстия в sutura sphenoethmoidalis к слизистой оболочке задних ячеек решетчатого лабиринта и клиновидной пазухи.
Задние верхние носовые ветви, rami nasales posteriores superiores, в количестве 8-14 стволиков выходят из крыло-небной ямки через foramen sphenopalatinum в носовую полость, сосредоточиваясь в две группы: латеральную и медиальную. Латеральные ветви, rami nasales posteriores superiores laterales (6-10 стволиков), идут к слизистой оболочке задних отделов верхней и средней носовых раковин и носовых ходов, задних ячеек решетчатой пазухи, верхней поверхности хоан и глоточного отверстия слуховой трубы. Медиальные ветви (2-3 стволика) разветвляются в слизистой оболочке верхнего отдела перегородки носа. Одна из медиальных ветвей — носо-небный нерв, n. nasopalatinus, проходит между надкостницей и слизистой оболочкой перегородки вместе с a. nasalis posterior septi вперед к носовому отверстию canalis incisivus, через который достигает слизистой оболочки передней части неба. Образует соединение с ramus nasalis n. alveolaris superior.
Небные нервы, nn. palatini, распространяются от узла через canalis palatinus major, образуя три группы нервов: а) большой небный нерв, n. palatinus major; б) малые небные нервы, nn. palatini minores; в) нижние задние боковые носовые ветви, rami nasales posteriores inferiores laterales.
Большой небный нерв, n. palatinus major, самая толстая ветвь, выходит через foramen palatinum majus на небо, где распадается на 3-4 ветви, иннервирующие большую часть слизистой оболочки неба и ее железы на участке от клыков до мягкого неба.
Малые небные нервы, nn. palatini minores, вступают в ротовую полость через малые небные отверстия, ветвятся в слизистой оболочке мягкого неба и области небной миндалины, а также в m. levator veli palatini (двигательные волокна идут от n. facialis через n. petrosus major).
Нижние задние боковые носовые ветви, rami nasales posteriores inferiores laterales, входят в canalis palatinus majus, покидают его через мелкие отверстия и на уровне нижней носовой раковины проникают в носовую полость, иннервируя слизистую оболочку нижней раковины, средний и нижний носовые ходы и верхнечелюстную пазуху.
2. Скуловой нерв, n. zygomaticus, ответвляется от верхнечелюстного нерва в пределах крыло-небной ямки и проникает через нижнюю глазничную щель в глазницу, где идет по наружной ее стенке и выходит через foramen zygomaticoorbitale, разделяясь на две ветви.
Скуло-лицевая ветвь, ramus zygomaticofacialis, выходит через foramen zygomaticofaciale на переднюю поверхность скуловой кости, ветвится в коже верхней части щеки и области наружного угла глазной щели. Отдает соединительную ветвь к n. facialis.
Скуло-височная ветвь, ramus zygomaticotemporalis, выходит из глазницы через одноименное отверстие скуловой кости, прободает височную мышцу и ее фасцию, иннервирует кожу передней части височной и задней части лобной областей. Отдает соединительную ветвь к n. lacrimalis, посылая секреторные парасимпатические волокна в слезную железу.
3. Нижнеглазничный нерв, n. infraorbitalis, является продолжением верхнечелюстного нерва, получая свое название по отхождении от последнего указанных выше ветвей. Нижнеглазничный нерв покидает крыло-небную ямку через нижнюю глазничную щель, ложится вместе с одноименными сосудами на нижнюю стенку глазницы в sulcus infraorbitalis (в 15% случаев вместо борозды имеется костный канал) и выходит через foramen infraorbitale под квадратную мышцу верхней губы, разделяясь на конечные ветви. Длина нижнеглазничного нерва различна. У брахицефалов ствол нерва составляет 20-27 мм, а у долихоцефалов — 27-32 мм. Положение нерва в глазнице соответствует парасагиттальной плоскости, проводимой через sutura infraorbitalis. Характер отхождения ветвей может быть также различным: рассыпным, при котором от ствола отходят многочисленные тонкие нервы с большим количеством связей, или магистралъным с небольшим количеством крупных нервов. На своем пути нижнеглазничный нерв отдает следующие нервы:
Верхние луночковые нервы, nn. alveolares superiores, иннервирующие зубы и верхнюю челюсть. Различают следующие ветви верхних луночковых нервов: а) задние, б) среднюю, в) передние (рис. 234).
Рис. 234. Верхнечелюстной нерв. 1 — задние верхние луночковые ветви; 2 — скуловой нерв; 3 — верхнечелюстной нерв; 4 — нерв крыловидного канала; 5 — глазничный нерв; 6 — тройничный нерв; 7 — нижнечелюстной нерв; 8 — барабанная струна; 9 — ушной узел; 10 — соединительные ветви крыло-небного узла с верхнечелюстным нервом; 11 — жевательный нерв; 12 — нижний луночковый нерв; 13 — язычный нерв; 14 — крыло-небный узел; 15 — нижнеглазничный нерв; 16 — передние верхние луночковые ветви
Задние верхние луночковые ветви, rami alveolares superiores posteriores, ответвляются от нижнеглазничного нерва, как правило, в крыло-небной ямке в количестве от 4 до 8 и распространяются вместе с одноименными сосудами по поверхности бугра верхней челюсти. Часть самых задних нервов идет по наружной поверхности бугра вниз к альвеолярному отростку. Остальные входят через foramina alveolaria posteriora в canalis alveolaris, из которого выходят на наружную поверхность и в костные канальцы верхней челюсти, формируя с другими верхними луночковыми ветвями верхнее зубное сплетение, plexus dentalis superior. Сплетение залегает в альвеолярном отростке верхней челюсти над верхушками корней; оно достаточно густое, широкопетлистое, растянуто по всей длине альвеолярного отростка. От сплетения отходят верхние десневые ветви, rami gingivales superiores, к периодонту и парадонту, т. е. к слизистой оболочке альвеолярного отростка, десне и луночке на участке верхних моляров, и верхние зубные ветви, rami dentales superiores, к верхушкам корней и foramina apicalia больших коренных зубов, в пульпарной полости которых они и разветвляются. Кроме того, задние верхние луночковые ветви посылают тонкие нервы к слизистой оболочке верхнечелюстной пазухи.
Средняя верхняя луночковая ветвь, ramus alveolaris superior medius, в виде стволика, реже 2, ответвляется от нижнеглазничного нерва, чаще в крыло-небной ямке и реже в пределах глазницы, проходит в одном из альвеолярных каналов и ветвится в костных канальцах верхней челюсти в составе plexus dentalis superior. Имеет соединительные ветви с задними и передними верхними луночковыми ветвями. Иннервирует посредством верхних десиевых ветвей парадонт и периодонт на участке верхних премоляров и верхних зубных ветвей — верхние премоляры.
Передние верхние луночповые ветви, rami alveolares superiores anteriores, обычно в количестве 1-2 стволиков, редко 3, возникают от нижнеглазничного нерва в передней части глазницы; они покидают ее через foramina alveolaria anteriora и выходят через canalis alveolaris на переднюю поверхность верхней челюсти, где входят в состав plexus dentalis superior. Иннервируют посредством верхних десиевых ветвей слизистую оболочку альвеолярного отростка, десну и луночки на участке верхних клыков и резцов и верхних зубных ветвей — верхние клыки и резцы. Кроме того, передние верхние луночковые ветви посылают тонкую носовую ветвь к слизистой оболочке переднего отдела носовой полости.
2. Нижние вековые ветви, rami palpebrales inferiores, ответвляются от нижнеглазничного нерва по выходе из foramen infraorbitale, проникают через квадратную мышцу верхней губы и, разветвляясь, иннервируют кожу нижнего века.
3. Наружные носовые ветви, rami nasales externi, иннервируют кожу в области крыла носа.
4. Внутренние носовые ветви, rami nasales interni, снабжают слизистую оболочку преддверия носа.
5. Верхние губные ветви, rami labiates superiores, в количестве 3-4 стволиков идут между верхней челюстью и квадратной мышцей верхней губы вниз, иннервируя кожу и слизистую оболочку верхней губы до угла рта. Все перечисленные наружные ветви нижнеглазничного нерва образуют связи с ветвями лицевого нерва.
содержание .. 189 190 191 192 193 194 195 196 197 198 199 ..
Вкусовые нервы
Клетки эллипсоидальной формы, расположенные во рту, предназначены распознавать вкус (вкусовой бутон). Вкусовые луковицы состоят из базальных клеток и хеморецепторов (собственно вкусовых). Вкусовые сосочки разного типа расположены на языке, щеках, мягком небе, надгортаннике в начальной части пищевода.
Ощущения сладкого, соленого, горького передаются в определенный отдел коры ГМ через нервы: языкоглоточный (IX), лицевой (YII), блуждающий (YIII). Биоимпульсы вкуса через нервные волокна поступают к таламусу, затем в опекулярную область коры ГМ.
Повреждения этих нервов и центральных отделов ГМ (опухоли, травмы, операции) провоцируют невральные расстройства вкуса:
- тотальная агевзия потеря возможности различать вкус (соленый, сладкий и пр.);
- агевзия частичная;
- специфическая агевзия;
- дисгевзия (извращенный вкус).
Лечение заболевания
Лечение невроза носоресничного нерва состоит в устранении заболевания, повлиявшего на него.
При воспалительных процессах в лор-органах больным показан курс лечения антибиотиками и набором препаратов, влияющих на устранение воспалений и восстановление слизистой оболочки, или оперативное вмешательство (при патологиях носовой перегородки).
При сосудистых заболеваниях больным назначаются препараты с гипотензивным и ноотропным действием. Также лечение проводится с применением вазоактивных лекарственных средств.
Для ослабления болей и других симптоматических и клинических проявления невралгии в медицинской практике применяются местноанестезирующие препараты в сочетании с ненаркотическими обезболивающими и сосудорасширяющими средствами. Их применение обусловлено тем, какой участок носоресничного нерва подвергся патологическому воздействию:
- При невралгии длинного ресничного нерва используется дикаин (0,25%-й раствор для глаз) в смеси с адреналином (4 капли на 10 мл раствора).
- При невралгии подблокового участка носоресничного нерва используется гидрохлорид кокаина (2%-й раствор) в смеси с 0,1%-м адреналином (4 капли на 5 мл препарата). Также применяется раствор лидокаина в виде спрея, который вводят в носовые проходы с соответствующей стороны или в оба сразу (при двухсторонней невралгии) до 4-х раз в сутки.
- При поражении любого участка нерва применяют порошковую смесь папаверина, глюкозы, спазмолитина, димедрола и аминазина 2 раза в сутки.
В качестве дополнительной терапии больным с диагностированным синдромом Чарлина показано курсовое введение витамина В12 внутримышечно, а также внутривенное введение сульфаниламидных препаратов.
Неприятная боль в груди часто является признаком сердечной патологии. Но подобный симптом характерен и для невралгии. Грамотный специалист должен суметь отличить признаки невралгии в области сердца от сердечных болей. О том, как лечить этот недуг, читайте в статье.
Причины и симптомы тригеминальной невралгии рассмотрим в этой теме.
Поражение нерва во время имплантации: диагностика, лечение, профилактика
Повреждение ветвей тройничного нерва (например, нижнего альвеолярного, языкового, подбородочного или подглазничного) является потенциальным осложнением, которое может развиться в ходе выполнения процедуры дентальной имплантации.
Непосредственно поражение нервного волокна может быть спровоцировано травмой, воспалением или результатом действия инфекционного фактора. Чаще всего ветви тройничного нерва поражаются во время манипуляций анестезии, сепарации лоскута, забора костного аугментата, остеотомии и непосредственно установки титановой внутрикостной опоры. Поскольку восстановление пораженных нервных волокон является довольно проблематичным, лучшая тактика лечения подобных осложнений – это профилактика. Поэтом врачу крайне важно понимать особенности гистологии и анатомии нервов челюстно-лицевой области, и быть информированным о симптомах, которые чаще всего сопровождают их поражения. Также клиницист должен учитывать аспекты дифференциальной диагностики, чтобы правильно установить причину развития тех или иных симптомов, основываясь на которых в дальнейшем ему придется проводить соответствующее лечение. Варианты лечения поражений ветвей тройничных нервов включают применение различных фармакологических препаратов, мониторинг с физиотерапией, или даже удаление проблемного дентального имплантата.
В данной статье мы обсудим подходы к лечению стоматологических пациентов с поражением нервов челюстно-лицевой области ассоциированных с процедурой дентальной имплантации, а также основные аспекты этиологии и патогенеза подобных патологий в целом.
Анатомия и гистология тройничного нерва
Тройничный нерв представляет собой пятую и наибольшую пару черепных нервов, которая состоит из следующих ветвей: очного нерва (V1), верхнечелюстного нерва (V2) и нижнечелюстного нерва (V3). Нижнечелюстной нерв является самой большой ветвью и иннервирует нижнюю губу, область подбородка, зубы, смежные мягкие ткани, нижнюю челюсть и часть наружного уха. Двигательные волокна нижнечелюстного нерва не поддаются повреждению во время процедуры имплантации, поскольку они отходят от основной ветви V3 еще до выхода из подбородочного отверстия. Основной структурной единицей нерва является нервное волокно. В структуре V3 преобладают миелинизированные нервные волокна. Каждый аксон и шванновская клетка покрыты соединительной тканью, которая называется эндоневрием. Группы нервных волокон формируют пучки, которые окружены эпиневрием. Поражение любой части нервного пучка может привести к нейросенсорным нарушениям. Тройничный нерв состоит с 7000-12000 аксонов, а количество пучков варьирует в разных участках челюстно-лицевой области. Нижний альвеолярный нерв (НАН) является полипучковым (состоит больше чем из 10 пучков), в то время как язычный нерв включает лишь несколько аналогичных нервных структур. Поскольку НАН характеризуется большим количеством нервных пучков его регенераторные способности также значительно выше по сравнению с язычным нервом.
Типы нервных поражений
Поражения тройничного нерва могут быть спровоцированы компрессией, растяжением, полным или же частичным нарушением целостности нервного волокна. Повреждения могут привести к нейросенсорным изменениям в отношении чувствительности прикосновения, давления, температуры и боли. Подобные патологии заметно влияют на комфорт и возможность пациента нормально разговаривать, кушать, целоваться, бриться, наносить макияж, чистить зубы и пить. Кроме того, нейросенсорные нарушения также влияют на возможность пациента нормально взаимодействовать в социуме. Признаки данных патологий могут быть идентифицированы непосредственно во время проведения хирургического вмешательства (при наличие болевого симптома), так и в процессе длительного мониторинга за состоянием пациента. Для описания травматических поражений аксонов разной степени сложности используют следующие термины
— нейропраксия – поражение при котором сохраняется целостность нервного волокна, а механизм травмы связан с растяжением или воздействием по типу тупой травмы; чувствительность, как правило, нормализируется на протяжении нескольких дней или недель.
— аксонотмезис – поражение нерва, при котором развиваются процессы его дегенерации и регенерации, однако сам аксон при этом не теряет своей целостности, и чувствительность нормализируется на протяжении 2-4 месяцев; однако чувствительность после восстановления может быть несколько меньше, чем до вмешательства, а в отдельных клинических случаях характеризуется сопровождающей дизестезией.
— нейротмезис – поражение нерва, при котором отмечается нарушение его целостности, а прогноз восстановления нормальной чувствительности является неблагоприятным.
Международная ассоциация по изучению боли стандартизировала номенклатуру, касающуюся травматических поражений нервов. В частности, было изменено определение термина парестезия, которое раньше использовалось для обозначения потери чувствительности. Актуальная терминология предусматривает следующие определения:
— парестезия – изменение чувствительности без сопутствующих неприятных ощущений;
— дизестезия – изменение чувствительности, которое сопровождается неприятными ощущениями;
— анестезия – потеря чувствительности.
Для описания изменений нейросенсорных функций также используются такие термины, как аллодиния (возникновение боли на раздражители, которые в норме болевых ощущений не провоцируют), каузалгия (наличие персистирующей жгучей боли), гипостезия (снижение чувствительности на действие раздражителей), гиперестезия (повышение чувствительности на действие раздражителей).
Когда нервы растягиваются или сжимаются, периневрий защищает пучки от повреждения. Однако удлинение нерва более чем на 30% может спровоцировать его структурное поражение. При полном нарушении целостности нерва отмечается развитие симптомов анестезии и снижение определенных сенсорных функций. При частичном нарушении целостности нервного волокна могут наблюдаться различные симптомы поражения, включающие дизестезию. Следует отметить, что наличие персистирующей боли после оперативного вмешательства не является критерием для определения потенциальной возможности потенциального полного восстановления функции пораженного волокна.
После повреждения периферического нерва начинает развиваться валлеровская дегенерация, которая продолжается на протяжении нескольких недель и даже месяцев. Дистальнее места травматического пересечения развивается некроз аксонов. Дегенерация в подобных случаях является прогрессирующей и необратимой и длиться на протяжении до 18 месяцев. На возможность заживления пораженной области нерва влияют такие факторы как общее состояние здоровья пациента, возраст и тип поражения. Ключевым моментом в процессе восстановления нерва после поражения является формирование рубцовой ткани в области эндоневральных тубул.
Оценка травматических поражений тройничного нерва
Чаще всего в ходе установки дентальных имплантатов поражается НАН. Признаки поражения нижнего альвеолярного нерва включаются анестезию, парестезию или дизестезию в области кожи, нижней губы, щеки и десен до участка второго моляра. Пациенты же с повреждением язычного нерва характеризуются неконтролируемым слюноотделением, надкусыванием языка, ощущением изжоги, потерей вкуса, изменениями речи и функции глотания, онемением слизистой и языка. Как в ходе операции, так и после нее все потенциальные симптомы нарушения нейросенсорных функций должны быть задокументированы. Области измененной чувствительности картируют (как по локализации, так и по площади пораженного участка). Таким образом, удается проводить мониторинг за изменением всех параметров в будущем, и определить нуждается ли пациент в микрохирургическом вмешательстве или нет. Для идентификации и определения степени нарушений используют как объективные, так и субъективные диагностические тесты, которые условно делятся на механоцептивные (реакция на механические раздражители и компрессию) и ноцицептивные (ощущение боли).
Механоцептивные тесты включают статическое касание мягкой щеточкой, двухточечное распознавание и определение направления движения кисти. Ощущение укола иглой и распознавание термических раздражителей относят к ноцицептивным диагностическим процедурам. Для сравнения показателей всегда диагностируют не только область поражения, но и симметрический участок, таким образом, точно идентифицируя факт и степень нейросенсорных нарушений. При жалобах пациента на потерю вкуса для диагностики используют ватный тампон, смоченный солью или сахаром.
Распространенность травматических поражений нервов
После имплантации постоянное нарушение чувствительности в области губы вследствие травматического поражений нервных волокон отмечается в 0-36% клинических случаев. Однако эти данные можно считать несколько устаревшими, и не соответствующими подходам современной имплантологической практики. Ведь раньше в ходе операции хирурги-стоматологи использовали чаще вестибулярные разрезы, из-за которых и развивалось нарушение чувствительности. На сегодняшний день в процессе установки дентальных имплантатов выполняют срединные разрезы слизистой по вершине резидуального гребня, а всю процедуру предварительно планируют, учитывая данные, полученные после компьютерно-томографического исследования. Таким образом, можно предположить, что распространенность поражений нервных волокон в результате имплантации значительно меньше 36%.
Dannan и коллеги сообщили, что частота поражения нервов при имплантации достигает 2,95% (5 из 169 пролеченных пациентов) в случаях временных нейросенсорных изменений, и 1,7% в случаях, необратимых имплантат-ассоциированных нейропатий. В другом исследовании было указано, что частота поражений нервов после проведения хирургических вмешательств в челюстно-лицевой области достигает 2,69% (42 из 1559 пациентов), при этом процент необратимых нейросенсорных нарушений составляет еще меньше, но точное число таковых не было указано в исследовании. По мнению автора, однако, даже такие показатели имплантат-ассоциированных поражений нервных структур являются слишком высокими для клинической практики. Транзиторное нарушение чувствительности губы часто может быть связано с отеком, который наблюдается на протяжении первых двух недель после хирургического вмешательства.
Травматическое поражение язычного нерва в ходе выполнения хирургических манипуляций
Язычный нерв в области моляров нижней челюсти проходит в мягких тканях с язычной стороны челюсти. Иногда нерв находиться корональнее поверхности костной ткани и плотно прилегает к кортикальной костной пластинке с язычной стороны. Поэтому в данной области нужно очень аккуратно проводить какие-либо хирургические вмешательства. После удаления третьих моляров нижней челюсти поражения язычного нерва отмечаются в 0,5-2,1% клинических случаев. Травматические же нарушения язычного нерва в ходе дентальной имплантации – явление не распространенное и регистрируется достаточно редко. Для профилактики подобных осложнений при установке дентальных имплантатов следует придерживаться следующих правил: можно выполнять лишь внутрибороздковые разрезы без послабляющих разрезов и сепарации лоскута с язычной стороны; в ходе сепарации лоскута нужно избегать его перерастягивания и придерживаться безопасного расстояния при выполнении остеотомии. 90% всех регистрируемых случаев нейросенсорных изменений, связанных поражениями язычного нерва, разрешаются на протяжении 8-10 недель после оперативного вмешательства.
Предоперационное планирование: профилактика травматических поражений нервов
Для профилактики большинства осложнений, связанных с установкой дентальных имплантатов, необходимо обеспечить тщательное планирование оперативного вмешательства. Использование возможностей компьютерной томографии и хирургических шаблонов позволяет избежать непредвиденных исходов ятрогенного вмешательства. При установке дентального имплантата между апикальной его частью и корональной частью канала нижнечелюстного нерва должно быть оставлено минимум 2 мм толщины костной ткани. Кроме того, важно придерживаться установленной длины остеотомии и четко следовать протоколу препарирования костной ткани. Наличие 2 мм толщины костной ткани также позволяет избежать чрезмерной костной компрессии в области нерва после установки титановой внутрикостной опоры (фото 1 — 2).
Фото 1. Имплантат был установлен в области 30 зуба. После того, как действие анестезии закончилось, пациент начал жаловаться на наличие парастезии в области правой губы и подбородка. На рентгенограмме, сделанной сразу после имплантации, признаков пенетрации имплантата в канал нижнечелюстного нерва не видно.
Фото 2. Установка имплантата была проведена 10 лет назад, и за этом время пациент смог адаптироваться к изменениям чувствительности. На КЛКТ-снимке видно, что имплантат в области 30 зуба намного ближе к каналу нерва, чем казалось раньше.
При необходимости с целью обеспечения безопасности вмешательства могут быть использованы короткие дентальные имплантаты. Врачу также важно быть ознакомленным с абсолютной длиной всех сверл, которые используются в ходе манипуляции, поскольку неучет данных параметров может спровоцировать чрезмерное углубление более чем на 0,4-1,5 мм относительно выбранной безопасной границы. Для контроля углубления в костную ткань рекомендуется также использовать специальные стопперы. Тем не менее, врач должен понимать, что ни толщина, ни плотность костной ткани над областью нерва не обеспечивают безопасность его состояния в ходе выполнения процедуры остеотомии, поэтому приложение слишком больших усилий и давлений в процессе препарирования костной ткани строго воспрещается. Наконец, следует отметить, что до 50% судебных исков, связанных с повреждением нерва после имплантации, спровоцированы отсутствием информированного согласия со стороны пациента, которое врач должен получить до операции. Неплохо также провести оценку нейросенсорных параметров пациента до вмешательства, чтобы сравнить их с теми данными, которые будут получены после имплантации.
Местная анестезия: потенциальная причина повреждения нерва
Травматические поражения нижнечелюстного и язычного нервов могут возникнуть в процессе выполнения анестезии по причине травмы иглой, гематомы и воздействия составляющих анестезирующего раствора. Механизмы подобных поражений до сих пор достаточно неизученные. В одном ретроспективном исследовании было указано, что частота поражения нервов в ходе выполнения анестезии составляет от 1 / 26 762 до 1/160 571 6 случаев, тогда как Haas и Lennon прогнозировали частоту развития подобных осложнений на уровне 1/785 000. Другие данные свидетельствуют о том, что распространенность кратковременных транзиторных поражений нижнечелюстного и язычного нервов в результате проведения анестезии составляет от 0,15% до 0,54%. Тогда как случаи развития постоянных изменений чувствительности той же этиологии встречаются довольно редко, с распространённостью в 0,0001-0,01%. После выполнения нижнечелюстной анестезии у 3-7% пациентов отмечаются ощущения по типу электрического воздействия, которые со временем саморазрешаются. Однако, когда клиницист отметил, что пациент слишком резко среагировал на введение иглы, последнюю нужно немного вывести и репозиционировать. Методов для лечения или профилактики нервных осложнений, связанных с выполнением процедуры анестезии до сих пор не разработано. От 70% до 89% случаев нейросенсорных поражений, связанных с анестезией, развиваются в области язычного нерва. Такая тенденция может быть объяснена тем, что язычный нерв состоит лишь из нескольких пучков, в то время как нижний альвеолярный из огромного их количества, что, в свою очередь, повышает его потенциал к регенерации. С геометрической точки зрения все объясняется гораздо проще: размер иглы составляет в среднем 0,45 мм, в то время как диаметр язычного нерва – 1,86 мм, а диаметр нижнего альвеолярного нерва – 3 мм.
Ассоциированная с анестезией нефропатия чаще всего развивается после обезболивания 4% растворами артикаина или пилокарпина. По отношению к лидокаину, пилокарпин и артикаин вызывают в 7,3 и 3,6 раза больше нейросенсорных нарушений. Garisto и коллеги сообщили, что в 4 из 9 исследований, частота осложнений при введении 4% растворов прилокаина или артикаина была выше, чем при инъекции анестетиков с более низкой концентрацией. По мнению авторов, выполнение местной анестезии данным препаратами следует избегать, дабы снизить частоту ассоциированных нейропатий после ятрогенных вмешательств. Однако, по мнению Malamed, случаи, при которых арктикаин продемонстрировал большую связь с нейропатиями, чем лидокаин, являются эпизодическими, и не имеют под собой достаточной доказательной аргументации. Аналогичным образом, в 2013 году после обширного обзора литературы Toma и коллеги пришли к выводу, что исследования, предполагающие высшую нейротоксичность артикаина, являются по своему дизайну ретроспективными, данные представленные в них характеризуются высоким риском наличия ошибок, и полученные результаты не следует расценивать как достаточные доказательства. Авторы пришли к выводу, что непосредственная травма нервного волокна является преобладающей причиной развития нейросенсорных нарушений, и последние мало связаны с химической токсичностью используемых анестетиков. В целом в литературе имеются разногласия по этому вопросу; поэтому клиницисты должны принимать решения в отношении использования более высоких концентраций анестетиков на основе условий каждого отдельного клинического случая, интерпретируя при этом уже предварительно полученную информацию и учитывая рекомендации производителей лекарственных средств.
Процедура остеотомии при имплантации
Процедуру остеотомии следует проводить посредством хорошо заточенных сверл и при обильной ирригации. Гипотетически, перегрев области вмешательства при остеотомии может спровоцировать травматическое поражение нерва. Размер некротизирования кости, вызванного перегревом, прямо пропорционален температуре препарирования в условиях которой проводилось ятрогенное вмешательство.
Eriksson и Albrektsson резюмировали, что выполнение остеотомии при температуре в 47ºС в течение 1 минуты может спровоцировать последующую резорбцию костной ткани. В случаях прогрессивной резорбции, учитывая смещение позиции подбородочного отверстия, проводить транскретальный разрез противопоказано, вместо этого он должен быть смещен в лингвальную сторону. При установке имплантатов кпереди от подбородочного отверстия следует тщательно провести анализ КТ-снимков, которые могут помочь обнаружить наличие петли подбородочного нерва.
Процедуры сепарации лоскута
Как правило, сепарация лоскута не провоцирует каких-либо нейросенсорных нарушений, однако врачу все равно следует уделять огромное внимание при выполнении данного ятрогенного вмешательства в подбородочной области. Врач четко должен понимать, где подбородочный нерв выходит из подбородочного отверстия, дабы при сепарации лоскута не спровоцировать повреждения нервного волокна.
Экстракция зубов
Перед экстракцией моляров и премоляров на нижней челюсти для последующей установки дентальных имплантатов, следует тщательно изучить соотношении положения их корней относительно хода нижнего альвеолярного и подбородочного нервов. Также следует очень аккуратно проводить кюретаж лунок после резекции, поскольку периапикальные поражения часто могут находиться вблизи нервных структур (фото 3 — 4).
Фото 3. Пациент обратился за помощью по поводу боли в области 31 зуба. На рентгенограмме визуализированы признаки острого апикального пародонтита.
Фото 4. Результаты КЛКТ-диагностики указывают на то, что патологический очаг находиться вблизи канала нерва. Зуб был аккуратно удален с последующим осторожным кюретажем области дефекта.
Фармакологическая терапия невропатий, ассоциированных с установкой дентальных имплантатов
Однозначного мнения относительно того, какие препараты лучше использовать при диагностике травматических поражений нервов челюстно-лицевой области нет. Некоторые авторы отдают предпочтение кортикостероидам и нестероидным противоспалительным препаратам (НПЗП). При этом стоит помнить, что использование различных фармакологических средств актуально лишь при сохранении целостности нервного волокна в целом. В случаях нарушения чувствительности после инъекции пациенту можно вести дексаметазон 4 г/мл прямо в область повреждения, и через 3 дня повысить дозу стероидов. При сдавливании нерва или травмы волокна в ходе хирургического вмешательства вводят 1-2 мл дексаметазона внутривенно, после чего на протяжении 6 дней назначают дексаметазон перорально (4 мг, 2 таблетки после еды – три дня, потом 1 таблетку после еды – еще три дня). При нарушении целостности нерва стероиды могут назначить на период от 5 до 7 дней. Нарушение чувствительности могут помочь купировать 800 мг ибупрофена, которые следует принимать трижды на день на протяжении 3 недель. Если нейропатия развилась после удаления имплантата пациентам можно назначать также 800 мг ибупрофена трижды на день и с такой же частотой 500 мг амоксицилина на протяжении 5-7 дней. Параллельно с этим назначают 50 г преднизолона, снижая дозу на 10 мг каждый день (на протяжении 5 дней). Посттравматическую нейропатию можно попробовать купировать низкими дозами антидепрессантов и противоэпилептических препаратов.
В сочетании с фармацевтическим подходом, Renton и Yilma рекомендуют проводить для пациентов с хронической нейропатией также физиотерапевтические вмешательства. Цель подобного алгоритма лечения состоит в том, чтобы снизить чувство дискомфорта у пациента, и помочь ему избавиться от боли. Bagheri and Meyer вообще ставят под сомнение эффективность кортикостероидов при лечении травматических поражений нижнего альвеолярного нерва, поскольку плотность костной ткани формирующей канал нерва настолько высока, что медикаментам попросту невозможно достичь их пространства. На данное время, пока что не получено результатов клинических исследований, которые подтверждают целесообразность и успешность использовать кортикостероиды или НПЗП при травматических нейропатиях, ассоциированных с процедурой установки дентальных имплантатов.
Когда направлять пациента к микрохирургу
Универсальных рекомендаций относительно того, когда нужно направлять пациентов с травматическими нейропатиями тройничного нерва к микрохирургу пока что не разработано. Одни авторы утверждают, что пациента следует направить к специалисту сразу же после того, как он отметил нарушения чувствительности после проведения процедуры имплантации. Другие же исследователи рекомендуют проводить направление к микрохирургу через 2, 3, 4 или даже 6 месяцев мониторинга, если на протяжении таковых наблюдались признаки травматической нейропатии. Ziccardi and Zuniga рекомендуют проводить микрохирургическое вмешательство на протяжении до 1 года после проведения процедуры имплантации, поскольку через год после вмешательства эффективность микрохирургической коррекции заметно снижается. При констатации факта травматической нейропатии после имплантации врач должен установить, нуждается ли пациент в направлении к микрохирургу, или можно ли улучшить ситуацию с использованием различных фармакологических препаратов.
Иногда эксплантация, или незначительное «вывинчивание» имплантата из кости может способствовать разрешению симптомов травматического нарушения сенсорной функции. Результаты отдельных исследований указывают на то, что целесообразность направления к микрохирургу аргументирована лишь констатацией факта полного нарушения целостности нерва. Когда же врач уверен, что он не нарушал целостности костного канала нерва, то нарушение чувствительности может быть вызвано компрессией нервного волокна или же воспалительным эффектом. В таких случаях может помочь и фармакологический подход к лечению. Между тем, врач должен понимать, что даже если он не перфорировал основной нервный канал, часто у нерва имеются дополнительные ветви, предсказать ход которых довольно сложно. Последнее является возможным только при тщательном анализе данных, полученных после КЛКТ-сканирования, ведь двухмерные рентгенограммы провоцируют суперимпозицию отдельных анатомических структур, следовательно, прогноз возможного травматического поражения нервов с их помощью является неэффективным (фото 1-2).
В случаях ощущения дискомфорта после установки имплантата, если можно подтвердить, что интраоссальная опора не находиться вблизи канала нерва, алгоритмы лечения являются вариативными. Bagheri и Meyer предлагают проводить мониторинг на протяжении 3-4 месяцев, чтобы увидеть наблюдаются ли улучшения показателей чувствительности, перед тем как направить пациента к микрохирургу. Также авторы утверждают, что при слишком близкой позиции имплантата к нерву, уровень компрессии последнего можно уменьшить незначительным реверсивным движением имплантата. Другие исследователи предлагают эксплантировать интраоссальную конструкцию на протяжении 36 часов и сразу же назначать стероидные препараты, если после оперативного вмешательства у пациента отмечаются признаки нейросенсорных нарушений.
Khawaja and Renton описали четыре клинических случая развития симптомов нарушения чувствительности после установки дентальных имплантатов, при которых интраоссальная конструкция не находилась вблизи нерва. Однако, при эксплантации симптомы нейросенсорных нарушений разрешились у двух из четырех пациентов достаточно быстро. Интересно, что позитивная динамика наблюдалась у пациентов, которым удаление имплантатов проводили на протяжении 18 и 36 часов, а резидуальные симптомы отмечались у пациентов, эксплантация которым проводилась через 3 и 4 дня после оперативного вмешательства.
Renton, Dawood и коллеги предполагают, что период мониторинга за пациентами с подобными симптомами не должен превышать 3 месяцев, поскольку по истечении данного срока риск развития нейронных изменений превышает уровень потенциальной успешности микрохирургического вмешательства. Ziccardi и Steinberg в своей обзорной статье рекомендуют проводить начальный мониторинг на протяжении 1 месяца, и, если симптоматика улучшается – продолжать наблюдаться за пациентом. Если же симптоматика не улучшается или же усугубляется, необходимо направить больного к микрохирургу. Результаты исследований указывают на то, что пациенты, прооперированные по причине нейросенсорных нарушений через 6-8 месяцев после имплантации, характеризуются таким же уровнем успешности, как и пациенты, прооперированы в более короткий период после ятрогенного вмешательства. По мнению авторов, более ранее вмешательство возможно и является более эффективным, однако доказательных данных для подтверждения этого предположения пока что нет. Кроме того, выполнение микрохирургической операции в случаях лишь незначительных нейросенсорных изменений не показано, поскольку риск от самого вмешательства в таких случаях превышает прогнозированный уровень успешности. Существует также принцип 12-недельного ожидания – в среднем именно столько времени надо врачу, чтобы определиться в необходимости направления пациента на микрохирургическую операцию.
Логично, что в случаях наличия у пациентов острой боли ждать 12 недель необязательно. Перед аргументацией тех или иных подходов к лечению врач должен объективно сопоставить данные рентгенологического контроля и клинические симптомы, после чего учесть все возможны медико-правовые аспекты нарушений.
Хирургическое восстановления поврежденного тройничного нерва
Существуют конкретные причины, которые аргументируют необходимость микрохирургического восстановления повреждённого тройничного нерва, и контрактные факторы, которые определяют прогноз данной манипуляции. Ziccardi и Zuniga сформулировали следующий список причин, которые обосновывают направление пациента к микрохирургу: нарушение чувствительности, которое персистирует на протяжении более чем 3 месяцев и нарушает нормальную жизненную активность пациента, подтверждение факта пересечения нерва, отсутствие улучшений признаков гипостезии, развитие болевых ощущений после имплантации. После выполнения микрохирургической коррекции на успешность таковой влияет ряд факторов: время ожидания после имплантации, тип и объем поражения, степень васкуляризации области поражения, опыт хирурга, метод забора и подготовки трансплантата, наличие натяжения в области восстановления, возраст и общее состояние здоровья пациента.
По сути, микрохирургическое восстановление ветвей язычного и нижнего альвеолярного нервов возможно. Однако уровень успешности подобных манипуляций является весьма вариативным – в среднем исследователи указывают лишь на 50-59,4% эффективность такого лечения, и лишь в двух исследованиях результаты вмешательства достигали уровней 81,7% и 63,1%. Во всех проведённых исследованиях число субъектов является довольно незначительным, поэтому сравнивать конечные результаты таковых методологически невозможно. Тем не менее, 50-60% пациентов после микрохирургической коррекции демонстрируют признаки улучшения неврологических нарушений. Ziccardi and Zuniga предупреждают, что пациенты с тяжелыми нейросенсорными поражениями должны быть проинформированы о том, что полноценная их реабилитация фактически является невозможной. Также многие исследователи указывают на то, что эффективность микрохирургических процедур в случаях терапии анестезии, дизестезии и спонтанных болевых ощущений является преувеличенной. Если резюмировать, то микрохирургическая коррекция может помочь отдельными пациентам, но уровень прогнозированности результатов подобного лечения является неоднозначным. Таким образом, лучшая терапия нейросенсорных нарушений, связанных с имплантацией – это их профилактика.
Заключение
В клинической практике часто встречается дилемма: если имплантат успешно остеоинтегрирован, но вызывает умеренную парестезию без боли, что с ним делать? Ведь эксплантация не всегда может способствовать разрешению симптомов, а ретенция имплантата в кости при фактическом поражение нерва может спровоцировать развитие невромы. Последняя формируется в результате чрезмерного заживления области поврежденного нерва и гиперплазии смежных тканей, и очень часто требует последующего хирургического удаления. Решение о выборе возможного метода лечения должно приниматься вместе с пациентом после тщательной дискуссии всех возможных вариантов, и перед началом реабилитации пациент официально должен подтвердить свое согласие посредством заполнения специальной письменной формы.
Авторы: Gary Greenstein, DDS, MS Joseph R. Carpentieri, DDS John Cavallaro, DDS
Источник статьи: https://stomatologclub.ru/stati/implantologiya-14/porazhenie-nerva-vo-vremya-implantacii-diagnostika-lechenie-profilaktika-2895/
Диагностика невралгии
Дифференциальной диагностикой занимается невролог. Диагностика невралгии начинается с неврологического осмотра пациента с типичными жалобами для этого заболевания. Перечисленные причины невралгий требуют более полного обследования для выявления или исключения основного заболевания.
В отдельных случаях может потребоваться дополнительное инструментальное обследование (электронейрография), если причина появления невралгии была травма в проекции нерва. Может потребоваться проведение МРТ позвоночника или какого либо из нервных сплетений в случае какого-либо объёмного воздействия на нервные структуры, как это бывает при грыже или протрузии межпозвонкового диска или опухолях мягких тканей.